Родовая травма повышенное внутричерепное давление
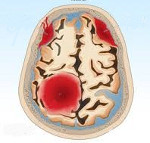
Внутричерепная родовая травма – это травматическое повреждение ЦНС плода и новорожденного, приводящее к кровоизлияниям и деструкции ткани головного мозга. Внутричерепная родовая травма может включать эпидуральное, субдуральное, внутрижелудочковое, паренхиматозное, субарахноидальное кровоизлияние; характеризуется общемозговыми и очаговыми симптомами. При постановке диагноза принимается во внимание течение беременности и родов, данные осмотра новорожденного, результаты инструментальной диагностики (спинномозговой пункции, офтальмоскопии, ЭЭГ, ЭхоЭГ, РЭГ). Лечение внутричерепной родовой травмы включает физический покой, краниоцеребральную гипотермию, оксигенотерапию, гемостатическую, дегидратационную, метаболическую терапию.
Общие сведения
Внутричерепная родовая травма — разновидность родовой травмы новорожденных, обусловленная механическим фактором и сочетающаяся с вторичным геморрагическим повреждением мозга. На долю повреждений ЦНС приходится около 70% всех родовых травм ребенка. Несмотря на определенные успехи, достигнутые в области родовспоможения и неонатологии, частота внутричерепной родовой травмы остается высокой, что делает ее ведущей причиной нежизнеспособности и ранней гибели новорожденных (24-54%). Многие выжившие дети в дальнейшем страдают физической и умственной отсталостью, детским церебральным параличом, судорожными припадками, обусловливающими глубокую инвалидизацию. Внутричерепная родовая травма в 2,5 раза чаще встречается у недоношенных детей.
Внутричерепная родовая травма
Причины внутричерепной родовой травмы
Специалистам в области педиатрии и детской неврологии известно, что ведущей причиной внутричерепной родовой травмы является хроническая внутриутробная гипоксия плода и асфиксия новорожденных. Существуют научно подтверждено данные, свидетельствующие о том, что наличие гипоксии (даже при отсутствии какого-либо механического воздействия на мозг) может послужить причиной поражения сосудистой системы плода и множественных внутримозговых кровоизлияний.
Вследствие гипоксии в организме плода развиваются глубокие метаболические и функциональные изменения, сопровождающиеся отеком тканей мозга, венозным застоем, нарушением регуляции внутричерепного давления, повышением проницаемости сосудистых стенок и возникновением мелкоочаговых диапедезных кровоизлияний.
В свою очередь, внутриутробная гипоксия плода является следствием отягощенного соматического и акушерско-гинекологического анамнеза женщины, неблагополучного течения беременности. Предрасполагающими к развитию внутричерепной родовой травмы факторами выступают анатомо-физиологические особенности новорожденных: тонкие и податливые кости черепа, широкие черепные швы, слабая резистентность стенок сосудов, несовершенная регуляция сосудистого тонуса, функциональная незрелость свертывающей системы крови (физиологическая гипопротромбинемия, дефицит витамина К).
Дополнительное повреждение ткани мозга обусловлено механическим воздействием на головку плода в процессе родового акта. Механизм происхождения внутричерепной родовой травмы может быть вызван несоответствием между родовыми путями и размерами головки плода (узкий таз, крупный плод), тракцией плода за головку, применением травмирующих плод акушерских пособий, неправильным вставлением головки или чрезмерными поворотами при ее выведении, затяжными родами, чрезмерно сильной родовой деятельностью и др.
Классификация внутричерепной родовой травмы
По тяжести повреждения внутричерепная родовая травма может быть легкой, среднетяжелой и тяжелой. С учетом воздействующего фактора и распространенности повреждения выделяют изолированную внутричерепную родовую травму (при механическом повреждении головы плода), сочетанную (при механическом повреждении головы и других частей тела плода – краниоабдоминальная, краниоспинальная травма) и комбинированную внутричерепную родовую травму (при воздействии механических и других факторов — гипоксических, инфекционных, токсических).
В зависимости от локализации выделяют следующие виды внутричерепных кровоизлияний, обусловленных родовой травмой:
- эпидуральные (внутренние кефалогематомы), расположенные между твердой мозговой оболочкой и внутренней поверхностью черепных костей и вызванные повреждением свода черепа, разрывом ствола и ветвей средней оболочечной артерии;
- субдуральные, расположенные между твердой и паутинной мозговыми оболочками и связанные с разрывом серпа мозга, прямого и поперечного синусов, намета мозжечка либо большой мозговой вены;
- субарахноидальные, расположенные в подпаутиннном пространстве и обусловленные разрывом мелких вен, впадающих в верхний сагиттальный и поперечный синусы;
- интравентрикулярные, распространяющиеся в полость боковых, реже – III и IV желудочков и происходящие из собственных сосудистых сплетений;
- паренхиматозные — кровоизлияние в вещество головного мозга, носящие характер гематомы или пропитывания;
- смешанные — множественные кровоизлияния в оболочки мозга, желудочки, мозговое вещество.
Тяжелые нетипичные внутричерепные кровоизлияния могут отмечаться даже при минимальной родовой травме у новорожденных с артериальными аневризмами, коарктацией аорты, опухолями головного мозга (тератомой, глиомой, медуллобластомой), геморрагическими диатезами (К-витаминодефицитным геморрагическим синдромом, гемофилией А, тромбоцитопенической пурпурой).
В течении внутричерепной родовой травмы выделяют период ранних проявлений (от рождения до 7-10 суток), репарации (с 7-10 суток до 1-1,5 месяцев) и ближайших последствий (после 1,5 месяцев).
Симптомы внутричерепной родовой травмы
Внутричерепная родовая травма характеризуется многообразными клиническими проявлениями, которые зависят от локализации и размеров области поражении.
Симптоматика эпи- и субдуральных кровоизлияний обусловлена увеличением внутричерепного давления, сдавлением жизненно важных центров, расположенных в стволе, подкорковых образованиях и коре мозга, смещением ликворных путей образовавшейся гематомой. При данных видах внутричерепной родовой травмы после кратковременного «светлого промежутка» (3-6 часов) возникает рвота, судороги, аритмичное учащенное дыхание, брадикардия, мышечная гипотония, птоз. Отмечается быстрое увеличение размеров головы, выбухание родничков, иногда — расхождение черепных швов, кровоизлияние в сетчатку глаза. Без своевременного хирургического удаления гематомы ребенок может погибнуть в считанные дни.
Внутричерепная родовая травма, сопровождающаяся субарахноидальным кровоизлиянием, может проявляться нерегулярным поверхностным дыханием, приступами апноэ, аритмичным пульсом, нарушением сна, косоглазием, судорогами, вялым сосанием, мышечной гипотонией. Ребенок, как правило, беспокоен, лежит с открытыми глазами и напряженным выражением лица. Данный вид внутричерепной родовой травмы при своевременном лечении совместим с жизнью.
Внутричерепные родовые травмы, осложненные внутрижелудочковым или паренхиматозным кровоизлиянием, как правило, возникают у недоношенных новорожденных. Большие внутрижелудочковые кровоизлияния могут вызывать цианоз, апноэ, внезапный коллапс, гипертермию, глубокое расстройство сердечной деятельности и кому. Мелкоточечные внутримозговые геморрагии проявляются слабо выраженной симптоматикой: срыгиваниями, вялостью, снижением рефлексов и мышечного тонуса, нистагмом, симптомом Грефе. Крупные внутримозговые гематомы дают отчетливую клинику, характерную для периинтравентрикулярных кровоизлияний.
Кроме повреждения ЦНС, при тяжелой внутричерепной родовой травме может отмечаться полиорганное поражение (сердечно-сосудистая, дыхательная, надпочечниковая недостаточность), нарушение КЩС, водно-солевого обмена, иммунитета и т. д.
Диагностика внутричерепной родовой травмы
Диагноз внутричерепной родовой травмы основывается на тщательном изучении акушерского анамнеза, данных обследования ребенка неонатологом, детским неврологом, детским офтальмологом, при необходимости – нейрохирургом. Внутричерепная родовая травма, осложненную кровоизлиянием, подтверждается результатами нейросонографии, рентгенографии черепа, диафаноскопии черепа, эхоэнцефалографии, ЭЭГ, реоэнцефалографии, КТ или МРТ головного мозга. При сомнительном диагнозе прибегают к спинномозговой пункции и исследованию ликвора для обнаружения эритроцитов. При офтальмоскопии выявляется отек сетчатки и кровоизлияния.
Расширенное обследование ребенка с внутричерепной родовой травмой включает исследование коагулограммы, тромбоцитов, биохимического анализа крови, КОС и газов крови. При подозрении на внутричерепную родовую травму следует исключить внутриутробный энцефалит, менингит, наследственные нарушения обмена веществ (фенилкетонурию, галактоземию), краниостеноз и др.
Лечение внутричерепной родовой травмы
При эпидуральных и субдуральных кровоизлияниях показано экстренное хирургическое вмешательство – субдуральная пункция и аспирация, эндоскопическое или транскраниальное удаление гематомы. Выжидательная консервативная тактика может быть оправдана при отсутствии данных за нарастание неврологической симптоматики по данным динамического мониторинга внутричерепного состояния.
В остальных случаях в остром периоде внутричерепной родовой травмы ребенок нуждается в полном физическом покое, ингаляциях кислорода или гипербарической оксигенации, краниоцеребральной гипотермии. Медикаментозное лечение включает проведение гемостатической, дегидратационной, противосудорожной терапии; коррекцию метаболического ацидоза, дефицита калия, дыхательных расстройств. При развитии реактивного менингита проводится антибактериальная терапия. С целью снижения внутричерепного давления прибегают к люмбальной пункции. При прогрессировании гидроцефалии решается вопрос о проведении шунтирующей операции.
В восстановительном периоде детям с внутричерепной родовой травмой назначается массаж и ЛФК.
Прогноз и профилактика внутричерепной родовой травмы
На исход и прогноз внутричерепных родовых травм влияет тяжесть поражения, адекватность терапии, организация последующей реабилитационной работы. Тяжелые внутричерепные родовые травмы несовместимы с жизнью. В легкой и среднетяжелой степени, учитывая высокие компенсаторные возможности детского организма, в большинстве случаев можно рассчитывать на восстановление утраченных функций в той или иной степени. Последствия внутричерепных родовых травм могут заявить о себе спустя месяцы и даже годы развитием гидроцефалии, детского церебрального паралича, энцефалопатии, эпилепсии, гиперактивности, нарушений речи (алалии, заикания), ЗПР, олигифрении.
Дети, перенесшие внутричерепные родовые травмы, относятся к категории часто болеющих и на первом году жизни должны каждые 2-3 мес. осматриваться педиатром и детским неврологом. При нарушении речевого развития они нуждаются в помощи логопеда с раннего возраста. Дети с внутричерепной родовой травмой в анамнезе имеют индивидуальный календарь вакцинации или освобождение от профилактических прививок. Профилактика внутричерепной родовой травмы заключается в предупреждении патологии беременности, гипоксии плода, рациональном ведении родов с учетом состояния и гестационного возраста плода.
Источник
Главная —
Заболевания —
Внутричерепная родовая травма
Внутричерепная родовая травма — это повреждение головного мозга у новорожденного из-за нарушения кровоснабжения и питания мозга (кровоизлияние или нарушение кровообращения), развившееся во время родов.
Может возникать как при осложненных (например, слишком длительных или, наоборот, стремительных), так и при нормальных родах, чаще у недоношенных детей.
Симптомы внутричерепной родовой травмы
Наличие и степень выраженности симптомов зависят от локализации (местонахождение повреждения в той или иной области головного мозга) и объема повреждения.
Проявления внутричерепной родовой травмы складываются из общих и неврологичеких проявлений.
- Общие проявления:
- мышечная слабость;
- приступы удушья;
- перепады температуры тела — внезапный подъем с последующей нормализацией температуры тела.
- Неврологические проявления:
- некоординированные спонтанные движения конечностей и тела;
- частое дрожание конечностей;
- судороги (в конечностях или во всем теле);
- снижение или резкое повышение тонуса мышц;
- ненормальное движение глаз (некоординированное движение глаз отдельно друг от друга);
- выбухание родничка;
- нарушение сознания — ребенок не реагирует на окружающую ситуацию (например, на оклик, прикосновение, пошлепывание), сонлив, кричит слабо или вообще не кричит.
Формы
В зависимости от локализации кровоизлияния могут быть:
- эпидуральными — между костями черепа и мозговыми оболочками;
- субдуральными — между оболочками мозга и веществом мозга;
- внутрижелудочковыми — кровь внутри мозга, в его полостях (желудочках).
Периоды:
- острый (7-10 дней);
- ранний восстановительный (до 4 месяцев);
- поздний восстановительный (до 1-2 лет).
Стадии:
- угнетение — тонус мышц снижен, часто косоглазие и нарушение дыхания. Признаки проявляются в первые часы и сутки после родов;
- возбуждение — ребенок возбужден, могут быть судороги, тонус мышц резко повышается;
- восстановление — длительный период восстановления, после которого у ребенка могут частично остаться признаки повреждения.
Причины
- Обвитие пуповиной во время родов и до них.
- Стремительные или, наоборот, затяжные роды.
- Крупный плод или узкий таз у беременной.
- Предлежание плаценты: при этом нарушении плацента перекрывает ребенку выход из матки.
- Акушерские манипуляции: наложение щипцов или вакуум-экстрактора (специальный прибор, присасывающийся к головке за счет вакуума) на головку для извлечения плода.
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика
При обнаружении у ребенка вышеперечисленных симптомов следует обратиться к неонатологу, который при необходимости назначит консультацию детского невролога.
Врач может назначить дополнительные обследования ребенка.
- Осмотр глазного дна — могут быть видны признаки кровоизлияния или отека мозга.
- Анализ ликвора (спинномозговой жидкости, которая омывает спинной мозг и головной мозг снаружи и изнутри, обеспечивая их питание) — в поясничной области специальной иглой делается прокол и берется несколько миллилитров спинномозговой жидкости. При кровоизлиянии в ней могут быть обнаружены клетки крови.
Лечение внутричерепной родовой травмы
- Ребенку необходим полный покой. Любые его перемещения должны быть сведены к минимуму, так как они могут спровоцировать новые кровоизлияния.
- При нарушениях дыхания лечение проводится в отделении реанимации, при необходимости выполняют искусственную вентиляцию легких (ИВЛ).
- Охлаждение головы и, наоборот, согревание тела ребенка.
- Мочегонные препараты — для уменьшения отека мозга.
- Препараты, останавливающие кровь, — для предупреждение увеличения кровоизлияния.
- Питание при невозможности самостоятельного глотания осуществляется через трубку, введенную в пищевод новорожденного.
- Хирургическое удаление гематомы в случае, если это можно сделать, не повредив рядом расположенные структуры мозга.
- В восстановительном периоде проводят комплексное лечение, улучшающее питание мозга, а также лечебную физкультуру и массаж.
Осложнения и последствия
- Паралич (неспособность активных движений в конечностях или в туловище).
- Эпилепсия (судорожные припадки).
- Водянка головного мозга (накопление жидкости в мозге и вокруг него).
- Неврозы.
- Нарушения речи (нечленораздельная речь, непонимание устной речи, отставание в развитии речевых навыков).
- Отставание в умственном и физическом развитии.
Профилактика внутричерепной родовой травмы
- Правильное ведение беременности матери:
- отказ от алкоголя и курения;
- сбалансированное и рациональное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от консервированной, жареной, острой, горячей пищи);
- регулярное посещение врачей.
- Своевременное обнаружение и лечение осложнений беременности.
- Правильная и бережная акушерская помощь при родах.
Что делать при внутричерепной родовой травме?
Источник
Внутричерепное давление (ВЧД) научились измерять во второй половине 20 века. Это позволило снизить смертность при черепно-мозговых травмах почти в 2 раза. Измерение ВЧД требует использования дорогостоящей аппаратуры и современных диагностических методов, является перспективным направлением в нейрохирургии и невропатологии. Важное клиническое значение имеет повышение внутричерепного давления, которое называется внутричерепной гипертензией.
Что такое внутричерепное давление (ВЧД)
В норме внутри черепа циркулируют такие жидкости как:
- ликвор – цереброспинальная (спинномозговая) жидкость;
- кровь;
- тканевая жидкость (внутриклеточная, межклеточная).

Ликвор заполняет желудочки мозга, ликворопроводящие пути и пространства между оболочками головного и спинного мозга. Образуется в основном в желудочках, частично – из плазмы крови, обновляется 3-4 раза в день. У взрослого человека циркулирует примерно 200 мл ликвора.
Функции цереброспинальной жидкости:
- защищает мозг от повреждений;
- питает, участвует в обменных процессах;
- обеспечивает постоянство (гомеостаз) ВЧД.
Внутричерепное давление— это давление, с которым внутричерепная жидкость, то есть совокупность ликвора, крови и тканевой жидкости, давит на мозг. В норме уровень ВЧД у взрослых варьируется от 7 до 15 мм рт. ст. и не зависит от артериального давления.
При травмах и патологиях возможно существенное изменение внутричерепного давления. Повышение свыше 25 мм рт. ст. называют внутричерепной гипертензией. Критическим и угрожающим для жизни считается значение ВЧД более 30 мм рт. ст.
Повышенное ВЧД, причины и симптомы
Иногда патологическое повышение ВЧД, то есть внутричерепную гипертензию называют просто внутричерепным давлением, что не совсем корректно. На патологию указывает отклонение значений ВЧД от нормы, а также выявленная неврологическая симптоматика. Повышенное внутричерепное давление диагностируется на основании результатов медицинского обследования, которое включает обязательное измерение ВЧД.
Полезная информация

Внутричерепная гипертензия не относится к отдельным заболеваниям, а является следствием травм и патологических процессов.
Причины повышенного внутричерепного давления:
- нейроинфекции (менингит, энцефалит), которые вызывают воспаление и отёк мозга;
- гипоксия;
- шейный остеохондроз;
- гидроцефалия, в том числе у новорожденных;
- излишнее скопление ликвора в желудочках мозга, нарушение оттока и всасываемости цереброспинальной жидкости;
- аномалии развития мозга;
- отёк;
- травмы;
- опухоли, кисты;
- абсцесс;
- гематомы;
- геморрагический инсульт;
- сосудистый спазм;
- сильная интоксикация, отравление;
- ожирение;
- переизбыток витамина А;
- эмоционально-психическое перенапряжение.
Одной из основных причин повышения внутричерепного давления является нарушение венозного оттока вследствие тромбозов, спазма, а также защемления позвоночных вен при шейном остеохондрозе. В результате происходит застой и патологическое увеличение объёма внутричерепной жидкости, которая начинает давить на ткани мозга, провоцируя возникновение неврологических симптомов.
Следует отличать повышенное внутричерепное давление от мигрени и инсульта (субарахноидального кровоизлияния). При мигрени боли часто возникают на одной стороне головы, при гипертензии, как правило, – в теменной части. При субарахноидальном кровоизлиянии больной теряет сознание от сильной головной боли, которая возникает резко и внезапно, при этом может наблюдаться кровоизлияние в сетчатку, а в спинномозговой жидкости при пункции обнаруживается кровь.
Признаки повышенного внутричерепного давления:
- Головная боль – давящая, распирающая, которая возникает ночью или под утро, в 4-5 часов. Этот симптом является характерным диагностическим признаком повышения внутричерепного давления. Боль проходит в течение дня, но появляется и усиливается при чихании, кашле, резких поворотах головы.
- Головокружение.
- Тошнота.
- Слабость.
- Нарушение чувствительности, двигательные расстройства.
- Неукротимая рвота, которая не приносит облегчения.
- Сердцебиение.
- Повышенная раздражительность, утомляемость, нервозность, плаксивость.
- Нарушение зрения, слуха. Может появиться сходящее косоглазие. Глаза выпученные (экзофтальм). В некоторых случаях больные не могут полностью сомкнуть веки.
- Когнитивные расстройства.
В тяжёлых случаях при высоком внутричерепном давлении возникает потеря сознания, появляются судороги.
Пониженное ВЧД, причины и симтомы
Внутричерепная гипотензия также представляет угрозу для нормальной работы мозга. Пониженное внутричерепное давление может возникать как следствие:
- травмы, при которой происходит истечение внутричерепной жидкости из полости черепа (ликворея);
- обезвоживания;
- осложнений после нейрохирургической операции;
- недостаточной выработки спинномозговой жидкости;
- сильного нарушения кровообращения.
Внутричерепная гипотензия проявляется в виде:
- умеренной головной боли;
- головокружения;
- сильной слабости.
Опасность заключается в том, что пониженное внутричерепное давление может спровоцировать травматизацию тканей мозга вследствие недостаточности защитных функций ликвора, а также нарушение кровоснабжения и обменных процессов. Поэтому при обнаружении пониженного ВЧД необходимо провести комплекс лечебных мероприятий по устранению причины внутричерепной гипотензии.
Признаки повышенного ВЧД у детей
У детей высокое внутричерепное давление проявляется такими симптомами как:
- Головная боль. Но бывает не всегда и надо учитывать, что дети могут симулировать, то есть просто копировать плохое самочувствие взрослых. Поэтому имеет смысл внимательно понаблюдать, прежде чем делать какие-то выводы. Если головная боль действительно есть, возникает преимущественно утром и не связана с эмоциональными переживаниями, то следует отвести ребёнка к педиатру на обследование.
- Гиперактивность. Ребёнок становится непоседливым и непослушным.
- Эмоциональные расстройства: раздражительность, плаксивость, чрезмерная обидчивость.
При резких и необоснованных изменениях в психике и поведении ребёнка следует выявить причину такого состояния и сходить к педиатру, чтобы исключить или подтвердить внутричерепную гипертензию.
ВЧД у грудных детей
Повышение внутричерепного давления у грудных детей наблюдается реже, по причине мягкости и податливости костей черепа, а также благодаря родничкам. Передний (большой) родничок остаётся открытым до 2-х лет, что позволяет при необходимости выравнивать внутричерепное давление. Если же внутричерепная гипертензия слишком сильная, например, в результате родовой травмы или при врождённом анатомическом дефекте, то возникают следующие симптомы:
- увеличение размеров головы;
- сильное выпячивание и пульсация родничка;
- повышение возбудимости;
- нарушение сна;
- срыгивание;
- экзофтальм;
- рвота;
- тремор (дрожание);
- судороги.
- При обнаружении подобных симптомов, перед назначением лечения, проводится уточняющая диагностика.
Как измерить внутричерепное давление
Используют косвенное и прямое измерение. Внутричерепное давление у взрослых косвенным способом можно измерить с помощью люмбальной пункции, но не всегда давление ликвора в позвоночнике совпадает с давлением внутри черепа. У грудных детей проводят пункцию родничка, что является более точным измерением.
Прямой способ подразумевает использование специальных датчиков давления, которые внедряются непосредственно в полость желудочков мозга, прилегающие ткани, а также в пространство между оболочками мозга.
Помимо пункции и внедрения датчиков существуют более безопасные методы определения ВЧД. Они не могут считаться точными, но при этом позволяют поставить предварительный диагноз. К таким диагностическим методам измерения внутричерепного давления относятся:
- Общий анализ крови. Это первое, что следует сделать при подозрении на внутричерепную гипертензию в условиях обычной поликлиники.
- Допплерография.
- Нейросонография. Выполняется грудным детям через большой родничок.
- КТ, МРТ.
- Электроэнцефалография.
- Проверка состояния глазного дна.

В диагностику также входит общий визуальный осмотр и выявление неврологических симптомов.
Способы и методы лечения внутричерепной гипертензии у взрослых
Лечение включает терапевтические и хирургические методы, в зависимости от причины, которая вызвала повышение внутричерепного давления. Используются гипервентиляция, холод, декомпрессия, медикаменты.
Лекарства
Из лекарственных средств используются:
- осмотические диуретики;
- венотонизирующие;
- спазмолитики;
- кофеин-содержащие препараты;
- кортикостероиды;
- антибиотики;
- седативные, барбитураты.
- Обезболивающие медпрепараты не всегда бывают эффективны, приносят только временное облегчение, что также является диагностическим признаком ВЧД.
При повышенном ВЧД
Из мочегонных лекарственных средств наиболее эффективным считается Диакарб. Также используется Маннитол и Фуросемид – применяются в/в капельно при контроле деятельности почек.
Аспаркам содержит калий – используют для улучшения электролитного баланса.
В качестве венотонизирующего средства, регулирующего венозный отток, хорошо себя зарекомендовал Троксевазин. Кофеин тоже тонизирует вены – из этой группы лекарственных средств используются Кофетамин, Цитрамон, Кофицил. Из спазмолитиков – Эуфиллин.
При сильной отёчности назначают Дексаметазон, Преднизолон. Лечение нейроинфекций подразумевает применение антибиотиков.
При пониженном ВЧД
При внутричерепной гипотензии используют введение изотонического раствора. Также назначают препараты, содержащие кофеин, анальгетики, седативные.
В каких случаях делают хирургическую операцию
Операции на мозге при повышении внутричерепного давления проводят в тех случаях, когда терапевтическое лечение неэффективно. Например, когда необходимо:
- удалить новообразование, сдавливающее мозг;
- откачать излишек ликвора;
- удалить гематому, абсцесс;
- устранить повреждения сосудов после травмы или геморрагического инсульта.
При удалении гематомы может потребоваться трепанация черепа. При гидроцефалии проводят шунтирование как у детей, так и у взрослых. При этом силиконовый катетер вставляют в желудочек мозга, откуда откачивается излишек ликвора с помощью регулирующего клапана, блокирующего обратный ток жидкости.
Физиопроцедуры при повышенном ВЧД
Из физиопроцедур можно выделить лечебный массаж и гирудотерапию. Массаж достаточно эффективен при остеохондрозе и спазмах мышц, улучшает кровообращение и венозный отток.
Лечение медицинскими пиявками хорошо помогает при повышенной вязкости крови и склонности к тромбообразованию.
Массаж
При шейном остеохондрозе в качестве профилактики повышения внутричерепного давления рекомендуется проводить самомассаж. Для этого,после принятия горячего душа или ванны, следует разминать мышцы задней части шеи и плеч одной или лучше двумя руками. Движения по направлению сверху вниз.
Если получилось нащупать болезненные точки, то их нужно аккуратно, но тщательно промассировать, как и позвонки, которые удаётся прощупать. В конце самомассажа следует сделать повороты, наклоны головы, а также круговые движения. Если присутствует характерный хруст, то это указывает на то, что шейной зоной позвоночника необходимо заниматься и дальше.
В качестве средства для массажа рекомендуется использовать недорогую, но эффективную Скипидарную мазь, которая глубоко проникает в ткани, отличается выраженным противовоспалительным и обезболивающим эффектом.
Важное значение имеет регулярность процедур. Лучше разминать шею понемногу, но регулярно, хотя это не отменяет посещение профессионального массажиста.

Гирудотерапия
При внутричерепной гипертензии данный метод терапии – один из наиболее эффективных. Гирудотерапия уменьшает отёчность и воспаление, разжижает кровь, улучшает иммунитет, нормализует давление. Если нет медицинского образования и соответствующей практики, то постановку медицинских пиявок следует доверить гирудотерапевту.
Иглоукалывание
Иглорефлексотерапия применяется при лечении вегетососудистой дистонии, для нормализации АД и внутричерепного давления. Эффективно снимает мышечные и сосудистые спазмы, что помогает улучшать кровообращение, обладает обезболивающим действием.
Метод работает как в комплексе с другими средствами, так и отдельно, при условии грамотно проведённой манипуляции. Не рекомендуется прерывать курс иглоукалывания, если на то нет серьёзных оснований.
Эффективны ли народные средства при внутричерепной гипертензии
В тех случаях, когда патологические признаки внутричерепного давления выражены незначительно, а также в качестве профилактики – можно использовать природные оздоравливающие методы. При разумном применении и после консультации с врачом, поддерживающая терапия народными средствами не причинит вреда.
Для улучшения состояния сосудов в народной медицине используют чеснок и лимон. Также полезны все продукты, содержащие большое количество витамина С и РР. Много витамина С содержится в красном болгарском перце. Употребление отвара шиповника для насыщения организма аскорбиновой кислотой не имеет смысла, так как витамин С отличается термонеустойчивостью и разрушается при кипячении.
Стеблевой сельдерей, в комплексе с бессолевой диетой, поможет нормализовать необходимый баланс натрия и калия для уменьшения и профилактики отёков при повышенном внутричерепном давлении. Не рекомендуется использовать арбузы в качестве мочегонного, если нет точной уверенности в отсутствии в них нитратов.
Фитотерапия
При внутричерепной гипертензии применяются сборы мочегонных, седативных (успокоительных) растений, а также травы, уменьшающие сосудистые спазмы.

В качестве мочегонных применяют:
- листья, почки берёзы;
- кукурузные рыльца;
- листья брусники;
- петрушку;
- ягоды можжевельника;
- толокнянку и др. лекарственные травы.
При мочекаменной болезни, перед употреблением мочегонных трав, следует проконсультироваться с врачом и сделать УЗИ почек.
К седативным лекарственным растениям относятся:
- валериана;
- пустырник;
- пион.
Можно готовить из этих растений травяной настой самостоятельно или купить в аптеке недорогие лекарственные средства, содержащие спиртовую вытяжку или сухой экстракт трав.
Для приготовления водного настоя используется растительное сырьё, которое можно приобрести как в аптеках, так и у проверенных травников. Или же можно собрать необходимые травы самостоятельно, предварительно изучив правила сбора, сушки и хранения лекарственных растений.
В качестве спазмолитиков хорошо работают валериана, мята, мелисса. В валериане используют корневища — это довольно грубое сырьё, которое лучше предварительно тщательно измельчить. Заваривать или в термосе, оставив на ночь, или использовать для приготовления мультиварку – выставить температуру на 90 °С и томить настой 3 часа. Дозировка подбирается индивидуально, в среднем – 2-4 ст. л. сырья на литр воды.
Листья мяты и мелиссы завариваются быстрее. Для этого растения, как и для большинства лекарственных трав, лучше подходит приготовление водного настоя в термосе. Настаивать при температуре около 80 °С в течен?




