Реноваскулярная артериальная гипертония диагностика и лечение
Реноваскулярная гипертензия характеризуется проблемами с кровотоком в артериях почек, всегда имеет вторичное происхождение, никогда не возникает спонтанно.
На развитие уходят годы. При этом распространенность минимальна и определяется число в 2-4% от общей массы больных.
В среднем, течет процесс намного агрессивнее, чем классическая эссенциальная или первичная форма.
Основной контингент пациентов с реноваскулярной гипертензией — представительницы слабого пола (соотношение почти 5:1).
Лечение требуется начинать в короткие сроки, поскольку указанного рода болезнь имеет свойство трансформироваться в злокачественную гипертонию.
Это терминальное состояние, которое трудно купируется даже в условиях стационара. Итогом оказывается летальный исход, инфаркт, инсульт в перспективе в 1-3 месяцев или чуть более того.
Речь идет о комплексной проблеме, решать которую должны кардиолог и нефролог в тандеме. Способ терапии определяется характером патологии. Чаще имеет место нарушение функциональной активности почечных кровоснабжающих структур.
Что такое реноваскулярная артериальная гипертензия?
Болезнь представляет собой выраженный патологический процесс, в ходе которого отмечается повышение АД до существенных отметок: 180-200 мм ртутного столба на 110-120 и это не предел.
Реноваскулярная гипертензия существует в двух вариантах: изолированном и генерализованном или системном. Оба одинакового опасны.
В первом случае разница между систолическим и диастолическим показателем — не выше 10-20 мм рт. ст. Это еще более угрожающее состояние, которое заканчивается смертью в кроткие сроки.
Механизм развития заключается в нарушении гемодинамики и отсутствии адекватного синтеза особого вещества-ренина, который обладает выраженными регулятивными свойствами.
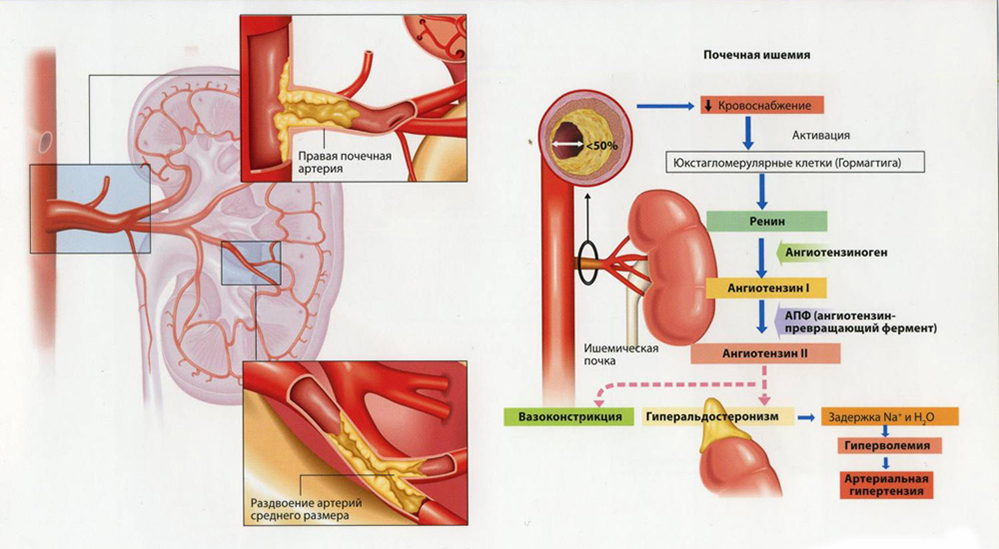
Классифицировать патологию можно и по распространенности процесса на односторонний и поражающий сразу обе почки. Последний тип встречается намного реже, только при длительном течении основной патологии.
Таким образом, реноваскулярная гипертензия это малораспространенная разновидность повышения показателя тонометра до критических отметок.
Пациенты находятся в стабильно тяжелом состоянии, которое трудно купируется и не поддается лечению изолированно. Вне воздействия на первичный фактор становления проблемы.
Причины развития патологии
Болезнь формируется в результате вовлечения почечных тканей и сосудов, питающих парный орган.
Туберкулезное поражение
Несет колоссальную опасность здоровью и жизни. Развитие указанного заболевания происходит в терминальной стадии разрушения структур органа. До того момента давление может быть в норме или чуть повышенным.
Туберкулезный процесс всегда вторичен, основной очаг находится в легких. С течением крови или лимфы возможно проникновение микобактерии в паренхиму.
Процесс далеко не всегда течет явно, даже на развитых стадиях, потому винить пациента в запущенном состоянии нельзя.
Решается вопрос, как правило, тотальным удалением пораженных тканей и трансплантацией.
Практика показывает, что при положительном исходе терапии нормализация наблюдается в 95% случаев. Требуется на это от 1 до 3 месяцев.
Врожденные и приобретенные пороки развития парного органа
В большинстве случаев коррекции не подлежат, речь об аномальном физиологическом состоянии почек.
Требуется трансплантация одной или сразу двух, что сделать не так просто в условиях дефицита здоровых доноров и законодательной базы, особенно в России и странах СНГ.
До 70% пациентов умирают, так и не дождавшись квалифицированной высокотехнологичной помощи.
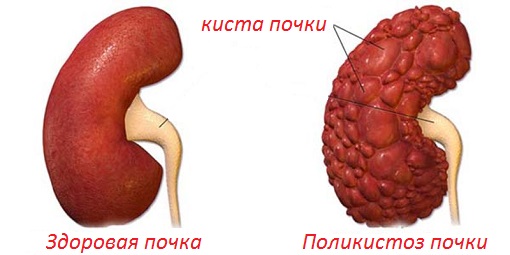
Поликистоз почек
Болезнь, в ходе которой паренхима органа и иные структуры покрываются множеством мелких пузырьков, заполненных серозным экссудатом. Это объемные образования, но не опухоли.
Потому они не склонны к росту, развитию и инвазии. Также к метастазированию. Однако возможен разрыв полости и излияние жидкости в окружающие ткани. Результат — к гипертензии реноваскулярного типа добавляется еще и гнойное поражение брюшной полости — перитонит.
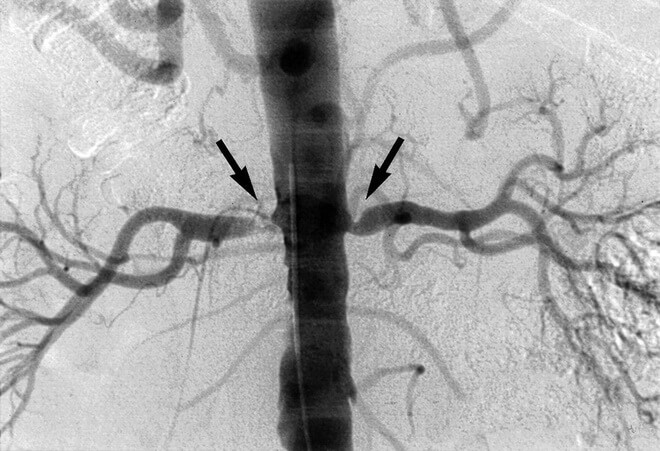
Стеноз сосудов, питающих почечные структуры
Из-за недостаточной трофики наблюдается ишемия (недостаточное питание) органов, порой генерализованного вида.
Нарушается гемодинамика (проходимость крови по сосудам), изменяется характер функциональной активности и фильтрации. Отсюда устойчивое повышение показателя АД. Может происходить в острой фазе, тогда давление «поскочит» внезапно.
Опухоли органа
Злокачественного и доброкачественного характера. Первые встречаются значительно чаще. Объемные новообразования разрушают сосуды, прорастают сквозь паренхиму и не дают почкам нормально работать, что приводит к реноваскулярной артериальной гипертензии.
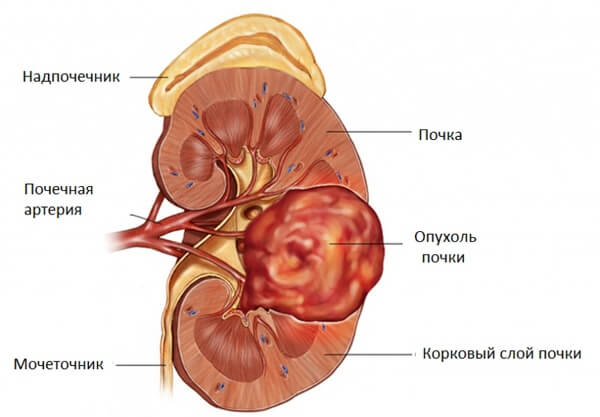
Неоплазии с высокой степенью дифференцировки клеток ведут себя «скромнее», но создают масс-эффект: компрессируют ткани. Оба вида лечатся хирургически.
Эмболия почечных артерий
Одной или сразу двух. Закупорка может ассоциироваться с тромбами, пузырьками воздуха, инородными объемами, разросшимися холестериновыми бляшками.
Каждый случай требует дифференцированного подхода к терапии. Недостаток питания тканей приводит к ишемии и неадекватной функциональной активности.
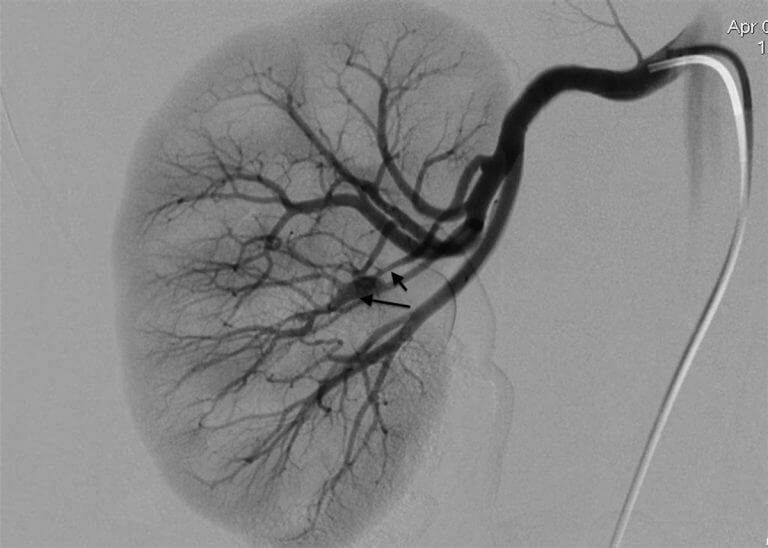
Сахарный диабет
Самое непредсказуемое эндокринное заболевание. Никогда нельзя понять, как оно поведет себя в следующий момент. Частыми органами-мишенями выступают глаза, стопы и почки.
Происходит разрастание патологических сосудов. Гипертрофия приводит к увеличению паренхимы и избыточной выработке ренина. Отсюда резкие скачки АД и иные проблемы подобного рода.
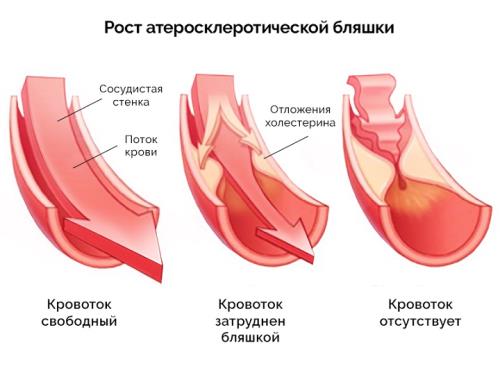
Атеросклеротические изменения
Стеноз или окклюзия (закупорка) артерий холестерином. С течением времени бляшки становятся твердыми за счет отложения солей кальция. Если на ранней стадии можно вылечить процесс посредством применения статинов, поздний этап определяется необходимостью оперативного вмешательства.
Воспаление артериальных стенок аутоиммунного характера
Так называемый синдром Такаясу. В отсутствии терапии отмечается заращение просвета сосудов и становления острой непроходимости с явлениями ишемии и некроза.
Болезнь требует срочной курации под контролем нефрологов, лучше в условиях стационара.
Интересно:
Нефроптоз (опущение почечной структуры) — еще одна причина развития реноваскулярного типа гипертензии. Часто наблюдается в результате резкой потери веса при соблюдении строгих диет и вынужденном голодании.
Инфаркт почки
Острое кровоизлияния, в результате чего наступает отмирание тканей.
Гиперплазия стенок артерий и замещение функциональных клеток рубцовыми
Происходит заращение просвета и нарушение кровообращения на локальном уровне.
Механические повреждения органа, вроде ушибов и развивающихся гематом так же становятся причиной реноваскулярной гипертензии, но реже. Существуют иные факторы процесса. Необходимо разбираться отдельно, под контролем лечащего специалиста и лучше не тянуть.
Многие болезни указанного рода не имеют симптомов, станет понятно, что они есть, только при существенно скачке АД, когда пациент попадет в больницу.
Причины реноваскулярной гипертензии: поражения почечных артерий или паренхимы органов.
Симптомы и признаки заболевания
Проявления указанного патологического процесса зависят от типа болезни. Существует две формы: доброкачественная и злокачественная.
Общие указатели на проблему:
- Стойкое повышение уровня АД до существенных или критических отметок. Реноваскулярная артериальная гипертензия не сбивается классическими препаратами даже в больших дозировках. Необходима постоянная симптоматическая помощь в стационаре.
- Боли в пояснице неясного происхождения.
- Шум ушах, двоение в глазах, нарушение зрения по типу скотом или транзиторной слепоты.
- Мерцание мушек в поле видимости.
- Одышка, проблемы с легочной функцией. Даже в состоянии полного покоя.
- Головная боль интенсивного характера.
- Вертиго. Невозможность ориентироваться в пространстве самостоятельно даже при нормальном освещении.
- Слабость, сонливость, снижение работоспособности.
Симптомы реноваскулярной гипертензии: проблемы с церебральными структурами, сердцем, основными чувствами и маленькая разница между верхним и нижним АД — не более 10-20 мм. рт. ст.
Вялое течение характеризуется такими признаками:
- Незначительный рост АД в пределах 150-160 мм ртутного столба на 90-100.
- Медленное прогрессирование процесса, порой на становление злокачественного варианта уходят годы, и даже десятилетия. Но наблюдается верное движение процесса вперед.
Тяжелая или недоброкачественная форма отличается такими элементами клинической картины:
- Высокие показатели тонометра, до 180-210 мм и намного выше. Возможно фатальное увеличение уровня.
- Интенсивная боль в затылке.
- Сужение полей видимости, либо полное исчезновение зрения.
Это наиболее опасный вариант, поскольку именно он чреват развитием осложнений.
Возможные осложнения и последствия
Злокачественная гипертензия, достигнув пика, может спровоцировать такие состояния:
- Инсульт. Наиболее вероятный исход. Причем наблюдается почти у 80% больных со столь тяжелым диагнозом. Характеризуется острой ишемией головного мозга, отмиранием нервных пучков и становлением выраженного неврологического дефекта.
- Слепота. В результате отслойки сетчатки по причине гемофтальма. Справиться с подобной проблемой под силу только путем витрэктомии, которая в России мало где делается.
- Инфаркт. Процесс, подобный инсульту, но локализуется в миокарда. Ведет себе недостаточно специфично, особенно при малых объемах поражения органа. Боль в груди, одышка, аритмия. Вот характерная триада.
- Отказ почек, недостаточность в работе органа. Олуригия, анурия и смерть в результате множественных нарушений и интоксикации.
Часто наблюдается целое сочетание процессов, что сокращает вероятность вживания пациента до минимума. Летальность злокачественной гипертензии определяется числом в 40%, при своевременном лечении этиологического плана удается сбить показатель до 20%.
Диагностика
Проводится кардиологами в тандеме с нефрологами (не путать со специалистами по неврологии).
Перечень исследований:
- Устная оценка жалоб больного на здоровье. Сбор анамнеза жизни. Наибольшую роль играют факты длительно текущих профильных патологий со стороны выделительной системы.
- Сказывается даже столь безобидный на первый взгляд хронический пиелонефрит, который в один момент может дать о себе знать подобным образом.
- Ангиография сосудов почек. Направлена на определение проходимости структур и степени нарушений кровотока.
- Урография. Позволяет оценить выделительную функцию и характер ее изменения.
- УЗИ органов брюшной полости и почек. Основной путь выявления.
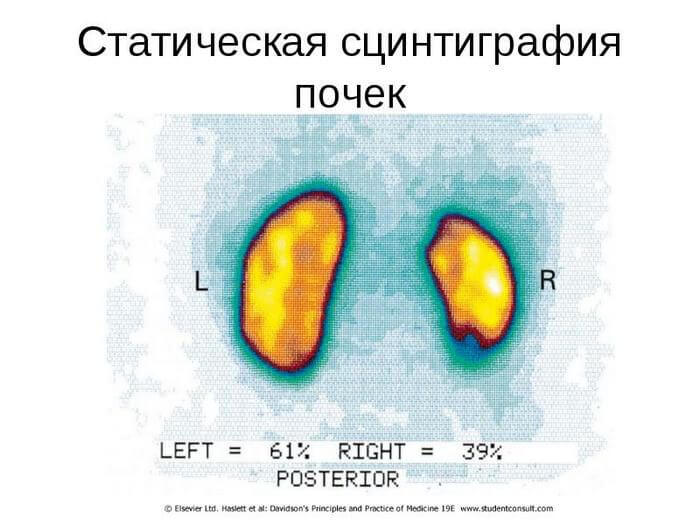
- Сцинтиграфия. Методика, направленная на исследование характера функциональной состоятельности органов посредством введения в кровоток особого контрастного вещества, несколько радиоактивного. Пациента помещают по специальный сканер и по характеру накопления, а затем выведения вещества делают вывод о сохранности органа. Это дешевое, но мощное обследование, которое до сих пор не утратило актуальности.
- КТ и МРТ. Крайняя мера, когда остальными способами выяснить не удалось ничего или информации недостаточно. Показаны также при подозрениях на опухоли. В таком случае дополнительно используется контраст (на основе йода или гадолиния).
- Помимо этого могут потребоваться исследования крови (на гормоны, биохимический, общий), мочи. Малораспространенный способ — биопсия почки с пораженной стороны для оценки структуры органа и вероятного инфекционного или неопластического процесса.
Вся диагностика должна проводиться быстро. Постановка и верификация диагноза играет решающую роль. Промедление сокращает шансы пациента на жизнь и благоприятный исход процесса.
Медикаментозное, оперативное лечение и прогноз
Для нормализации давления используются следующие группы препаратов:
- Блокаторы кальциевых каналов.
- Ингибиторы АПФ.
- Бета и альфа-блокаторы.
- Диуретики на основе синтетических компонентов.
- Глюклокортикоиды в состав которых входит преднизолон.
Часто все средства назначаются в комплексе, для достижения быстрого эффекта и в значительных дозировках. Но и этого может оказаться недостаточно.
Хирургическое вмешательство проводится при неэффективного основного лечения либо в случаях, когда иного выхода нет. Назначается либо расширение сосудов посредством стентирования, ангиопласткики. Либо тотальное удаление почки (нефрэктомия) с решением вопроса о трансплантации.
Прогноз условно благоприятный при доброкачественно течении болезни и обратный при острой форме с массой симптомов.
Продолжительность лечения — около года. Возможно, поддерживающая терапия будет длиться всю жизнь. На восстановление нужно от 3 до 6 месяцев. Это тяжелый и опасный период.
Артериальная реноваскулярная гипертензия отличается значительной агрессивностью и непредсказуемость. Точно можно говорить об одном: без лечения шансов на выживание нет.
Обнаружив хотя бы подозрение симптом почечной патологии, нужно срочно бежать к врачу-нефрологу для назначения лечения.
Источник
К.м.н. Е.В. Сорокин Профессор Ю.А. Карпов
Институт кардиологии имени А.Л. Мясникова РКНПК МЗ РФ, Москва
Приблизительно в 3-5% случаев артериальная гипертония (АГ) вторична по отношению к другим заболеваниям. В 70% этих случаев АГ вызвана заболеваниями и поражениями почек. Термин “почечная артериальная гипертония” включает довольно большой перечень заболеваний, которые можно разделить на 3 основные группы (табл. 1). Несмотря на разнообразие перечисленных в табл. 1 заболеваний, патогенетический механизм, лежащий в основе “почечной” АГ, как правило, един — усиление выработки в почках ренина с последующей активацией ренин-ангиотензин-альдостероновой системы (РААС). Кроме того, активируются симпатическая нервная система, секреция вазопрессина и вазоконстрикторных простагландинов.
Паренхиматозные заболевания почек — наиболее распространенная, но, к сожалению, нередко трудноизлечимая причина “почечной” АГ — особенно при поражении обеих почек. Большинству этих больных необходим длительный прием гипотензивных средств для контроля артериального давления (АД), поскольку специфическая, этиотропная терапия либо не разработана, либо малоэффективна. Для устранения АГ после трансплантации почки часто требуется повторное хирургическое вмешательство или баллонная ангиопластика (БАП) почечных артерий.
Рассматриваемую далее более детально реноваскулярную АГ (РВАГ) относят к наиболее “курабельным” формам “почечной” АГ. Следует помнить, что для успешного лечения РВАГ и сохранения жизнеспособной почки крайне важны своевременный и обоснованный диагноз, а также четко сформулированные показания к оперативному или консервативному лечению.
РВАГ выявляют у 1-3% всех лиц, страдающих АГ, в 20% всех случаев резистентной АГ, в 30% случаев злокачественной и быстропрогрессирующей АГ. У представителей черной расы РВАГ встречается реже, а у японцев причиной РВАГ нередко бывает хронический неспецифический аортоартериит (болезнь Такаясу) с вовлечением почечных артерий.
Несмотря на то что в 2/3 случаев причиной РВАГ является атеросклероз почечных артерий, следует помнить, что эти термины не равнозначны: атеросклеротические бляшки выявляются в почечных артериях довольно часто (особенно у пожилых, при сопутствующей гиперхолестеринемии, сахарном диабете и гипертонической болезни), но лишь тогда считаются причиной РВАГ, когда вызывают гемодинамически значимый стеноз сосудов и ишемию почечной паренхимы.
К отличительным особенностям РВАГ вследствие атеросклероза относят более частую встречаемость среди мужчин старше 45-50 лет и сопутствующее атеросклеротическое поражение других сосудистых бассейнов (атеросклероз аорты, коронарных и церебральных артерий, сосудов ног). При двустороннем поражении почечных артерий и атеросклерозе артерии единственной почки РВАГ часто имеет злокачественное течение.
Фибромышечная дисплазия почечных артерий (ФМД) — после атеросклероза вторая по частоте причина РВАГ. При этом заболевании чаще встречается дисплазия медиального слоя почечных артерий, реже — дисплазия интимы и адвентиции. Как правило, ФМД приводит к развитию АГ уже в детском, юношеском или среднем возрасте, чаще встречается у женщин. У 1/3 больных с ФМД АГ имеет злокачественное течение (обычно при двустороннем поражении почечных артерий).
Диагностика
Клинические признаки, выявляемые при расспросе и физикальном исследовании, позволяют лишь с большей или меньшей вероятностью заподозрить РВАГ (табл. 2). Следует помнить о низкой специфичности многих анамнестических и физикальных симптомов, например систолического шума в эпигастрии, который часто выявляют при интактных почечных артериях на фоне обычной эссенциальной гипертонии. Общепринятые лабораторные исследования крови и мочи при РВАГ также малоспецифичны — выявляемые гипокалиемия, высокий уровень ренина и креатинина плазмы, протеинурия, иногда гематурия нередко обнаруживаются при эссенциальной гипертонии и других заболеваниях. В подобных случаях для уточнения диагностической и лечебной тактики необходимы дополнительные неинвазивные и инвазивные исследования (табл. 3). Следует помнить, что ввиду относительно небольшой распространенности РВАГ и ограниченной предсказательной ценности доступных неинвазивных методов диагностики в настоящее время не рекомендуется скрининг всех больных со стабильной доброкачественной АГ I-II степени для выявления поражения почечных артерий.
Цель дополнительных методов исследования при подозрении на РВАГ — подтвердить или опровергнуть наличие гемодинамически значимого препятствия кровотоку в одной или обеих почечных артериях, а в случае подтверждения — оценить возможность оперативного устранения этого препятствия с целью восстановления кровоснабжения почки, и в перспективе — снижения АД.
Внутривенная экскреторная урография в настоящее время практически утратила свое значение при обследовании больных с подозрением на РВАГ в связи с малой чувствительностью и специфичностью.
Кроме того, не стоит недооценивать нефротоксичность некоторых рентгеноконтрастных веществ, особенно в условиях ишемии почки.
Ультразвуковое исследование почек является наиболее экономичным и простым методом для скрининга РВАГ. В основе метода лежит выявление асимметрии почек. Однако заметные изменения возникают уже при далеко зашедшем процессе. Более широко в настоящее время используется допплеровское исследование кровотока в почечных артериях, с помощью которого можно обнаружить ускорение кровотока в области стеноза. Следует помнить, что ценность ультразвуковых методов при первичном исследовании ограничивается затрудненной визуализацией почечных артерий. По различным данным, почечные артерии визуализируются лишь у 60-70% больных. При исследовании артерий пересаженной почки информативность ультразвуковой допплерографии несколько выше, поскольку в этих случаях почечная артерия расположена более поверхностно.
Определение активности ренина в периферической венозной крови малоинформативно из-за низкой чувствительности и специфичности результатов. Ценность метода несколько выше при заборе крови из нижней полой вены в ходе инвазивного исследования, однако даже в этом случае для окончательной верификации диагноза требуются другие методы. Из лабораторных методов наиболее информативно определение активности ренина в венозной крови, взятой раздельно из правой и левой почечных вен при их катетеризации. Признаками ишемии одной из почек является различие активности ренина в почечных венах более чем в 1,5 раза. Известны попытки повысить диагностическую ценность этого метода путем назначения бессолевой диеты, нифедипина, гидралазина, каптоприла.
Из неинвазивных комбинированных лабораторных методик хорошо переносима и легко выполнима проба с каптоприлом. За 3 сут до пробы больному отменяют ингибиторы ангиотензинпревращающего фермента (АПФ) и диуретики. Перед забором крови больной спокойно сидит или лежит в течение 30-60 мин. В первом образце периферической венозной крови определяют активность ренина плазмы. Через 60 мин после приема внутрь 25-50 мг каптоприла в 10 мл воды снова забирают кровь на исследование активности ренина. Пробу считают положительной, если активность ренина после стимуляции выше 12 нг/мл/ч, абсолютный прирост активности превышает 10 нг/мл/ч, а относительный прирост (по сравнению с исходным уровнем) превышает 150% (если исходная активность ренина ниже 3 нг/мл/ч — 400%).
Радионуклидная сцинтиграфия почек — информативный, относительно недорогой и легко выполнимый в амбулаторных и стационарных условиях метод исследования.
Метод позволяет оценить как общий почечный кровоток, так и скорость клубочковой фильтрации в каждой почке. Используют отношение абсорбции индикатора каждой почкой к общей почечной абсорбции, время наступления максимальной абсорбции и отношение остаточной абсорбции через 20-30 мин к максимальной абсорбции. Диагностическая ценность радионуклидной сцинтиграфии существенно повышается при сочетании ее с пробой с каптоприлом. В этом случае ингибирование АПФ блокирует констрикцию эфферентных почечных артериол, что на фоне сниженного перфузионного давления в пораженной почке приводит к резкому уменьшению ее функции — снижается величина абсорбции, увеличивается время абсорбции и выведения индикатора. При интактных и малоизмененных артериях контралатеральной почки ее функция на фоне приема ингибиторов АПФ напротив увеличивается и различие сцинтиграмм становится особенно наглядным.
Рентгенокомпьютерное и магнитно-резонансное (МР) томографическое исследование почек позволяет уточнить и сравнить размеры почек, а также исключить сдавление почечных артерий опухолями и кистами в области ворот. МР-ангиография почечных артерий является безопасным и перспективным методом неинвазивного исследования, особенно при атеросклерозе почечных артерий, позволяющим не только выявить поражение, но и оценить его локализацию и протяженность, а также исследовать коллатеральную сеть в пораженной почке. При диагностике ФМД почечных артерий ценность МР-ангиографии несколько снижается. По диагностической ценности при атеросклерозе МР-ангиография приближается к “золотому стандарту” — рентгеноконтрастной ангиографии. Широкое распространение МР-ангиографии пока сдерживается относительно высокой стоимостью методики.
Признавая эталонность рентгеноконтрастной ангиографии в диагностике поражения почечных артерий, следует, тем не менее, отметить сложность ее проведения, а также нефротоксичность вводимых в большом количестве рентгеноконтрастных средств.
Оптимальная схема диагностики РВАГ представлена на схеме. Следует подчеркнуть, что эффективность лабораторно-инструментального диагностического поиска существенно возрастает при наличии у больного симптомов РВАГ, выявленных при сборе анамнеза и физикальном исследовании (см. табл. 2).
Лечение
Медикаментозное лечение при РВАГ назначают при невозможности проведения реваскуляризации с помощью ангиопластики или хирургического вмешательства.
При выборе гипотензивных средств следует помнить не только о снижении АД, но и о необходимости улучшения кровотока в ишемизированной почке, а также возможном развитии почечной недостаточности с замедлением выведения лекарственных средств. Ингибиторы АПФ при РВАГ весьма эффективны, однако следует помнить об их способности ухудшать функцию пораженной почки при одностороннем поражении. Поэтому данный класс препаратов назначают только при неэффективности остальных гипотензивных средств на фоне двустороннего стеноза почечных артерий, а также при поражении артерии единственой функционирующей почки. При этом необходимо тщательное наблюдение за больным. Из других средств следует обратить внимание на антагонисты кальция (нифедипин (Коринфар) и др.) — они не влияют на функцию пораженной почки и в некоторых случаях способны расширять почечные артерии.
Существует 2 основных метода радикальной коррекции поражений почечных артерий — баллонная ангиопластика и хирургическая реваскуляризация. Показанием к проведению БАП чаще служит ФМД почечных артерий — при этом заболевании ангиопластика обычно является методом выбора и реже сопровождается осложнениями. При атеросклерозе почечных артерий БАП проводят реже — в основном при локальных поражениях, не затрагивающих устье почечной артерии. Известно, что при соблюдении критериев отбора дилатация проходит успешно в среднем у 50% больных с ФМД и 50% больных с неспецифическим аортоартериитом, но лишь у 19% больных с атеросклерозом почечных артерий. При этом успешная дилатация сопровождается снижением АД в 60% случаев. В 5% случаев после неудачной ангиопластики необходимо экстренное хирургическое вмешательство, смертность при ангиопластике почечных артерий составляет 2%. Основные осложнения БАП: разрыв и расслоение почечной артерии, тромбоз и эмболия почечной артерии с развитием инфаркта почки, острая почечная недостаточность в результате введения больших доз рентгеноконтрастного вещества. Раньше почти в 30% случаев в течение 1 года происходил рестеноз почечной артерии в месте проведения БАП. С применением стентирования эта цифра несколько снизилась, однако ангиопластика по-прежнему считается средством выбора при ФМД почечных артерий — рестенозы при этом заболевании встречаются лишь в 5% случаев.
Хирургический метод по-прежнему остается средством выбора при лечении большинства случаев РВАГ. Показания к оперативному вмешательству: удовлетворительная суммарная функция почек, снижение функции и размеров почки на стороне стеноза при отсутствии аномального развития или паренхиматозного заболевания контралатеральной почки. Нефрэктомия при поражении почечной артерии показана при односторонних заболеваниях почечных артерий, когда невозможны реконструктивные операции, при одностороннем стенозе магистральных почечных артерий в сочетании с аномальным развитием или паренхиматозным заболеванием почки на стороне стеноза. Реконструктивная операция показана главным образом при одностороннем и двустороннем ограниченном и аорторенальном поражениях.
Противопоказания к хирургическому лечению вазоренальной гипертонии: выраженные нарушения суммарной функции почек (уремия), острый мозговой инсульт, острый инфаркт миокарда, симметричность функции и размеров почек при одностороннем стенозе, аномальное развитие или паренхиматозное заболевание контралатеральной почки, либо поражение ее артерий, отсутствие асимметрии почечного кровотока и асимметрии секреции ренина (при одностороннем поражении).
Гемодинамическую эффективность ангиопластики и реконструктивных хирургических вмешательств оценивают с помощью радионуклидной сцинтиграфии, МР-ангиографии, рентгеноконтрастной ангиографии и определения активности ренина при раздельной катетеризации почечных вен.
Следует помнить, что нормализация АД после успешного оперативного вмешательства или подбора адекватной медикаментозной терапии не предотвращает дальнейшего развития основного патологического процесса (атеросклероз или аортоартериит) и больному наряду с гипотензивной терапией в дальнейшем необходимо проводить систематическое лечение основного заболевания.
Литература
1. Braunwald E., Editor. Heart Disease. Textbook of Cardiovascular Medicune 5th edition. W.B. Saunders Company, 1998.
2. Caplan N. M. Clinical Hypertension 5th Edition, Williams & Wilkins, 1990.
3. Eardley K.S., Lipkin G.W. Atherosclerotic renal artery stenosis: is it worth diagnosing? J. Hum Hypertens 1999 Apr; 13(4): 217-20.
4. Hertz S.M., Holland G.A., Baum R.A., Haskal Z.J., Carpenter J.P. Evaluation of renal artery stenosis by magnetic resonance angiography Am J. Surg 1994 Aug;168 (2):140-3.
5. Sobel B.J., Bakris G.L. Hypertension: A clinician’s guide to diagnosis and treatment. Hanley & Belfus/Mosby, 1995.
6. Stimpel M. “Arterial Hypertension” Walter de Gruyter, 1996.
7. Арабидзе Г.Г. “Симптоматические артериальные гипертонии” в кн.: “Болезни сердца и сосудов” под ред. акад. Е.И. Чазова. М.: Медицина, 1992; 3: 196-225.
8. Арабидзе Г.Г., Белоусов Ю.Б., Карпов Ю.А. Артериальная гипертония. Справочное руководство по диагностике и лечению. М.: Ремедиум, 1999.
9. Фрид М., Грайнс С. Кардиология в таблицах и схемах: Пер. с англ. ИД М.: Практика, 1996.
Приложения к статье
> Рис 2. Клинические симптомы реноваскулярной артериальной гипертонии >>> Рис 3. Неинвазивные и инвазивные исследования при подозрении на реноваскулярную артериальную гипертонию>>>
Рис 4. Диагностический алгоритм при реноваскулярной артериальной гипертонии >>>
Опубликовано с разрешения администрации Русского Медицинского Журнала.
Источник


