Повышенное эпидуральное давление что это
Постоянное измерение субарахноидального давления. Разработан целый ряд методик, позволяющих измерять внутричерепное давление (ВЧД) с помощью устройств, вводимых через твердую мозговую оболочку в субарахноидальное пространство.
Tindall и сотр. в 1972 г. применили специальный винт с вмонтированным миниатюрным преобразователем, который вводят через трепанационное отверстие диаметром 14 мм и прикрепляют над твердой мозговой оболочкой. Эта система снаружи соединяется с усилителем и регистрирующим устройством и не может быть откалибрована in vivo.
Вскоре в 1973 г. Vries и соавт. сообщили об использовании полого металлического болта, введенного через трепанационное отверстие диаметром 6 мм в лобной кости.
Центральный канал этого устройства располагали на 1 мм глубже разреза в твердой мозговой и паутинной оболочке и соединяли с заполненной жидкостью трубкой манометра. James в 1975 г. применил болт меньших размеров для измерения внутричерепного давления (ВЧД) у детей.
Все перечисленные методы исключают необходимость проникновения в мозг, однако остается небольшая опасность инфицирования или кровоизлияния в субдуральное пространство. Эти методики не позволяют дренировать СМЖ, а о податливости мозга остается судить косвенно по изменению внутричерепного давления (ВЧД) в ответ на процедуры, остро увеличивающие объем крови в сосудах мозга. Кроме того, методики, основанные на фиксации металлического болта, неприемлемы для детей первых месяцев жизни.
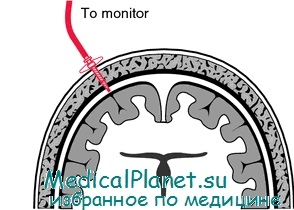
Постоянное измерение эпидурального давления
Эти методы привлекают тем, что измеряющее устройство легко ввести в эпидуральное пространство, и проникновение инфекции через область твердой мозговой оболочки практически исключено. Такие устройства должны быть расположены в одной плоскости с твердой мозговой оболочкой или плотно примыкать к ней так, чтобы не менялось ее натяжение, но в то же время давление СМЖ и мозга на твердую мозговую оболочку передавалось на регистрирующее устройство.
Нулевая точка эпидуральных мониторов не должна смещаться с течением времени и под влиянием колебаний температуры либо должна быть регулируема in vivo. Созданы несколько новых преобразователей, работающих по принципу копланарности, которые как будто бы вполне удовлетворительны.
Однако показатели эпидурального давления обычно превышают одновременно измеряемое внутрижелудочковое давление, особенно при высоком ВЧД.
— Читать «Постоянное измерение внутричерепного давления у детей через передний родничок. Особенности»
Оглавление темы «Внутричерепная гипертензия у детей»:
- Постоянное измерение внутрижелудочкового давления у детей. Рекомендации
- Постоянное измерение субарахноидального, эпидурального давлений у детей. Особенности
- Постоянное измерение внутричерепного давления у детей через передний родничок. Особенности
- Оценка результатов измерения внутричерепного давления (ВЧД). Особенности
- Показания для постоянного мониторинга внутричерепного давления (ВЧД). Особенности
- Лечение нарушений дыхания при внутричерепной гипертензии. Рекомендации
- Контроль за гемодинамикой при внутричерепной гипертензии. Рекомендации
- Поддержание кровообращения при внутричерепной гипертензии. Рекомендации
- Поддержание водного и электролитного баланса при внутричерепной гипертензии. Рекомендации
- Питание детей при черепно-мозговой травме. Рекомендации
Источник
Интересно и подробно написано.Я взяла с сайта медкруг.ру,мне там нравятся статьи.
В арсенале современного анестезиолога имеется несколько видов обезболивания родов. Но чаще всего применяется именно эпидуральная анестезия.
Такой выбор вполне оправдан. Отработанная методика, современные инструменты, применение новых местных обезболивающих веществ и антимикробных препаратов для обработки кожи в месте прокола позволяют сделать этот вид обезболивания широко доступным и достаточно безопасным. В развитых странах эпидуральная анестезия применяется как основной метод обезболивания как при естественных родах, так и при кесаревом сечении. По сравнению с другими методами обезболивания эпидуральная анестезия обладает целым рядом преимуществ. Во-первых, это эффективный болеутоляющий метод, при котором роженица остается в сознании. Во-вторых, эпидуральная анестезия оказывает расслабляющее воздействие на шейку матки. В-третьих, в случае рассогласованной родовой деятельности, при которой мышечные волокна матки сокращаются не синхронно, она способна оказывать координирующее влияние. Наконец, эпидуральная анестезия, как свидетельствуют практические наблюдения, оказывает минимальное воздействие на ребенка.
Механизм обезболивания
Чтобы понять, как действует эпидуральная анестезия, необходим небольшой экскурс в анатомию.
Как известно, спинной мозг расположен в позвоночном канале и окружен несколькими оболочками. От мозга к другим органам тянутся нервы — так называемые корешки спинного мозга. Передние корешки «отвечают» за сокращение скелетных мышц, т.е. за движение, а задние — за чувствительность, в том числе и болевую. Нервы-корешки выходят сквозь твердую мозговую оболочку в эпидуральноепространство, где они со всех сторон окружены жировой тканью. Именно в это пространство и вводится обезболивающее вещество. Почему же процедура, воздействующая на отдел центральной нервной системы — спинной мозг, относительно безопасна?
- Игла анестезиолога не доходит до спинного мозга и, естественно, не проникает в него.
- Обезболивающее вещество подводится к чувствительным задним корешкам и, если влияет на передние двигательные корешки, то, как правило, незначительно (у рожающей женщины обычно сохраняется способность самостоятельно передвигаться, хотя иногда она может ощущать онемение ног — это зависит от применяемого препарата).
- Обезболивающее вещество, введенное в эпидуральное пространство, поступает в кровь очень медленно. Печень успевает обезвредить лекарство до того, как его концентрация в крови станет чувствительной для ребенка.
Как проводят эпидуральную анестезию
Женщина садится или ложится на бок, выгибает спину (в этом положении, которое иногда сравнивают с позой рассерженной кошки, увеличивается расстояние между остистыми отростками поясничных позвонков — эти отростки выступают по центру спины, и вы можете прощупать их у себя сами; у худощавых людей они хорошо заметны). Перед выполнением прокола производится антибактериальная обработка кожи и ее обезболивание. Затем анестезиолог вводит специальную иглу между остистыми отростками соседних позвонков на уровне поясницы. Чтобы убедиться в том, что игла действительно попала в эпидуральное пространство, врач проводит специальную пробу. Затем внутри иглы пропускают тонкий катетер до уровня тех корешков спинного мозга, которые отвечают за болевую чувствительность органов живота и таза. После этого иглу удаляют, катетер закрепляют на спине при помощи лейкопластыря и устанавливают на нем специальный замокпереходник для введения лекарств. Женщина ложится на спину. Для того, что бы проверить, правильно ли установлен катетер и нет ли у женщины аллергической реакции на препарат, вводят пробную дозу анестетика. После этого вводится основная доза лекарства. В дальнейшем введение обезболивающего препарата производится порциями — по мере появления боли или с 30 минутными интервалами. Каждый раз перед введением анестетика роженицу осматривает акушер.
Через несколько минут после введения препарата роженица начинает чувствовать тепло и слабость в ногах, схватки становятся безболезненными. Если матка сокращалась неэффективно, то после начала процедуры очень часто устанавливаются нормальные полноценные схватки, ускоряется процесс раскрытия шейки матки. Повышенное артериальное давление на фоне проведения эпидуральной анестезии стабилизируется за счет снятия спазма с мелких сосудов, поэтому этот метод рекомендуется больным артериальной гипертензией, ишемической болезнью и некоторыми видами пороков сердца, почечной недостаточностью. При нормальном уровне артериального давления, чтобы предотвратить его возможное снижение, роженице ставится капельница с безвредными для малыша растворами, увеличивающими объем крови. Перед окончанием первого периода родов обезболивание прекращается: восстановление чувствительности помогает развитию нормальных потуг. В некоторых странах производится обезболивание первого и второго периодов родов, но в России принято обезболивать только первый период. Дело в том, что под воздействием анестетика второй период родов часто удлиняется, что нередко приводит к необходимости хирургического вмешательства. Швы на разрывы или разрез промежности накладываются после введения новой порции анестетика. В течение двух часов после родов молодая мама находится под наблюдением анестезиолога и акушера. Перед переводом женщины в послеродовое отделение катетер удаляют.
Как правило, эпидуральная анестезия проводится при плановой операции кесарева сечения. Заметим, что эпидуральную анестезию, при которой роженица по своему желанию находится в полном сознании, проводят лишь до момента появления малыша. Когда же врачи зашивают разрез, женщине вводят снотворные препараты.
Если женщина боится операции, то ей выполняется эпидуральное обезболивание, после чего ей вводят снотворное еще до начала операции. При этом не требуется искусственная вентиляция легких (как при наркозе), а значит, снижается риск осложнений на легкие. Поэтому такой метод обезболивания рекомендуется курящим, больным хроническим бронхитом, бронхиальной астмой. После окончания операции в эпидуральное пространство вводится раствор наркотического препарата. В результате женщина не ощущает боль в месте разреза шесть — десять часов.
Во время проведения эпидуральной анестезии, а также суткипосле родов женщина должна соблюдать постельный режим. Современные препараты, используемые для анестезии, как правило, не вызывают аллергических реакций, обладают сильным обезболивающим действием, практически безвредны. При родах через естественные родовые пути используются препараты короткого времени действия, при кесаревом сечении — длительного. Основными препаратами являются коротко действующий лидокаин (до 1 часа) и длительно действующий бупивакаин (до 3 часов).
Противопоказания и осложнения
Проведение эпидуральной анестезии недопустимо при бессознательном состоянии, эклампсии, нарушении свертываемости крови, гнойных поражениях кожи спины, общем заражении крови (сепсисе), травмах головного и спинного мозга, позвоночника, высоком внутричерепном давлении, мигрени, аллергических реакциях на используемый анестетик. Относительными противопоказаниями являются искривление позвоночника и заболевания нервной системы. В этих случаях врач принимает решение об анестезии, исходя из конкретной ситуации.
Иногда во время и после проведения эпидуральной анестезии могут возникнуть осложнения:
- Головная боль. Она обычно появляется на первый-третий день после родов как результат повреждения твердой мозговой оболочки и истечения спинномозговой жидкости в эпидуральное пространство. Боль может продолжаться в течение 1 — 2 недель, иногда затягивается до 6 недель. Лечение обычно включает постельный режим, успокаивающие и обезболивающие средства, кофеин.
- При нарушении стерильности проведения манипуляции возможно воспаление в месте инъекции, эпидуральном пространстве, оболочках спинного и головного мозга.
- При введении основной дозы препарата вместо эпидурального пространства в спинномозговой канал пациентка может временно потерять способность двигаться. Это состояние продолжается лишь на время действия препарата.
- При введении основной дозы анестетика в кровеносный сосуд может произойти резкое падение артериального давления и нарушение работы сердца.
- Проявления аллергических реакций на используемый препарат.
При правильном проведении анестезии осложнения бывают редко. Следует сказать, что специальные научные исследования влияния эпидуральной анестезии на ребенка не проводились, но практический опыт показывает, что действие эпидуральной анестезии на малыша минимально. Правда, при развитии осложнений, таких как выраженное падение артериального давления, может нарушиться плацентарное кровообращение. В заключение хочется сказать, что родовая боль — ощущение, позволяющее женщине ориентироваться в том, что с ней происходит, и действовать так, как необходимо в данный момент родов. Следует сказать, что порог чувствительности у разных людей разный, соответственно, и процесс родов женщины ощущают по- разному. Обычная умеренная боль в родах не требует обезболивания (ведь у вас не возникает желания использовать анестезию, чтобы уменьшить боль после тяжелой физической нагрузки). Страх перед болью — реальная психологическая причина возникновения замкнутого круга, в котором боль вызывает страх, а страх усиливает боль. Это нередко становится причиной нарушения родовой деятельности. И лишь в тех случаях, когда боль настолько сильна, что она перекрывает все другие ощущения, или когда применение обезболивания обязательно (например, при кесаревом сечении), вмешательство со стороны анестезиологов действительно необходимо.
Из истории…
Об обезболивании родов люди начали задумываться очень давно. Так, в средние века для облегчения страданий роженицы использовали отвар маковых головок и алкоголь. Нередко в качестве «лечебного» средства применяли магию: в конце 16 века в Шотландии была сожжена за колдовство некая Евфания Мак-Элайнт, которая пыталась перенести родовую боль женщины на собаку. Интересно, что именно город Эдинбург, где погибла несчастная колдунья, через много лет стал родиной современной анестезиологии: именно там 19 апреля 1847 г. профессор Симпсон впервые применил для обезболивания родов наркоз с использованием эфира, который через несколько месяцев был заменен более совершенным препаратом — хлороформом. В том же году эфиром при принятии родов воспользовался русский хирург Н.И. Пирогов. Этот метод обезболивания приобрел такую популярность, что через шесть лет рожать под хлороформным наркозом решилась сама английская королева Виктория. Однако очень скоро врачи поняли, что такой способ обезболивания может повлечь тяжелые последствия, в том числе удушение ребенка. Так, длительный наркоз чуть не стал причиной гибели во время родов будущего президента США Ф. Д. Рузвельта: новорожденного мальчика едва удалось вернуть к жизни. Начались поиски более безопасного способа обезболивания. В 1885 американский невролог Джеймс Леонард Корнинг впервые ввел в эпидуральное пространство роженицы кокаин, но его опыт не сразу получил распространение. К этому методу вернулись лишь в начале 20-х годов XX века. А в 1933 году эпидуральную анестезию начали применять в нашей стране.
PS девочки, и кто желает может проголосовать за моего сына ))) в конкурсе «Маленький гений» Поваренок Никита — это ссылка на пост с фото https://www.babyblog.ru/community/post/obraz_live/1749475
Источник
Стеноз позвоночного канала представляет хронический процесс проникновения в пространства, которые занимают спинной мозг и нервные корешки хрящевых,
мягкотканых и костных структур. К стенозу не относится сужение канала,
вызванное дисковыми грыжами.
Стеноз позвоночного канала характеризуется общими проявлениями и диагностируется методами магнитно-резонансной и компьютерной томографии, а также спондилографией (рентгенографией позвоночного канала).
Стеноз позвоночного канала различают идиопатический, то есть врожденный, приобретенный и комбинированный. Заболевание приводит к компрессиям корешков и спинного мозга с проявлениями неврологической симптоматики. Наиболее часто наблюдается стеноз поясничной области. Его причинами могут стать травматические
повреждения, опухоли, утолщение желтой связки, рост остеофитов, протрузия
дисков, артроз суставов фасеточных, стеноз позвоночных артерий.
Врожденный стеноз обусловлен индивидуальными особенностями позвоночника, приобретенный в своей основе имеет самые разнообразные причины, например, как болезнь Бехтерева, образование послеоперационных рубцов и спаек, болезнь Форестье и другие. Патофизиологическими механизмами являются ишемия, стеноз
позвоночных артерий, асептическое воспаление и повышенное эпидуральное
давление, которые являются результатом хронического сдавливания
нервно-сосудистых систем позвоночного канала. Вследствие этого возникает
неравномерность кровотока к нервным структурам канала позвоночника. Снижение
уровня поступающей крови приводит к ишемии нервных корешков и конского хвоста.
При усилении биохимических процессов возрастает потребность в кислороде,
поэтому болевые ощущения возникают, как правило, при ходьбе. Повышенное
эпидуральное давление является причиной возникновения воспалительного процесса.
Зачастую приобретенный стеноз возникает на последней стадии остеохондроза, когда возникают компенсаторные процессы, направленные на стабилизацию позвоночно-двигательного сегмента. Наблюдается артроз межпозвонковых суставов и разрастание костных тканей в виде остеофитов. Симптомами заболевания являются болевые ощущения, возникающие вследствие раздражения нервных корешков. При развитии заболевания снижается доставка к спинному мозгу питательных веществ и кислорода. В результате этого во время физической активности появляется слабость и боли в конечностях и позвоночнике. Проявлениями стеноза являются нарушение чувствительности ног, гипертрофия мышц, синдром перемежающейся хромоты, люмбалгия. Для выявления причин заболевания компьютерная томография сочетается с миелограммой, на основании анализа результатов которой ставится диагноз – стеноз позвоночного канала. Лечение может быть оперативным и консервативным.
Терапия включает прием противовоспалительных, сосудистых и анталгических препаратов. Медикаментозное лечение сочетают с массажем, физиотерапией, эпидуральным введением стероидов (дипроспан, кеналог). Во многих случаях глюкокортикоидные гормоны применяют в сочетании с анестетиками. К хирургическим методам лечения относится установка систем стабилизации и межостистой фиксации, декомпрессивная ламинэктомия. Ламинэктомия
заключается в резекции структур, приводящих к сдавливанию нервных корешков и
конского хвоста. Значительно улучшают результаты ламинэктомии системы
стабилизации. Применение межостистой динамической фиксации снижает нагрузку на задние опорные столбы и расширяет площадь позвоночного канала. Вследствие этого уменьшается люмбалгический синдром.
Стеноз позвоночного канала — довольно серьезная патология позвоночника, с которой шутить не стоит. При появлении первых же признаков следует обращаться к специалистам.
Источник


