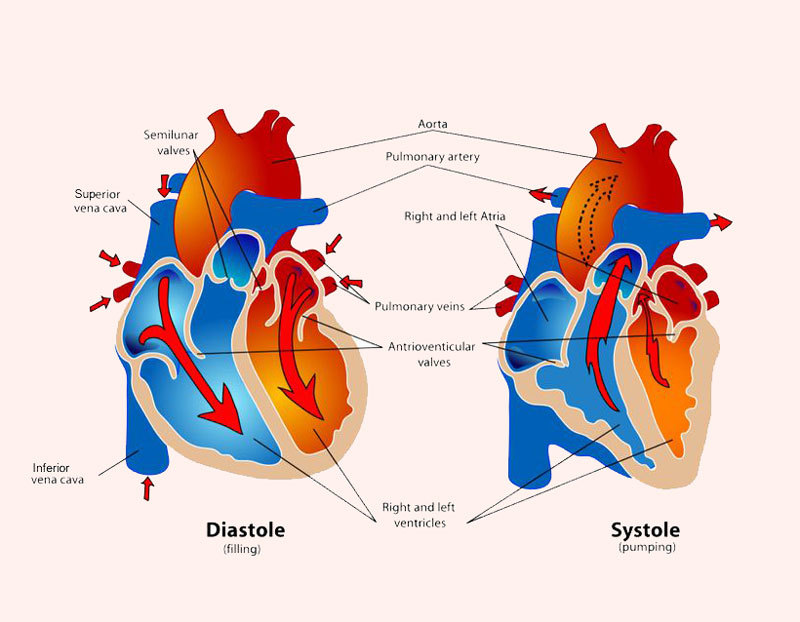
Определение артериального давления исследования пульса
Артериальный пульс (от лат. «pulsus» — удар, толчок) — периодические колебания стенок артерий, обусловленные изменением их кровенаполнения в результате работы сердца. Чаще всего пульс определяют на лучевой артерии в области лучезапястного сустава (так называемый периферический пульс), так как здесь артерия расположена поверхностно и хорошо пальпируется между шиловидным отростком лучевой кости и сухожилием внутренней лучевой мышцы. В норме пульс ритмичный, одинаково прощупывается на обеих руках, частота его у взрослого человека в состоянии покоя составляет 60-90 в минуту.
Техника исследования пульса на лучевой артерии
1. Пальцами своих рук одновременно охватить запястья больного (в области лучезапястных суставов) таким образом, чтобы подушечки указательных и средних пальцев находились на передней (внутренней) поверхности предплечий в проекции лучевой артерии. Лучевая артерия пальпируется между шиловидным отростком лучевой кости и сухожилием внутренней лучевой мышцы.
2. Внимательно ощупать область лучевой артерии, прижимая её к подлежащей кости с различной силой, при этом пульсовая волна ощущается как расширение и спадение артерии.
3. Сравнить колебания стенок артерий на правой и левой руках больного. При отсутствии какой-либо асимметрии (неодинаковости) дальнейшее исследование пульса проводят на одной руке.
4. Для определения частоты пульса (если пульс ритмичен) подсчитать количество пульсовых волн за 15 с и умножить полученный результат на 4; в случае аритмии подсчёт проводят в течение 1 мин.
5. Занести данные исследования пульса в температурный лист (отметить точками красного цвета соответственно шкале пульса). При подозрении на облитерирующее заболевание сосудов нижних конечностей (резкое сужение просвета артерий (лат. «obliteratio» — стирание, сглаживание), наиболее частой причиной которого выступает атеросклероз аорты и её ветвей) пульс определяют на бедренных, подколенных артериях, сосудах стопы.
Техника определения пульса на сонной артерии
При тяжёлом состоянии пациента оценивают наличие пульса на наружной сонной артерии .
1. Определить на передней поверхности шеи наиболее выступающую часть щитовидного хряща.
2. Сместить указательный и средний пальцы по стенке хряща кнаружи, и установить их между хрящом и прилегающей мышцей.
3. Подушечками пальцев определить пульсацию сонной артерии. Исследование нужно проводить осторожно (с одной стороны), нельзя пережимать сонную артерию, так как она является богатой рефлексогенной зоной и существует опасность резкого рефлекторного замедления частоты сердечных сокращений (ЧСС) вплоть до потери больным сознания.
Свойства артериального пульса
Определяют следующие его свойства.
1. Ритмичность пульса — её оценивают по регулярности следующих друг за другом пульсовых волн. Если интервалы между ними равны, то пульс считают правильным (ритмичный пульс, pulsus regularis), если различны — неправильным (аритмичный пульс, pulsus irregularis).
При мерцательной аритмии ЧСС может быть больше числа пульсовых волн. В таких случаях возникает дефицит пульса, который обязательно следует подсчитывать. Подсчитывается частота сердечных сокращений при выслушивании сердца, параллельно помощник за этот же промежуток времени подсчитывает частоту пульса. Например, у больного при аускультации тонов сердца определено 98 сердечных сокращений в минуту, а пульс на лучевой артерии составил 78 в минуту, следовательно, дефицит пульса равен 20.
2. Частота пульса — её определяют путём подсчёта числа пульсовых волн в минуту. В норме частота пульса колеблется от 60 до 90 в минуту и может изменяться в широких пределах в зависимости от пола, возраста, температуры воздуха и тела, уровня физической нагрузки. Наиболее частый пульс отмечают у новорождённых. В возрасте 25-60 лет пульс остаётся относительно стабильным. У женщин пульс чаще, чем у мужчин; у спортсменов и людей тренированных, а также у пожилых пульс реже. Учащение пульса происходит в вертикальном положении, при физических нагрузках, повышении температуры тела, сердечной недостаточности, нарушениях сердечного ритма и т.д. Пульс с частотой менее 60 в минуту называют редким, более 90 в минуту — частым.
3. Наполнение пульса — оно определяется объёмом крови, находящимся в артерии, и зависит от систолического объёма сердца. При хорошем наполнении пульсовая волна высокая, хорошо различимая (пульс полный, pulsus plenus), при плохом — малая, плохо пальпируется (пульс пустой, pulsus vacuus). Едва ощутимый, слабый пульс называют нитевидным (pulsus filiformis); при его обнаружении медсестра должна немедленно сообщить об этом врачу.
4. Напряжение пульса — оно определяется той силой, которую нужно приложить для полного пережатия артерии. Если пульс исчезает при умеренном сдавлении лучевой артерии, то такой пульс характеризуют как пульс удовлетворительного напряжения; при сильном сдавлении пульс оценивают как напряжённый, при лёгком — ненапряжённый (мягкий). По напряжению пульса можно ориентировочно оценить АД внутри артерии: при высоком давлении пульс напряжённый, или твёрдый (pulsus durus), при низком — мягкий (pulsus mollis).
5. Величина пульса — её определяют на основании суммарной оценки напряжения и наполнения пульса, она зависит от амплитуды колебания артериальной стенки. Различают большой пульс (pulsus magnus) и малый пульс (pulsus parvus).
6. Форма пульса — она определяется скоростью изменения объёма артерии, зависящей от скорости, с которой левый желудочек выбрасывает кровь в артериальную систему. Быстрое растяжение и спадение артерии характерно для скорого пульса (pulsus celer). Такой пульс наблюдают при пороке аортального клапана, значительном нервном перевозбуждении. При медленном расширении и спадении артерии наблюдают медленный пульс (pulsus tardus), отмечающийся при сужении аортального отверстия. Пульс на правой и левой руках может быть неодинаковым (разного наполнения и напряжения) при аномалиях развития, сужении, сдавлении извне соответствующих лучевой, плечевой или подключичной артерий. В таких случаях исследование пульса проводят раздельно на обеих руках, а для характеристики работы собственно сердца — на той руке, где он лучше пальпируется. В типичных случаях у здорового человека обнаруживают ритмичный пульс с частотой 60-90 в минуту, удовлетворительного наполнения и напряжения, одинаковый (симметричный) с обеих сторон.
Измерение артериального давления: методика регистрации полученных результатов.
Артериальным называют давление, образующееся в артериальной системе во время работы сердца. В зависимости от фазы сердечного цикла различают систолическое и диастолическое АД. Систолическое АД, или максимальное, возникает в артериях вслед за систолой левого желудочка и соответствует максимальному подъёму пульсовой волны. Диастолическое АД поддерживается в артериях в диастолу благодаря их тонусу и соответствует спадению пульсовой волны. Разницу между величинами систолического и диастолического АД называют пульсовым давлением. АД зависит от величины сердечного выброса, общего периферического сосудистого сопротивления, ОЦК, ЧСС. Измерение АД — важный метод контроля за состоянием гемодинамики как у здоровых, так и у больных людей. Измерение АД можно проводить прямым и непрямым методами. Прямой метод предполагает введение датчика манометра непосредственно в кровяное русло. Этот метод применяют при катетеризации с целью определения давления в крупных сосудах или полостях сердца. В повседневной практике АД измеряют непрямым аускультативным методом, предложенным в 1905 г. русским хирургом Николаем Сергеевичем Коротковым, с использованием сфигмоманометра (аппарата Рива-Роччи, также называемого тонометром). В современных научных эпидемиологических исследованиях используются ртутные сфигмоманометры с так называемым «плавающим нулём», позволяющим нивелировать влияние атмосферного давления на результаты измерения. Сфигмоманометр состоит из ртутного или чаще пружинного манометра, соединённого с манжетой и резиновой грушей. Поступление воздуха в манжету регулируется специальным вентилем, позволяющим удерживать и плавно снижать давление в манжете. АД измеряется силой сопротивления пружины (в мм ртутного столба), которая передаётся стрелке, движущейся по циферблату с нанесёнными миллиметровыми делениями.
Правила измерения АД (регламентированы 1 Докладом экспертов научного общества по изучению артериальной гипертензии (ДАГ-1, 2000)):
1. Измерение АД проводят в положении человека лёжа или сидя на стуле. В последнем случае пациент должен сесть на стул с прямой спинкой, опереться спиной на спинку стула, расслабить ноги и не скрещивать их, руку положить на стол. Опора спины на стул и расположение руки на столе исключают подъём АД из-за изометрического мышечного сокращения.
2. Измерять АД рекомендуется через 1-2 ч после приёма пищи и не ранее чем через 1 ч после употребления кофе и курения.
3. Манжета (внутренняя резиновая её часть) сфигмоманометра должна охватывать не менее 80% окружности плеча и покрывать 2/3 его длины.
4. Необходимо произвести не менее трёх измерений с интервалом не менее чем в 5 мин. За величину АД принимают среднее значение, вычисленное из полученных за два последних измерения. По классической методике измерения АД ВОЗ, не принятой в широкой клинической практике, его измеряют трижды с интервалами не менее 5 мин, и в историю болезни заносят самое низкое АД (цитируется по данным вице-президента РАМН академика РАМН А.И. Мартынова, 2000).
Техника измерения АД
1. Предложить пациенту принять удобное положение (лёжа или сидя на стуле); рука его должна лежать свободно, ладонью вверх.
2. Наложить пациенту на плечо манжету сфигмоманометра на уровне его сердца (середина манжеты должна примерно соответствовать уровню четвёртого межреберья) таким образом, чтобы нижний край манжеты (с местом выхода резиновой трубки) находился примерно на 2-2,5 см выше локтевого сгиба, а между плечом больного и манжетой можно было бы провести один палец. При этом середина баллона манжеты должна находиться точно над пальпируемой артерией, а расположение резиновой трубки не должно мешать аускультации артерии. Неправильное наложение манжеты может привести к искусственному изменению АД. Отклонение положения середины манжеты от уровня сердца на 1 см приводит к изменению уровня АД на 0,8 мм.рт.ст.: повышению АД при положении манжеты ниже уровня сердца и, наоборот, понижению АД при положении манжеты выше уровня сердца.
3. Соединить трубку манжеты с трубкой манометра (при использовании ртутного (наиболее точного) манометра).
4. Установив пальцы левой руки в локтевую ямку над плечевой артерией (её находят по пульсации), правой рукой при закрытом вентиле сжиманием груши в манжету быстро накачать воздух и определить уровень, при котором исчезает пульсация плечевой артерии.
5. Приоткрыть вентиль, медленно выпустить воздух из манжеты, установить фонендоскоп в локтевую ямку над плечевой артерией.
6. При закрытом вентиле сжиманием резиновой груши в манжету быстро накачать воздух до тех пор, пока по манометру давление в манжете не превысит на 20-30 мм рт. ст. тот уровень, при котором исчезает пульсация на плечевой артерии (т.е. несколько выше величины предполагаемого систолического АД). Если воздух в манжету нагнетать медленно, нарушение венозного оттока может вызвать у пациента сильные болевые ощущения и «смазать» звучность тонов.
7. Приоткрыть вентиль и постепенно выпускать (стравливать) воздух из манжеты со скоростью 2 мм рт.ст. в 1 с (замедление выпускания воздуха занижает значения АД), проводя при этом выслушивание (аускультацию) плечевой артерии.
8. Отметить на манометре значение, соответствующее появлению первых звуков (тонов Короткова, обусловленных ударами пульсовой волны) — систолическое АД; значение манометра, при котором звуки исчезают, соответствует диастолическому АД.
9. Выпустить весь воздух из манжетки, открыв вентиль, затем разъединить стык резиновых трубок и снять манжету с руки пациента.
10. Занести полученные величины АД в температурный лист в виде столбиков красного цвета соответственно шкале АД. Значение АД округляют до ближайших 2 мм.рт.ст. АД можно измерять также осциллографическим методом (существуют специальные приборы для измерения АД этим методом), который позволяет, кроме показателей АД, оценить ещё и состояние сосудистой стенки, тонус сосудов, скорость кровотока. При компьютерной обработке сигнала при этом также высчитываются величины ударного, минутного объёмов сердца, общего периферического сосудистого сопротивления и, что важно, их соответствие друг другу. Нормальный уровень систолического АД у взрослого человека колеблется в пределах 100-139 мм рт. ст., диастолического — 60-89 мм рт.ст. Повышенным АД считают с уровня 140/90 мм рт.ст. и выше (артериальная гипертензия), пониженным — менее 100/60 мм рт.ст. (артериальная гипотензия). Резкое повышение АД называют гипертоническим кризом, который, помимо быстрого повышения АД, проявляется сильной головной болью, головокружением, тошнотой и рвотой. Если значения систолического или диастолического АД попадают в разные категории, то устанавливают более высокую категорию. Понятия «нормальный» и « повышенный» уровни АД, изначально являясь результатом консенсуса (т.е. согласного решения врачей), и в настоящее время продолжают оставаться в известной мере условными. Чётко разграничить нормальный и патологический уровень АД оказалось невозможным. По мере получения результатов современных крупных популяционных исследований (по дизайну так называемой доказательной медицины) в отношении зависимости возникновения мозговых инсультов и инфарктов миокарда от уровней АД и эффекта антигипертензивной терапии для их профилактики границы этих уровней постоянно смещаются в направлении всё меньших и меньших величин.
В настоящее время широко применяют суточное мониторирование АД с использованием неинвазивных автоматических приборов для длительной регистрации АД в амбулаторных условиях. Принцип работы большинства из них основан на использовании классической манжеты, надуаемой через заранее установленные интервалы микропроцессором, который подвешен у больного через плечо. При этом аускультативный метод (по Короткову) определения АД используется в 38% аппаратов для мониторирования АД, осциллометрический (по Маrеу) — в 30% аппаратов, в остальных аппаратах — комбинированный метод. Рекомендуемая программа суточного монитори- рования АД предполагает регистрацию АД с интервалами в 15 мин в период бодрствования и в 30 мин — во время сна.
В ряде случаев большое значение имеет измерение АД в артериях нижних конечностей (например, при коарктации аорты — врожденном сужении аорты, когда отмечается значительное снижение АД в бедренных артериях по сравнению с плечевыми). Для измерения АД в бедренной артерии пациента следует уложить на живот наложить на бедро обследуемого манжету и выслушивать подколенную артерию в подколенной ямке. В норме значения АД, измеренного в бедренной артерии, не должны существенно отличаться от АД в плечевой артерии.
Таблица 1. – Классификация уровней АД (мм рт. ст.) (ЕОГ/ЕОК, 2003, ВОЗ, 1999).
| Категории АД | Систолическое АД (мм.рт.ст.) | Диастолическое АД (мм.рт.ст.) |
| Оптимальное АД | <120 | <80 |
| Нормальное АД | 120–129 | 80–84 |
| Высокое нормальное АД | 130–139 | 85–89 |
| Гипертензия 1-й степени тяжести | 140–159 | 90–99 |
| Гипертензия 2-й степени тяжести | 160–179 | 100–109 |
| Гипертензия 3-й степени тяжести | >180 | >110 |
| Изолированная систолическая гипертензия | >140 | <90 |
| Примечание. 1. Если уровни систолического и диастолического АД соответствуют разным категориям, по уровню АД данного человека относят к более высокой категории. 2. При изолированной систолической гипертензии можно также выделить три степени тяжести в зависимости от уровня систолического АД, учитывая диастолическое АД меньше 90 мм рт. ст. 3. Приведенная классификация уровней АД применима лишь к лицам, которые не получают антигипертензивных препаратов. Как классифицировать больных АГ, которые получают антигипертензивные препараты, эксперты ЕОГ–ЕОК, к сожалению, не указывают. |
Рекомендуемые страницы:
Главная | О нас | Обратная связь
Источник
Пульсом называются
ритмические колебания артерии,
обусловленные сокращением сердца,
выбросом крови в артериальную систему
и изменением в ней давления в течение
систолы и диастолы. Распространение
пульсовой волны связано со способностью
стенок артерии к эластическому напряжению
и спадению.
V
– пульсовой волны от 4 до 13 м/с.
V
– кровотока
0,5 м/с.
Пальпация.
Является основным методом исследования
пульса.
Сфигмография.
Пульсовые колебания сосудистой стенки
регистрируются в виде кривой (сфигмограммы)
аппаратом – сфигмографом.
Нормальная
сфигмограмма.
У
здорового человека, как на центральной,
так и на периферической сфигмограммах
отмечается крутое восходящее колено –
анакорта,
вершина кривой, и более пологое нисходящее
колено – катакрота.
На катакроте
периферических сфигмограмм регистрируются
мелкие добавочные зубцы, из которых
один выражен больше других. Этот зубец
называется дикротическим: его происхождение
объясняют отбрасыванием крови от
сомкнувшихся створок аортального
клапана в начале диастолы сердца.
Свойства
артериального пульса.
Исследование артериального пульса дает
возможность получить важные сведения
о работе сердца и состоянии кровообращения.
Величина пульсовых волн на одной руке
может оказаться меньше, чем на другой,
и тогда говорят о различном пульсе
(pulsus
differens).
Причины: аномалии строения или расположения
артерии на периферии, её сужение,
аневризма аорты, опухоль средостение,
загрудинный зоб, резко увеличенное
левое предсердие.
Затем
определяют следующие свойства
пульса: ритм,
частота, напряжение, наполнение, величина
и форма.
Ритм:
ритмичный
(pulsus
regularis)нерегулярный
(pulsus
irregularis).
Частота
пульса. (в
норме 60-90):
учащение,
тахикардия свыше 90 (pulsus
freguens);замедление
сердечного ритма, брадикардия
60, пульс становится редким (pulsus
rarus).
Частоту пульса
подсчитывают в течение 1 минуты. Если
пульс неритмичен, следует определять
также, соответствует ли число пульсовых
волн числу сердечных сокращений.
Разница
между числом сердечных сокращений и
пульсовых волн, подсчитанная в течение
минуты, называется дефицитом
пульса, а
сам пульс – дефицитным
(pulsus
dificiens). Чем
больше дефицит пульса, тем неблагоприятнее
это сказывается на кровообращении.
Напряжение
пульса
определяется той силой, которую нужно
приложить исследующему для полного
сдавления пульсирующей артерии. Это
свойство пульса зависит от величины
систолического артериального давления.
АД в норме – пульс
умеренного напряжения;
АД
высокое – пульс напряженный или твердый
(pulsus
durus);
АД
низкое – пульс мягкий (pulsus
mollis).
Наполнение
пульса. Оно
зависит от величины ударного объема
(УО), от общего количества крови в
организме и ее распределение. При
нормальном ударном объеме крови –
ощущается полный пульс (pulsus
plenus). При
нарушении кровообращения, кровопотере,
наполнение пульса уменьшается – такой
пульс называется пустым
(pulsus
vacuus).
Величина
пульса, т.е.
величина
пульсового толчка –
понятие, объединяющее такие свойства,
как наполнение и напряжение. Она зависит
от степени расширения артерии во время
систолы и от ее спадения в момент
диастолы. При увеличении УО крови,
большом колебании давления в артерии,
а также при снижении тонуса артериальной
стенки величина пульсовых волн возрастает.
Такой пульс называется большим
(pulsus
magnus). На
сфигмограмме большой пульс характеризуется
высокой амплитудой пульсовых колебаний,
поэтому его еще называют высоким
пульсом
(pulsus
altus). При
недостаточности клапана аорты, при
тиреотоксикозе, когда величина пульсовых
волн возрастает за счет большой разницы
между систолическим и диастолическим
АД; такой пульс может появляться при
лихорадке в связи со снижением тонуса
артериальной стенки.
При
аортальной недостаточности пульс
скорый, высокий, большой – pulsus
celer, altus, magnus.
Уменьшение
УО, малая амплитуда колебаний давления
в систолу и диастолу, повышение тонуса
стенки артерии приводит к уменьшению
величины пульсовых волн – пульс
становится малым
(pulsus
parvus), (сужение
устья аорты или левого венозного
отверстия, тахикардия, острая СН). Иногда
при шоке, острой СН, массивной кровопотере
величина пульсовых волн может быть
настолько незначительной, что они едва
определяются, — такой пульс получил
название нитевидного
(pulsus
filiformis).
В
норме пульс равномерный
(pulsus
aequalis).
При
расстройствах сердечного ритма, когда
сокращения сердца следуют через неравные
промежутки времени, величина пульсовых
волн становится различной. Такой пульс
называется неравномерным (pulsus
inaequalis).
В
редких случаях при ритмичном пульсе
определяется чередование больших и
малых пульсовых волн. Это так называемый
перемежающийся
пульс (pulsus
alternaus), (при
тяжелом поражении миокарда).
Форма пульса.
Зависит от скорости изменения давления
в артериальной системе в течение систолы
и диастолы.
Pulsus
celer
– скорый
пульс. АД
быстро возрастает в систолу, а в диастолу
оно также быстро падает, или это
подскакивающий пульс (pulsus
saliens). На
сфигмограмме скорый пульс характеризуется
более крутым, чем в норме, подъемом
анакроты и таким же резким снижением
катакроты (недостаточность клапана
аорты, при этом пульс бывает не только
скорым, но и высоким – pulsus
celer et altus.).
Противоположен
скорому медленный
пульс (pulsus
tardus),
связанный с медленным повышением
давления в артериальной системе и малым
его колебанием в течение сердечного
цикла (сужение устья аорты). Величина
волн при этом пороке уменьшается, поэтому
пульс будет не только медленным, но и
малым (pulsus
tardus et parvus). Parvus, tardus et rarus –
медленный,
малый и редкий.
Дикротический
пульс (pulsus
dicroticus)
(увеличивается дикротическая волна)
встречаются при лихорадке и инфекционных
заболеваниях. При пальпации пульса
определяется вторая волна ( дикротическая),
которая в норме не прощупывается.
Парадоксальный
пульс (pulsus
paradoxus).
Особенности его заключаются в уменьшении
пульсовых волн во время вдоха. Он
появляется при сокращении листков
перикарда за счет сдавления крупных
вен и уменьшения кровенаполнения сердца
во время вдоха.
Закончив
исследование пульса на лучевой артерии,
его изучают на других.
Бедренная артерия
– хорошо прощупывается в паховой
области.Подколенная
артерия – в подколенной ямке (положение
больного лежа на животе).Задняя большеберцовая
артерия пальпируется в мыщелковом
желобке за внутренней лодыжкой.Артерии тыла стопы
прощупываются на тыльной поверхности
стопы, в проксимальной части первого
межплюсневого пространства.
Определение пульса
последних двух артерий имеет большое
значение в диагностике облитерирующего
эндартериита.
Исследование
пульса сонных артерий нужно проводить
осторожно, опасность каротидного
рефлекса (замедление сердечной
деятельности вплоть до ее остановки и
значительное падение АД).Для некоторых
заболеваний сердечно-сосудистой системы
характерна различная величина пульса
на верхних и нижних конечностях.
Исследование
венного пульса.
Венный пульс
исследуют путем осмотра и методом
флебографии.
Флебография
– метод графической регистрации венного
пульса. Колебания венозной стенки,
связанные с изменением кровенаполнения
крупных вен, расположенных близко к
сердцу, регистрируются специальным
датчиком в виде кривой – флебограммы.
Принцип флебографии
аналогичен принципу сфигмограммы. Чаще
всего флебограмму регистрируют в области
яременных вен, где пульсация выражена
наиболее четко.
У
здоровых людей в течение сердечного
цикла на флебограмме появляется ряд
волн: положительные – a,
c, v
и отрицательные
– x,
y.Их
происхождение объясняется следующим
образом:
Волна
а
появляется при сокращении правого
предсердия. В этот момент задерживается
опорожнение полых вен от притекающей
с периферии венозной крови; вены
переполняются и набухают.Волна
с
возникает вслед за волной а
после незначительного снижения кривой.
Она связана с систолой желудочков и
возникает за счет передачи пульсации
сонной артерии, располагающейся вблизи
яременной вены.Возникновение
следующей отрицательной волны х,
которая называется систолическим
коллапсом, объясняется тем, что во время
систолы желудочков происходит наполнение
правого предсердия венозной кровью;
вены опорожняются и спадают. Быстрому
опорожнению вен способствует снижение
внутригрудного давления в результате
сокращения сердца и перемещения
систолического объема крови в
периферические сосуды.Следующая
положительная волна v
появляется в конце систолы желудочков
при закрытом правом предсердно-желудочковом
клапане. Она связана с тем, что
скапливающаяся в предсердиях кровь
задерживает поступление новой крови
из полых вен.Волна
v
сменяется снова спадением вены –
диастолическим коллапсом y,
который начинается с момента открытия
правого предсердно-желудочкового
клапана и поступления крови в правый
желудочек. Это способствует притоку
крови из полых вен в правое предсердие
и спадению вены.
При анализе
флебограммы обращают внимание на форму
и ширину отдельных волн, на их соотношение
с показателями сфигмограммы. По
флебограмме можно судить о деятельности
правых отделов сердца, о колебании
давления в правом предсердии.
На
нормальной флебограмме наиболее выражена
волна а,
поэтому такая форма кривой венного
пульса называется предсердной. При
одновременной записи флебограммы и
сфигмограммы максимальному подъему
кривой сфигмограммы в норме на флебограмме
соответствует отрицательное отклонение
(х),
поскольку при систоле желудочков и
изгнании крови в артериальную систему
начинается диастола предсердий и отток
в них крови из вен. Отсюда происходит
второе название нормального венного
пульса – «отрицательный
венный пульс».
В
патологии меняется величина отдельных
волн флебограммы, которые могут
увеличиваться, уменьшаться, сглаживаться
и исчезать. Например, при затруднении
оттока крови из правого предсердия (при
сужении правого предсердно-желудочкового
отверстия, при повышении давления в
правом желудочке) увеличивается сила
сокращения предсердия и волна а
возрастает.
При
нарастающей слабости правого предсердия,
при застое в нем крови волна а
становится шире и ниже и может совсем
исчезнуть. Так как в этих случаях не
происходит заметного понижения давления
и в период диастолы, опорожнение вен
затрудняется, следовательно, сглаживается
и исчезает отрицательная волна х.
Это приводит к тому, что на флебограмме
отражается только деятельность правого
желудочка: вена набухает во время его
систолы, что выражается положительной
волной v,
и спадает в период диастолы (отрицательная
волна у).
Такая форма венного пульса называется
желудочковой.
Регистрируя
такой желудочковый венный пульс синхронно
со сфигмограммой, можно увидеть, что
максимальному подъему сфигмограммы
соответствует не систолический коллапс
вены, а положительное отклонение –
волна v.
Это дало повод называть желудочковый
венный пульс положительным пульсом.
Положительный
желудочковый венный пульс наблюдается
при недостаточности правого
предсердно-желудочкового (трехстворчатого)
клапана, выявляется при выраженном
венозном застое в большом круге
кровообращения, мерцательной аритмии,
полной поперечной блокаде сердца и т.д.
Соседние файлы в папке Доки
- #
- #
- #
- #
- #
- #
- #
- #
Источник