Оцк и артериальное давление
В физиологическом выражении АД = сердечный выброс (СВ) х общее периферическое сопротивление сосудов (ОПСС). Величина СВ определяется ударным объемом (УО) (который зависит от ОЦК, в т.ч. величины венозного возврата к сердцу; сократительной функции миокарда) и частотой сердечных сокращений (ЧСС). А величина ОПСС зависит от просвета сосудов (преимущественно артериол), на который влияет толщина стенки артериолы и степень вазоконстрикции, обусловленная действием нейро-гуморальных факторов.
Основные звенья патогенеза АГ представлены на рис.1. Вне зависимости от причины, для развития АГ необходимо, чтобы она приводила либо к повышению ОПСС (рис.1. пункт 1) путем вазоконстрикции, либо к увеличению СВ (рис.1. пункт 2), либо к изменению этих двух показателей одновременно. Увеличение объема внутри- и внесосудистой жидкости влияет на уровень АД через увеличение СВ (увеличение венозного возврата к сердцу). Кроме того, в ряде случаев отмечается эффект, когда увеличение объема жидкости способно привести к увеличению ОПСС. Такой эффект наблюдается не часто, однако контроль объема циркулирующей крови может являться одним из методов предупреждения развития АГ.
К факторам вазоконстрикции относятся: ангиотензин II, катехоламины, эндотелин, тромбоксан и лейкотриены. Факторами вазодилятации являются брадикинин, простагландин Е2, NO, ионы водорода, молочная кислота, аденозин.
При увеличении СВ происходит спазм артериол (приспособительный процесс), предохраняющий сосуды и ткани органов от гиперперфузии (артериальной гиперемии) и увеличивающий постнагрузку на миокард, что в конечном итоге приводит к уменьшению СВ и нормализации АД.
Постоянные стрессы и психоэмоциональное напряжение (рис.1 пункт 3) приводят к нарушению высшей нервной деятельности → активации гипофизарно-диэнцефальной области (гиперплазии клеток передней и задней долей гипофиза) и периферического отдела симпатической нервной системы СНС) → гиперплазии мозгового вещества надпочечников (с повышением в крови уровня катехоламинов) и активации ренин-ангиотензин-альдостероновой системы (РААС) (в результате нарастающей ишемии развивается гиперплазия и гипертрофия клеток ЮГА с увеличением секреции ренина и атрофия интерстициальных клеток мозгового вещества почек).
Таким образом, воздействия, стимулирующие СНС, у лиц с гипертензией или находящихся в предгипертензивном состоянии приводят к повышению АД различными путями:
— вазоконстрикция артериол (при стимуляции α-адренорецепторов) или/и увеличение ЧСС
— повышение уровня катехоламинов (главным образом, норадреналина) в межприступный период вследствие гиперплазии клеток мозгового вещества надпочечников, а также нарушения его депонирования у некоторых больных
Кроме того, сосудистый тонус, экскреторная и инкреторная функции почек находятся под контролем генетических факторов (рис.1 пункт 5). Доказано, что генетические дефекты мембран гладкомышечных клеток сосудистых стенок, приводящие к повышению проницаемости клеточных мембран для Na + , Са 2+ и Mg 2+ , повышают сократительную способность гладких мышц сосудов. В последнее время выявлены дефекты гена, контролирующего в организме синтез ангиотензина.
Большую роль в регуляции АД играют почки (рис.1 пункт 4) посредством активации РААС, СНС, изменения степени реабсорбции натрия, секреции веществ, обладающих вазодилятирующими свойствами.
Ренин-ангиотензин-альдостероновая система (РААС.)
В регуляции объема и давления крови участвует юкстагломерулярный аппарат (ЮГА). Образующийся в гранулах клеток ЮГА протеолитический фермент ренин катализирует превращение ангиотензиногена (одного из белков плазмы) в декапептид ангиотензин I, который не обладает прессорной активностью. Под действием ангиотензин-превращающего фермента (АПФ) он расщепляется (главным образом в легких, почках, головном мозге) до октапептида ангиотензина II, который действует как мощный вазоконстриктор, а также стимулирует выработку альдостерона корой надпочечников. Альдостерон усиливает реабсорбцию Nа + в канальцах почек и стимулирует выработку антидиуретического гормона. В результате чего происходит задержка Nа + и воды, что приводит к повышению АД. Кроме того, в плазме крови имеется ангиотензин III (гептапептид, не содержащий аспарагиновой кислоты), который также активно стимулирует высвобождение альдостерона, но обладает менее выраженным прессорным действием, чем ангиотензин II. Следует отметить, что чем больше образуется ангиотензина II, тем сильнее выражена вазоконстрикция и, следовательно, тем более выражено повышение АД.
Секреция ренина регулируется следующими механизмами, не являющимися взаимоисключающими:
1) барорецепторами почечных сосудов, которые, очевидно, реагируют на изменение напряжения стенки приносящих артериол,
2) рецепторами macula densa, которые, по-видимому, чувствительны к изменению скорости поступления или концентрации NaCl в дистальных канальцах,
3) отрицательной обратной связью между концентрацией в крови ангиотензина и секрецией ренина
4) симпатической нервной системой, стимулирующей секрецию ренина в результате активации β-адренорецепторов почечного нерва.
Система поддержания гомеостаза натрия. Она включает в себя скорость клубочковой фильтрации (СКФ) и факторы натрийуреза (выведения ионов натрия с мочой). При снижении ОЦК, снижается и СКФ, что приводит, в свою очередь, к повышению реабсорбции натрия в проксмальном отделе нефрона. К факторам натрийуреза относится группа пептидов со схожими свойствами и общим названием – натрийуретический пептид (или атриопептид), вырабатываемых миокардом предсердий в ответ на их расширение. эффект атриопептида заключается в уменьшении реабсорбции натрия в дистальных канальцах и вазодилятации.
Система почечных вазодепрессорных субстанций включает: простагландины, калликреин-кининовая система, NO, фактор активации тромбоцитов, которые своим действием уравновешивают вазопрессорный эффект ангиотензина.
Кроме того, определенную роль в манифестации АГ играют такие факторы внешней среды (рис.1 пункт 6), как гиподинамия, курение, хронические стрессы, избыточное потребление с пищей поваренной соли.
Этиология артериальной гипертензии:
Этиология первичной, или эссенциальной, гипертензии не известна. И вряд ли одна причина смогла бы объяснить такое разнообразие гемодинамических и патофизиологических расстройств, которые наблюдаются при данном заболевании. В настоящее время многие авторы придерживаются мозаичной теорииразвития АГ, согласно которой поддержание высокого АД обусловлено участием многих факторов, даже если первоначально доминировал какой-либо один из них (например, взаимодействие симпатической нервной системы и ренин-ангиотензин-альдостероновой системы).
Не вызывает сомнения, что существует генетическая предрасположенность к гипертензии, однако точный механизм ее до сих пор не ясен. Возможно, что факторы внешней среды (такие как количество натрия в пище, характер питания и образ жизни, способствующие ожирению, хронический стресс) оказывают свое действие только на генетически предрасположенных лиц.
Основные причины развития эссенциальной гипертензии (или гипертонической болезни) на долю которой приходится 85-90% случаев всех АГ следующие:
— активация ренин-ангиотензин-альдостероновойсистемы при изменениях в генах, кодирующих ангиотензиноген или другие белки РААС,
— активация симпатической нервной системы, что приводит к повышению АД преимущественно путем вазоконстрикции,
— нарушение транспорта Na + через клеточные мембраны гладкомышечных клеток кровеносных сосудов (в результате торможения Na + -K + -насоса или повышения проницаемости мембран для Na + с повышением содержания внутриклеточного Са 2+ ),
— дефицит вазодилятаторов (таких, как NO, компоненты калликреин-кининовой системы, простагландины, предсердный натрийуретический фактор и др.).
Среди основных причин симптоматических гипертензий можно выделить:
—первичное двустороннее поражение почек (которое может сопровождаться АГ вследствие как повышения секреции ренина и активации РААС с задержкой натрия и жидкости, так и снижения секреции вазодилятаторов) при таких заболеваниях, как острый и хронический гломерулонефрит, хронический пиелонефрит, поликистоз почек, амилоидоз, опухоли почек, обструктивная уропатия, коллагенозы и др.
—эндокринные (потенциально излечимые) заболевания, такие как первичный и вторичный гиперальдостеронизм, болезнь и синдром Иценко-Кушинга, диффузный тиреотоксический зоб (Базедова болезнь или болезнь Грейвса), феохромоцитома, ренин-продуцирующие опухоли почек.
—нейрогенные заболевания, в том числе сопровождающимися повышением внутричерепного давления (травма, опухоль, абсцесс, кровоизлияния), поражением гипоталамуса и ствола мозга, связанные с психогенными факторами.
—сосудистые заболевания (васкулиты, коарктация аорты и другие аномалии сосудов), полицитемия, увеличение ОЦК ятрогенного характера (при избыточном переливании препаратов крови и растворов).
Морфология артериальной гипертензии:
1. Доброкачественная форма АГ:
На ранних стадиях АГ не удается обнаружить никаких структурных изменений. В конечном же итоге развивается генерализованный артериолярный склероз. Учитывая длительное течение болезни, выделяют три стадии, имеющие определенные морфологические различия и согласующиеся со стадиями, предложенными экспертами ВОЗ (указанными в скобках):
1) доклиническая (легкое течение)
2) распространенных изменений артерий (средней тяжести)
3) изменений органов в связи изменением артерий и нарушением органного кровотока (тяжелое течение)
Не нашли, что искали? Воспользуйтесь поиском:
Совместное проявление гетеро- и гомеометрического типов регуляции сердечного выброса выражается в такой последовательности: а) увеличение венозного возврата к сердцу, обусловленное констрикцией артериальных и особенно венозных сосудов в системе циркуляции, ведет к увеличению сердечного выброса; б) последнее, наряду с ростом общего периферического сопротивления сосудов, повышает системное АД; в) это соответственно ведет к увеличению давления в аорте и, следовательно, кровотока в коронарных сосудах; г) гомеометрическая регуляция сердца, основанная на последнем механизме, обеспечивает преодоление сердечным выбросом возросшего сопротивления в аорте и поддержание сердечного выброса на повышенном уровне; д) увеличение сократительной функции сердца вызывает рефлекторное снижение периферического сопротивления сосудов (одновременно с проявлением рефлекторных влияний на периферические сосуды с барорецепторов синокаротидных зон), что способствует уменьшению работы сердца, затрачиваемой на обеспечение необходимого кровотока и давления в капиллярах.
Увеличение количества циркулирующей крови в организме изменяет минутный объем крови, главным образом, вследствие повышения степени наполнения кровью сосудистой системы. Это вызывает усиление притока крови к сердцу, увеличение его кровенаполнения, повышение центрального венозного давления и, следовательно, интенсивности работы сердца. Изменение количества крови в организме влияет на величину минутного объема крови также путем изменения сопротивления притока венозной крови к сердцу, которое находится в обратно пропорциональной зависимости от объема крови, притекающей к сердцу. Между объемом циркулирующей крови и величиной среднего системного давления существует прямая пропорциональная зависимость. Однако повышение последнего, возникающее при остром увеличении объема крови, продолжается около 1 мин, после чего оно начинает снижаться и устанавливается на уровне, лишь немного превосходящем норму. Если объем циркулирующей крови уменьшается, величина среднего давления временно падает и возникающий эффект в сердечно-сосудистой системе прямо противоположен повышению среднего давления при увеличении объема крови.
Возвращение величины среднего давления к исходному уровню является результатом включения компенсаторных механизмов. Известны три из них, которые выравнивают сдвиги, возникающие при изменении объема циркулирующей крови в сердечно-сосудистой системе:
1) рефлекторные компенсаторные механизмы;
2) непосредственные реакции сосудистой стенки;
3) нормализация объема крови в системе.
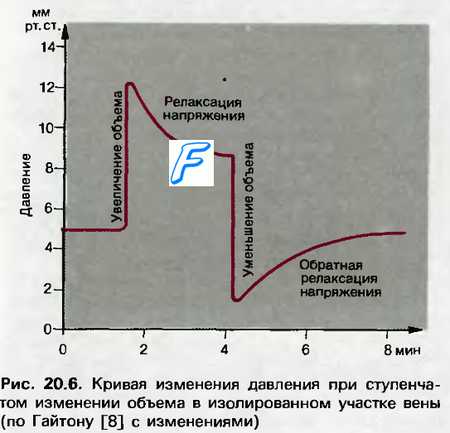
Компенсаторные реакции самой сосудистой системы возникают вследствие ее способности растягиваться при повышении давления крови и спадаться, когда давление крови снижается. В наибольшей мере этот эффект присущ венозным сосудам. Считается, что указанный механизм является более действенным, нежели нервный, особенно при сравнительно небольших изменениях давления крови. Главное различие этих механизмов состоит в том, что рефлекторные компенсаторные реакции включаются в действие через 4—5 с и достигают максимума через 30—40 с, в то время как расслабление самой сосудистой стенки, возникающее в ответ на усиление ее напряжения, лишь начинается в этот период, достигая максимума через минуты или десятки минут.
Нормализация объема крови в системе в случае ее изменений достигается следующим образом. После переливания больших объемов крови давление во всех сегментах сердечно-сосудистой системы, включая капилляры, повышается, что приводит к фильтрации жидкости через стенки капилляров в интерстициальные пространства и через капилляры клубочков почек в мочу. При этом величины системного давления, периферического сопротивления и минутного объема крови возвращаются к исходным значениям.
В случае кровопотери возникают противоположные сдвиги. При этом большое количество белка из межклеточной жидкости поступает через лимфатическую систему в сосудистое русло, повышая уровень белков плазмы крови. Кроме того, значительно возрастает количество белков, образующихся в печени, что также приводит к восстановлению уровня белков плазмы крови. Одновременно нормализуется объем плазмы, компенсирующий сдвиги, возникающие вследствие кровопотери. Восстановление объема крови до нормы является медленным процессом, но тем не менее через 24—48 ч у человека объем крови становится нормальным, в результате нормализуется и гемодинамика. Долгосрочная нормализация объема циркулирующей крови осуществляется гормонами эндокринной системы (ренин-альдостероновая, АДГ).
— Вернуться в оглавление раздела «Физиология человека.»
Артериальное давление показатель гемодинамики, работы кровеносной системы.
Артериальное давление (АД) зависит прямо пропорционально:
- от работы сердца:
- силы с которой сердце выталкивает кровь в сосудистую систему – чем больше сила, тем выше АД;
- от объёма крови, который сердце выталкивает в сосудистую систему;
- от сопротивления сосудов. Артерии имеют гладкомышечную среднюю оболочку. Гладкомышечные клетки под действием разных факторов способны сокращаться и расслабляться. При их сокращении просвет сосуда уменьшается – чем меньше просвет сосуда, тем больше его сопротивление, тем выше АД. При их расслаблении просвет сосуда увеличивается, сопротивление сосуда уменьшается, АД уменьшается;
- от объёма циркулирующей крови (ОЦК) и вязкости крови – чем больше объём циркулирующей крови (жидкой части крови (плазмы крови)), тем выше АД. При кровопотере ОЦК уменьшается, АД снижается. При обильном употреблении воды и незначительном выведении с мочой ОЦК увеличивается, АД повышается.
Артериальное давление (сокращённо АД) измеряется на плечевой артерии левой руки. Единица измерения артериального давления – миллиметры ртутного столба (мм.рт.ст.). Артериальное давление характиризуется двумя показателями, которые записываются в виде дроби. В числителе записывается верхний показатель, в знаменателе – нижний. Например, АД 120/80 мм.рт.ст.
Верхний показатель называется Систолическое артериальное давление (САД). Оно указывает на силу сокращения сердца, показывает давление в плечевой артерии в тот момент, когда сердце сокращается (сжимается), выталкивая кровь в артерии. Поэтому его иногда называют сердечным.
Нижний показатель называется Диастолическое артериальное давление (ДАД). Оно характеризует тонус (просвет) и эластичность артерий, показывает давление в плечевой артерии в момент расслабления сердечной мышцы. Это минимальное давление в плечевой артерии характеризующее сопротивление периферических сосудов и объём циркулирующей крови. Его иногда называют почечным.
Примечание: Систола – сокращение сердечной мышцы, диастола – расслабление.
Иногда для оценки гемодинамики используется ещё один показатель, который называется Пульсовое артериальное давление (ПАД), который определяется как разница меду систолическим и диастолическим артериальным давлением. Единица измерения пульсового артериального давления – миллиметры ртутного столба (мм.рт.ст.). Например, АД 120/80 мм.рт.ст. ПАД при этом 120-80=40 мм.рт.ст. Пульсовое давление характеризует объём крови, который выбрасывается сердцем во время систолы. Чем больше пульсовое давление, тем больший объём крови выбрасывается сердцем во время систолы.
Для измерения артериального давления используют прибор тонометр (сфигмоманометр).
АД – показатель переменчивый, зависит от многих факторов. Поэтому для получения достоверных результатов необходимо соблюдать правила и методику измерения АД.
Источник
Оглавление темы «Механизмы регуляции деятельности сердца. Венозный возврат крови к сердцу. Центральное венозное давление ( ЦВД ). Параметры гемодинамики.»: Регуляция сердечного выброса. Изменение оцк. Компенсаторные реакции сосудистой системы.Совместное проявление гетеро- и гомеометрического типов регуляции сердечного выброса выражается в такой последовательности: а) увеличение венозного возврата к сердцу, обусловленное констрикцией артериальных и особенно венозных сосудов в системе циркуляции, ведет к увеличению сердечного выброса; б) последнее, наряду с ростом общего периферического сопротивления сосудов, повышает системное АД; в) это соответственно ведет к увеличению давления в аорте и, следовательно, кровотока в коронарных сосудах; г) гомеометрическая регуляция сердца, основанная на последнем механизме, обеспечивает преодоление сердечным выбросом возросшего сопротивления в аорте и поддержание сердечного выброса на повышенном уровне; д) увеличение сократительной функции сердца вызывает рефлекторное снижение периферического сопротивления сосудов (одновременно с проявлением рефлекторных влияний на периферические сосуды с барорецепторов синокаротидных зон), что способствует уменьшению работы сердца, затрачиваемой на обеспечение необходимого кровотока и давления в капиллярах. Увеличение количества циркулирующей крови в организме изменяет минутный объем крови, главным образом, вследствие повышения степени наполнения кровью сосудистой системы. Это вызывает усиление притока крови к сердцу, увеличение его кровенаполнения, повышение центрального венозного давления и, следовательно, интенсивности работы сердца. Изменение количества крови в организме влияет на величину минутного объема крови также путем изменения сопротивления притока венозной крови к сердцу, которое находится в обратно пропорциональной зависимости от объема крови, притекающей к сердцу. Между объемом циркулирующей крови и величиной среднего системного давления существует прямая пропорциональная зависимость. Однако повышение последнего, возникающее при остром увеличении объема крови, продолжается около 1 мин, после чего оно начинает снижаться и устанавливается на уровне, лишь немного превосходящем норму. Если объем циркулирующей крови уменьшается, величина среднего давления временно падает и возникающий эффект в сердечно-сосудистой системе прямо противоположен повышению среднего давления при увеличении объема крови.
Возвращение величины среднего давления к исходному уровню является результатом включения компенсаторных механизмов. Известны три из них, которые выравнивают сдвиги, возникающие при изменении объема циркулирующей крови в сердечно-сосудистой системе: 1) рефлекторные компенсаторные механизмы; Рефлекторные механизмы связаны с изменением уровня системного артериального давления, обусловленным влиянием с барорецепторов сосудистых рефлексогенных зон. Однако удельный вес этих механизмов сравнительно небольшой. В то же время при сильном кровотечении возникают другие очень мощные нервные влияния, которые могут привести к компенсаторным сдвигам этих реакций в результате ишемии центральной нервной системы. Так, снижение системного артериального давления ниже 55 мм рт. ст. вызывает изменения гемодинамики, которые в 6 раз превышают сдвиги, возникающие при максимальной стимуляции симпатической нервной системы через сосудистые рефлексогенные зоны. Таким образом, нервные влияния, возникающие при ишемии центральной нервной системы, могут играть чрезвычайно важную роль в качестве «последней линии обороны», предотвращающей резкое снижение минутного объема крови в терминальных состояниях организма после массивной кровопоте-ри и значительного падения артериального давления.
Компенсаторные реакции самой сосудистой системы возникают вследствие ее способности растягиваться при повышении давления крови и спадаться, когда давление крови снижается. В наибольшей мере этот эффект присущ венозным сосудам. Считается, что указанный механизм является более действенным, нежели нервный, особенно при сравнительно небольших изменениях давления крови. Главное различие этих механизмов состоит в том, что рефлекторные компенсаторные реакции включаются в действие через 4—5 с и достигают максимума через 30—40 с, в то время как расслабление самой сосудистой стенки, возникающее в ответ на усиление ее напряжения, лишь начинается в этот период, достигая максимума через минуты или десятки минут. Нормализация объема крови в системе в случае ее изменений достигается следующим образом. После переливания больших объемов крови давление во всех сегментах сердечно-сосудистой системы, включая капилляры, повышается, что приводит к фильтрации жидкости через стенки капилляров в интерстициальные пространства и через капилляры клубочков почек в мочу. При этом величины системного давления, периферического сопротивления и минутного объема крови возвращаются к исходным значениям. В случае кровопотери возникают противоположные сдвиги. При этом большое количество белка из межклеточной жидкости поступает через лимфатическую систему в сосудистое русло, повышая уровень белков плазмы крови. Кроме того, значительно возрастает количество белков, образующихся в печени, что также приводит к восстановлению уровня белков плазмы крови. Одновременно нормализуется объем плазмы, компенсирующий сдвиги, возникающие вследствие кровопотери. Восстановление объема крови до нормы является медленным процессом, но тем не менее через 24—48 ч у человека объем крови становится нормальным, в результате нормализуется и гемодинамика. Долгосрочная нормализация объема циркулирующей крови осуществляется гормонами эндокринной системы (ренин-альдостероновая, АДГ). — Вернуться в оглавление раздела «Физиология человека.» |
Источник