Этиология и патогенез артериальной гипертонии
Медики называют патогенезом систему возникновения, а также развития гипертонии и любого другого заболевания. Гипертоническая болезнь чаще всего диагностируется у жителей крупных городов: они больше подвержены стрессам и нарушенному ритму жизни. Соблюдение рекомендаций врача позволяет свести симптомы болезни и уровень смертности к минимуму.

Патогенез заболевания
Исследователи полагают, что гипертония может передаваться по наследственности. Болезнь проявляется при неблагоприятных условиях, которые вызывают патогенез гипертонической болезни.
Основой патогенеза гипертонической болезни является поражение периферических сосудов.
Они деформируются, а в результате нарушается регуляция обмена веществ. Это приводит к сбоям в работе продолговатого мозга и гипоталамуса, что вызывает значительное увеличение выработки прессорных веществ.

Артериолы перестают реагировать на минутные выбросы крови сердечной мышцей, поскольку артерии не способны расшириться. Во внутренних органах повышается уровень давления. Если повысилось давление в почках, то это приводит к излишней выработке ренина. Гормон попадает в кровь, где вступает во взаимодействие с ангиотензиногеном. Ренин постепенно переходит в первое и второе состояние ангиотензина. Второй тип — сильное сосудосуживающее вещество. Совокупность процессов приводит к повышению артериального давления.
Этиология гипертонии
Медицинский термин «этиология» означает причину и условия возникновения заболевания. Этиология и патогенез рассматривают как эссенциальную, так и симптоматическую гипертонию. Первичная или эссенциальная ГБ — отдельное самостоятельное заболевание. Симптоматическая или вторичная становится уже результатом патологических изменений в организме человека.

Этиология АГ и патогенез артериальной гипертонии неразрывно связаны между собой. Это привело к появлению термина «этиопатогенез», который включает причины и механизмы формирования, развития и проявления болезни.
Врачи выделяют несколько основных причин, которые приводят к развитию ГБ:
- Постоянное физическое или эмоциональное перенапряжение. Стрессовые ситуации провоцируют возникновение артериальной гипертензии, инфаркты и инсульты,
- Наличие заболевания у родственников,
- Ожирение,
- Повышенный уровень шума,
- Необходимость напрягать зрение,
- Долгое умственное напряжение,
- Работа в ночное время суток,
- Употребление большого количества соли,
- Злоупотребление алкоголем и крепкими напитками,
- Курение,
- Период климакса у женщин,
- Период активного роста у мужчин,
- Неправильное питание и высокий уровень в крови холестерина,
- Атеросклероз,
- Хронические болезни почек и других органов.
Клиника гипертонического заболевания
Клиника заболевания — это течение болезни. Разные формы гипертонии сопровождаются определенным уровнем АД.
На первой стадии гипертонии происходит кратковременное повышение АД (до 160/99 мм.рт.ст.), которое обычно возвращается в норму самостоятельно. На второй стадии гипертонической болезни отмечается стабильный и высокий уровень кровяного давления (до 180/109 мм.рт.ст.). Понизить показатели без приема лекарственных препаратов уже невозможно. Третья степени гипертонии (АД свыше 180 на 110 мм.рт.ст.) характеризуется осложнениями, изменениями внутренних органов (сердце, почки, печень, сосуды, головной мозг), снижением сосудистого тонуса.

Болезнь может развиваться как медленно, так и стремительно. Быстрое развитие врачи приравнивают к злокачественной форме. Она более опасно и сложна в лечении.
Проявление клиники
На раннем этапе повышенный уровень АД сопровождается общей слабостью, быстрой утомляемостью, неспособностью долго концентрироваться, головной болью и частыми головокружениями. Часто больные жалуются на бессонницу. На 1 стадии активируется симпатическое нервное влияние на стенки всех сосудов кровеносной системы. Результат — сужение емкостных сосудов, поступление в сердце большого количества венозной крови. Все это сопровождается повышением сердечного выброса. Вместе с активацией СНВ происходит повышение уровня общего периферического сопротивления в сосудах, спазмы в емкостных сосудах. Это уже приводит к увеличению объема циркулирующей крови.
Все эти факторы вызывают закрепление повышенного уровня АД. В результате продолжительного и регулярного повышения АД увеличивается гипертрофия ГМК артериол и миокарда, развивается атеросклероз. Проявляется это в ухудшении памяти, координации движения, проблемах со зрением. Нарушается мозговое кровообращение, а тяжелое течение болезни сопровождается еще и ишемическими, и геморрагическими инсультами.
Ухудшает течение болезни тахикардия, напряженный пульс, увеличение левого сердечного желудочка. Опасность тахикардии в сердечной недостаточности и аритмии.
Для третьей стадии характерны значительные повреждения внутренних органов, деформация тканей, нарушение или прекращение функционирования систем организмов. У пациентов наблюдается:
- Наличие атеросклероза,
- Наличие артериосклероза, который приводит к инфаркту, инсульту,
- Кардиомиопатия,
- Нарушение внутриорганного кровоснабжения,
- Нарушение сердечной деятельности,
- Острая легочная и сердечная недостаточность, аритмия,
- Изменение в головном мозге и щитовидной железе дистрофического и склеротического характера.
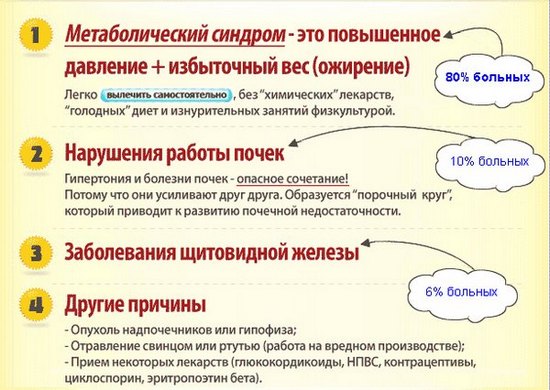
Влияние работы почек на гипертонию
Симптоматическая гипертония чаще всего вызывается патологией почек (хроническим гломерулонефритом) или инфекциями мочевой системы.
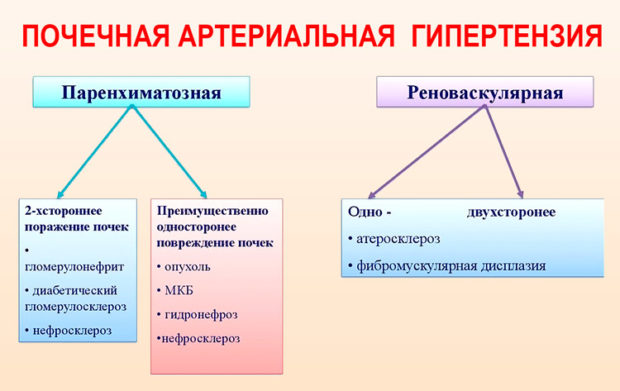
Процесс регулирования АД невозможен без нормальной работы почек. Этот орган вырабатывает важный гормон ренин, который входит в систему РААС (ренин-ангиотензин-альдостероновая система). Она отвечает за водно-солевой обмен и артериальное давление. Стеноз почечных артерий запускает систему РААС. Происходит выработка вазоконстриктора ангиотензина II и спазмы сосудов. Нарушенная микроциркуляция крови приводит к возникновению гипертонической болезни. Жизненно важные органы получают меньше питательных веществ и кислорода, что приводит к нарушению их работы.
Лечение гипертонии
На первой стадии врачи обычно рекомендуют здоровый образ жизни. Этого достаточно для предотвращения развития заболевания. Нужно всего лишь пересмотреть условия и время работы и отдыха, исключить эмоциональные нагрузки и стрессовые ситуации.

Минимизация причин развития АГ также включает в себя:
- Постепенное снижение веса,
- Сокращение в рационе доли животных жиров,
- Употребление большего количества свежих овощей и фруктов,
- Употребление большего количества рыбы и морепродуктов,
- Уменьшение потребления соли,
- Отказ от курения,
- Уменьшение употребления алкоголя,
- Регулярные посильные физические упражнения,
- Прогулки на свежем воздухе,
- Продолжительный сон.
Вторая стадия требует приема лекарственных препаратов, которые назначает врач исходя из анализов и обследования. Дополнительно назначается и немедикаментозная терапия. К ней относится иглоукалывание, фитотерапия, электросон, массаж. При наличии различных синдромов гипертонической болезни лечение должно быть направлено на нормализацию АД и восстановление работы пораженных органов.
Медикаментозное лечение ГБ
Наиболее часто врачи назначают лекарства, которые позволяют:
- Сохранить нормальный обмен углеводов и жиров,
- Вывести из организма лишнюю жидкость,
- Сохранить нормальный уровень электролитов,
- Не спровоцировать привыкания к медикаментам,
- Сохранить нормальное эмоциональное состояние больного.
Лечение должно быть непрерывным. Даже небольшой перерыв в приеме лекарств может спровоцировать развитие криза, привести к инфаркту миокарда и инсульту.
Чтобы повысить эффективность лекарственных препаратов нужно придерживаться несложных правил:
- Принимать медикаменты за час до трапезы или два часа после нее,
- Если таблетки принимаются во время обеда или завтрака, нельзя есть горячую или холодную пищу,
- Нельзя во время приема лекарств есть пищу с высоким содержанием белка — это снижает терапевтический эффект,
- Запивать таблетки только кипяченой водой объемом от 50 до 100 мл.
Монотерапия продолжается, если в ходе лечения наблюдается прогресс. Если же положительный результат не наступает, врач подбирает препараты из разных групп. Так бета-адреноблокатор сочетают с диуретиками или ингибиторами АПФ, антагонистами кальция. Реже врачи подбирают комплекс из ингибиторов АПФ с диуретиками.
Источник
Артериальная
гипертензия (АГ) — хроническое заболевание,
основным клиническим проявлением
которого является длительное стойкое
повышение артериального давления
(систолического – 140 и выше и диастолического
– 90 и выше мм.рт.ст).
Гипертензия
по этиологии может быть классифицирована
соответственно:
-«первичная»
(идиопатическая) – причина неизвестна;
-«вторичная»
или симптоматическая гипертензия,
которая является проявлением многих
заболеваний нервной, эндокринной систем,
патологии почек и сосудов.
Этиология и патогенез.
Основные
факторы риска (патогенетические факторы):
1.
Наследственная предрасположенность.
2.
Хроническое психоэмоциональное
перенапряжение (стрессы, конфликтные
ситуации).
3.
Избыточное потребление соли.
Кроме
того, определенную роль играют ожирение,
курение, гиподинамия.
Общепринятой
теории происхождения и развития
гипертонической болезни в настоящее
время нет. Ключевой признак устойчивой
первичной гипертензии – это повышение
периферической сосудистой резистентности.
Многочисленные тщательные клинические
и физиологические исследования указывают
на то, что существует множество механизмов,
ведущих к развитию первичной гипертонии.
Из них в настоящее время общепринятыми
считаются три основных патофизиологических
механизма, которые включают: натриевый
гомеостаз; симпатическую нервную
систему; ренин-ангиотензин-альдостероновую
систему. Натриевый
гомеостаз:
отмечено, что первыми обнаруживаемыми
изменениями является замедленная
почечная экскреция натрия. Натриевая
задержка сопровождается увеличением
объема и скорости кровотока, обусловленные
увеличением сердечного выброса.
Периферическая ауторегуляция повышает
сосудистую резистентность и в итоге
обуславливает гипертонию. У больных с
первичной гипертонией Nа+-К+-транспорт
изменен во всех клетках крови. Кроме
того, плазма крови гипертоников при ее
переливании может повреждать
Nа+-К+-транспорт
в клетках крови здоровых людей. Это
говорит о наличии у больных (с уменьшенной
натриевой экскрецией) циркулирующих в
крови субстанций, которые ингибируют
Nа+-транспорт
в почках и в других органах. Общий уровень
Nа+
в организме положительно коррелирует
с АД у гипертоников и не коррелирует у
исследуемых нормотоников (контрольная
группа). У большинства здоровых взрослых
людей выявляются незначительные
изменения АД, зависящие от употребления
соли с пищей. Некоторые гипертоники
классифицируются, как “первично-солевые”,
но природа изменений, лежащих в основе
гипертонии у этих больных неизвестна.
Известно, что повышенный переход Nа+
в эндотелиальные клетки артериальной
стенки может также повышать и
внутриклеточное содержание Са2+.
Это способствует повышению сосудистого
тонуса и отсюда, следовательно,
периферического сосудистого сопротивления.
Симпатическая
нервная система.
Артериальное давление – это производная
общего периферического сосудистого
сопротивления и сердечного выброса.
Оба эти показателя находятся под
контролем симпатической нервной системы.
Выявлено, что уровень катехоламинов в
плазме крови у больных первичной
гипертензией повышен по сравнению с
контрольной группой. Уровень циркулирующих
катехоламинов очень вариабелен и может
изменяться с возрастом, поступлением
Nа+
в организм, в связи с состоянием и
физической нагрузкой. Кроме того,
установлено, что у больных первичной
гипертензией наблюдается тенденция к
более высокому содержанию норадреналина
в плазме по сравнению с молодыми людьми
контрольной группы с нормальным АД.
Ренин-ангиотензин-альдостероновая
система.
Ренин образуется в юкстагломерулярном
аппарате почек, диффундирует в кровь
через “выносящие артериолы”. Ренин
активирует плазматический глобулин
(так называемый “рениновый субстрат”
или ангиотензин) для высвобождения
ангиотензина I. Ангиотензин I превращается
в ангиотензин II под воздействием
ангиотензин-трансферазы. Ангиотензин
II является мощным вазоконстриктором и
поэтому его повышенная концентрация
сопровождается выраженной гипертензией.
Однако только у небольшого числа больных
с первичной гипертонией имеет место
повышенный уровень ренина в плазме
крови, таким образом, нет простого
прямого соотношения между активностью
плазматического ренина и патогенезом
гипертонии. Имеются сведения, что
ангиотензин может стимулировать
симпатическую нервную систему центрально.
Многие больные поддаются лечению при
помощи ингибиторов ангиотензин-трансферазы,
таких как каптоприл, эналаприл, которые
ингибируют ферментативное превращение
ангиотензина I в ангиотензин II. Несколько
терапевтических экспериментов выявили,
что ингибиторы ангиотензин-трансферазы,
введенные вскоре после острого инфаркта
миокарда снижают смертность, как
предполагается, в результате уменьшения
миокардиальной дилатации. Недавно
выявлены ассоциации между мутациями
генов, кодирующих выработку ангиотензина
I, ангиотензин-трансферазы и некоторых
рецепторов для ангиотензина II и развитием
первичной гипертонии. Установлена также
связь между полиморфизмом гена,
кодирующего выработку ангиотензин-трансферазы
и “идиопатической” сердечной гипертрофии
у больных с нормальным артериальным
давлением. Вместе с тем, точный механизм
изменений структуры генов пока неизвестен.
Патологическая
анатомия.
Морфологические
проявления гипертонической болезни
зависят от характера и длительности ее
течения. По характеру течения болезнь
может протекать злокачественно
(злокачественная гипертензия) и
доброкачественно
(доброкачественная гипертензия). При
злокачественной
гипертензии
доминируют проявления гипертонического
криза, т. е. резкого повышения артериального
давления в связи со спазмом артериол.
Уровень
диастолического давления превышает
110-120 мм рт.ст. Может возникать первично
или осложнять доброкачественную
гипертензию. Быстро прогрессирует,
приводя к летальному исходу через 1-2
года. Возникает преимущественно у мужчин
в возрасте 35-50 лет. Морфологические
проявления гипертонического криза:
гофрированность и деструкция базальной
мембраны, расположение эндотелия в виде
частокола в результате спазма артериолы;
плазматическое пропитывание или
фибриноидный некроз ее стенки; тромбоз,
сладж-феномен. При этой форме часто
развиваются инфаркты, кровоизлияния.
Морфологические
изменения:
—
фибриноидный некроз сосудов с
присоединяющимися тромбозом и связанными
с ним органными изменениями: инфаркты,
кровоизлияния, быстро развивающаяся
почечная недостаточность.
—
двустронний отек диска зрительного
нерва, сопровождающийся белковым выпотом
и кровоизлияниями в сетчатку.
—
в почках развивается злокачественный
нефросклероз Фара, для которого характерны
фибриноидный некроз артериол и капиллярных
петель клубочков, отек и геморрагии.
—
быстрое прогрессирование процесса
приводит к развитию почечной недостаточности
и смерти.
—
в головном мозге развивается фибриноидный
некроз артериол, отек, геморрагии.
В
настоящее время злокачественная
гипертония встречается редко, преобладает
доброкачественно и медленно текущая
гипертоническая болезнь. При
доброкачественной
форме гипертонической болезни
различают три стадии, имеющие определенные
морфологические различия: доклиническую;
выраженных распространенных морфологических
изменений артериол и артерий;
вторичных
изменений внутренних органов, обусловленных
изменениями сосудов и нарушением
внутриорганного кровообращения. Вместе
с тем, в любой стадии доброкачественной
гипертензии может возникнуть
гипертонический криз с характерными
для него морфологическими проявлениями.
Доклиническая
стадия
гипертонической болезни характеризуется
периодическим, временным повышением
артериального давления (транзиторная
гипертензия). При микроскопическом
исследовании выявляют умеренную
гипертрофию мышечного слоя и эластических
структур артериол и мелких артерий,
спазм артериол. В случаях гипертонического
криза имеет место гофрированность и
деструкция базальной мембраны эндотелия
с расположением эндотелиальных клеток
в виде частокола. Клинически и
морфологически обнаруживают умеренную
гипертрофию левого желудочка сердца.
Стадия
выраженных распространенных морфологических
изменений артериол и артерий
является результатом длительного
повышения артериального давления. В
этой стадии возникают морфологические
изменения в артериолах, артериях
эластического, мышечно-эластического
и мышечного типов, а также в сердце.
Наиболее характерным признаком
гипертонической болезни является
изменения артериол. В артериолах
выявляется плазматическое пропитывание,
которое завершается артериолосклерозом
и гиалинозом. Плазматическое пропитывание
артериол и мелких артерий развивается
в связи с гипоксией, обусловленной
спазмом сосудов, что влечет за собой
повреждение эндотелиоцитов, базальной
мембраны, мышечных клеток и волокнистых
структур стенки. В дальнейшем белки
плазмы уплотняются и превращаются в
гиалин. Развивается гиалиноз артериол
или артериолосклероз. Наиболее часто
плазматическому пропитыванию и гиалинозу
подвергаются артериолы и мелкие артерии
почек, головного мозга, поджелудочной
железы, кишечника, сетчатки глаза,
капсулы надпочечников. В артериях
эластического, мышечно-эластического
и мышечного типов выявляется эластоз
и эластофиброз. Эластоз и эластофиброз
– это последовательные стадии процесса
и представляют собой гиперплазию и
расщепление внутренней эластической
мембраны, которая развивается компенсаторно
в ответ на стойкое повышение артериального
давления. В дальнейшем происходит гибель
эластических волокон и замещение их
коллагеновыми волокнами, т.е. склероз.
Стенка сосудов утолщается, просвет
сужен, что ведет к развитию хронической
ишемии в органах. Изменения в артериолах
и артериях мышечно-эластического и
мышечного типов создают предпосылки
для развития третьей
стадии
гипертонической болезни. В связи с
нарушением трофики миокарда (в условиях
кислородного голодания) развивается
диффузный мелкоочаговый кардиосклероз.
Последняя стадия гипертонической
болезни или стадия вторичных изменений
внутренних органов обусловлена
изменениями сосудов и нарушением
внутриорганного кровообращения. Эти
вторичные изменения могут проявляться
либо очень быстро в результате спазма,
тромбоза, фибриноидного некроза стенки
сосуда и завершаются кровоизлияниями
или инфарктами, либо могут развиваться
медленно в результате гиалиноза и
артериолосклероза и вести к атрофии
паренхимы и склерозу органов.
Изменения
глаз при гипертонической болезни
вторичные и связаны с типичными
изменениями сосудов. Эти изменения
проявляются в виде отека соска зрительного
нерва, кровоизлияний, отслойки сетчатки,
в тяжелых случаях ее некрозом и тяжелыми
дистрофическими изменениями нервных
клеток ганглиозного слоя.
Источник


