Гипертония с поражением сердца и мозга
Гипертоническая болезнь — это патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
Общие сведения
Ведущее проявление гипертонической болезни — стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического — свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.
Гипертоническая болезнь
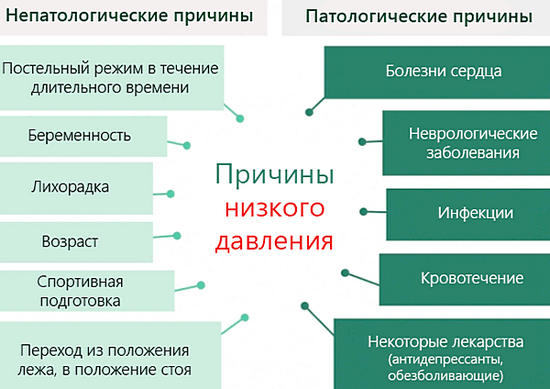
Причины
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию.Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания:
- болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии);
- патологии щитовидной железы (тиреотоксикоза);
- заболеваний надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма);
- коарктации или атеросклероза аорты и др.
Факторы риска
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Основные факторы, способствующие развитию гипертонической болезни:
- Часто повторяющееся нервное перенапряжение, длительное и сильное волнение, частые нервные потрясения. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
- Повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
- Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
- Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
- У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
- Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
- Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Патогенез
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД — < 120/80 мм рт. ст.
- Нормальное АД — 120-129 /84 мм рт. ст.
- Погранично нормальное АД — 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени — 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени — 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени — более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД< 100 мм рт. ст.
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения — диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
- Стадия I (мягкой и умеренной гипертонии) — АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
- Стадия II (тяжелой гипертонии) — АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
- Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» — сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
Источник

Гипертоническая болезнь при неправильном лечении всегда приводит к поражению сердца – утолщается миокард левых отделов, расширяются полости, снижается способность к перекачиванию крови. Основные факторы риска: ожирение, курение, алкоголизм, стрессы, климакс.
Симптомы патологии: головная и сердечная боль, обнаружение высоких показателей давления. Если к ним присоединяется учащенное ночное мочеиспускание, отеки лица по утрам, то это признаки одновременного поражения почек (нефропатии).
При постановке диагноза больше всего дают информации УЗИ сердца и ЭКГ, а для определения функции почек назначают анализы крови, мочи, проводят сканирование ультразвуком. Самые эффективные препараты – Аккупро и Престариум, Арифон. К ним могут быть добавлены травы (пустырник, боярышник). Обязательные условия – отказ от курения, алкоголя, снижение количества соли в рационе, диета с повышенным содержанием калия и витаминов.
Что означает гипертоническая болезнь с поражением сердца
Гипертоническая болезнь при недостаточном лечении приводит к обязательному поражению сердца:
- увеличивается толщина и масса сердечной мышцы (гипертрофия миокарда);
- расширяется полость левого желудочка;
- снижается способность перекачивать кровь.
Поэтому тяжесть состояния больных гипертонией зависит не только от повышения давления крови, но и степени гипертрофии левого желудочка. Для питания более крупной мышцы нужно много крови, а кровоток не только не усиливается, но, наоборот, ослабевает из-за высокого сопротивления артериальных стенок.
У гипертоников, плохо контролирующих давление, неизбежно развиваются:
- коронарная недостаточность (стенокардия, инфаркт);
- сердечная декомпенсация (отеки, одышка, сильное сердцебиение, застой крови в легких).
Рекомендуем прочитать статью о злокачественной артериальной гипертензии. Из нее вы узнаете о причинах появления патологии, симптомах, диагностике и лечении, а также о возможных осложнениях.
А здесь подробнее о том, как тиреотоксикоз влияет на сердце.
Стадии прогрессирования
Изменения со стороны сердца возникают не сразу, для заболевания характерно непрерывное прогрессирование по стадиям (см. таблицу).
| Название стадии | Основные характеристики |
| Первая (функциональных изменений) | В покое симптомов нет, только при нагрузке (физической или стресс), повышается потребность миокарда в питании, нарушается работа левых отделов сердца.Выявить можно только при ЭКГ с нагрузкой. |
| Вторая (гипертрофия левых отделов) | Утолщение и повышение массы миокарда, снижается наполнение полостей кровью, возникают боли в сердце, на ЭКГ в покое признаки перегрузки левых отделов, сменяющиеся гипертрофией. |
| Третья (дистрофия, ослабление миокарда) | Сердечная мышца слабеет и меньше перекачивает крови, расширение полостей, боли и одышка при нагрузке, снижается переносимость физической активности. |
| Четвертая (сердечная недостаточность) | Слабый миокард не может вытолкнуть весь объем крови, затруднение дыхания, сердцебиение, отеки и хрипы в легких. |
Виды поражения сердца при гипертонии
В зависимости от соотношения массы сердечной мышцы и ее толщины выделены несколько типов поражения сердца при гипертонической болезни (см. таблицу).
| Название | Толщина желудочка | Масса миокарда | Основные причины | Изменения в сердце |
| Концентрическая гипертрофия | Повышена | Повышена | Высокое давление, кризы | Крупный левый желудочек |
| Эксцентрическая гипертрофия | Повышена | Норма | Гипертония на фоне ожирения и повышенного объема крови | Левый желудочек похож на шар, его полость расширена |
| Концентрическое ремоделирование (перестройка формы сердца) | Норма | Повышена | Гипертония при недостаточном лечении | Форма желудочка близка к норме, но на ЭКГ есть гипертрофия |
Полностью нормальная структура левого желудочка бывает только при невысоких показателях артериального давления – мягкой формы гипертонии, или правильной терапии.
Причины развития гипертонической болезни с преимущественным поражением сердца
Непосредственная причина преимущественного поражения сердца у пациентов с гипертонической болезнью – это недостаточный контроль артериального давления. При сокращении сердечной мышцы ей приходится преодолевать высокое сопротивление в аорте. Поэтому происходит утолщение миокарда и нарастание его массы. Это всегда сопровождается нехваткой питания.
В последние годы доказано, что поражение сердца – это не только ответ на нагрузку. Также в организме гипертоника запускается цепь гормональных изменений (повышенный ренин, инсулин, альдостерон) и нарушения баланса ионов калия и натрия.
Гормоны приводят к утолщению стенок коронарных сосудов, что ухудшает питание (ишемия миокарда, инфаркт), а ионный дисбаланс может стать причиной тяжелой аритмии (фибрилляция с остановкой сердца).
Факторы риска
Обнаружено, что поражения сердца при гипертензии бывают чаще у пациентов с факторами риска:
- лишний вес;
- возраст от 55 лет;
- мужской пол;
- кризовое течение гипертонии со скачками давления до 180/100 мм рт. ст.;
- интенсивная физическая нагрузка у нетренированных пациентов;
- злоупотребление алкоголем, в том числе «пивное сердце»;
- гормональные изменения при климаксе, болезнях надпочечников, гипофиза, щитовидной железы;
- частые эмоциональные стрессы, умственное перенапряжение;
- ночной график работы, шум и вибрация на производстве;
- употребление соли более 5 г в день;
- наследственность, отягощенная по гипертонии и заболеваниям сердца;
- патологии почек: пиелонефрит, гломерулонефрит, киста;
- распространенный атеросклероз артерий;
- хронические инфекции (например, воспаление миндалин);
- низкая двигательная активность;
- постоянное проживание в регионе с неблагоприятной экологией.
Симптомы гипертензивной гипертонической болезни с преимущественным поражением сердца
К главным критериям гипертензивного преимущественного поражения сердца при гипертонической болезни считают 3 группы симптомов: головная боль и/или головокружение, высокие показатели давления при измерении, болезненность в области сердца.
Головная боль и сопутствующие ей признаки
Самый распространенный признак заболевания, который встречается у 95% больных – это головная боль. Она бывает изолированной или сочетается с эпизодами головокружения, ощущения шума в ушах. Классический вариант при гипертонии:
- давящая и тупая, реже жгучая;
- больше утром, снижается к полудню;
- в области затылка;
- пульсация в области темени;
- чувство тяжести или распирания в висках и лобной зоне;
- усиливается при стрессе, умственной работе и чрезмерной физической активности.
Второй вид боли появляется при эмоциональном перенапряжении и уменьшается при расслаблении. Чаще ноющая, монотонная.
При очень тяжелом течении болезни возникает третий тип:
- интенсивная, нестерпимая;
- в затылке с распространением по всей области головы;
- сопровождается тошнотой и рвотой.
Как правило, возникает при повышении внутричерепного давления и опасна развитием отека мозга.
Обнаружение повышенного давления
У части больных гипертония протекает скрыто, а периодическая головная боль не доставляет сильного дискомфорта, ее объясняют переутомлением. Поэтому примерно в половине случаев выявление показателей от 140/90 мм рт. ст. является полной неожиданностью. Диагноз ставят, если такие эпизоды повторяются минимум дважды при визите к врачу.
Важно, что именно у гипертоников сложно обнаружить связь между высокими цифрами и самочувствием. Бывает так, что показатели от 170 единиц больной не ощущает, а другие пациенты уже при 150 предъявляют жалобы на:
- тяжесть или боль в голове;
- мелькание мушек;
- повышенную утомляемость;
- кровотечение из носа, приносящее облегчение;
- учащенное сердцебиение.
Для состояния сосудов и кровообращения имеет значение не только высокое давление, но и его перепады.
Сердечная боль
Повышенное давление приводит к высокой нагрузке на сердце в фазу сокращения, а в период расслабления недостаточно крови поступает в коронарные сосуды из-за гипертрофии миокарда. Поэтому сердцу не хватает питания и кислорода, что и вызывает болевые ощущения.
Они, в отличие от типичной стенокардии (ишемии), характеризуются:
- короткими приступами;
- могут быть как в покое, так и при нагрузке;
- слабой или умеренной интенсивности (больной может продолжать двигаться, выполнять обычную работу);
- ощущаются не посредине груди (за грудиной), а в левой части (в зоне проекции сердца);
- ослабевают после нормализации давления;
- не снимаются Нитроглицерином.
У пожилых людей очень часто гипертония сочетается со стенокардией, поэтому характер боли может измениться. Для молодых пациентов типичны острые, но короткие ощущения, они отдают под лопатку или в левую руку. Реже появляются длительные и ноющие на фоне стресса или физической перегрузки.
Если гипертоническая болезнь осложнилась сердечной недостаточностью, то к боли добавляются:
- одышка при двигательной активности;
- низкая переносимость нагрузок;
- отеки на ногах;
- тяжесть в правом подреберье.
Чем опасна гипертоническая болезнь 3 стадии с поражением сердца
На 3 стадии гипертонической болезни развиваются осложнения, поражение сердца может проявиться в:
- стенокардии – приступы загрудинной боли, при затянувшемся возможен инфаркт миокарда;
- острой недостаточности кровообращения – сердечная астма, отек легочной ткани;
- расслаивающей аневризме аорты – выпячивание стенки с проникновением крови между оболочками сосуда, опасна тяжелым внутренним кровотечением;
- внезапной остановке сердца;
- сложной форме нарушения ритма;
- прогрессирующей хронической сердечной недостаточности.
Поражение сердца может быть преимущественным, но у большинства пациентов обнаруживают и нарушения в других органах-мишенях:
- головной мозг – инсульт, внутримозговое кровоизлияние, энцефалопатия (ухудшение функций);
- сетчатая оболочка глаза – кровоизлияние, изменение сосудов (ретинопатия), ухудшение зрения;
- почки – сморщивание (нефросклероз из-за разрастания соединительной ткани), острое или хроническое снижение фильтрации мочи (почечная недостаточность), инфаркт почек;
- половая система – импотенция.
Гипертоническая болезнь сердца с поражением почек
Вторая по распространенности форма гипертонической болезни после изменений сердца – это поражение почек, или нефропатия. Высокое давление крови приводит к ухудшению питания этих органов. Вместо нормально работающих клубочков разрастается грубая волокнистая ткань, и почка сморщивается.
Снижается способность к очищению мочи. На этом фоне развивается и прогрессирует почечная недостаточность. Почечная форма гипертонии сама становится фактором повышения давления. В ответ на снижение притока крови больше вырабатывается веществ, сужающих сосуды (ренин-ангиотензин-альдостероновый каскад реакций).
Важной особенностью поражения почек является стертое течение у многих пациентов. На первый план выходят типичные признаки повышенного давления, а заподозрить нарушение можно поначалу только по частым пробуждениям по ночам для посещения туалета.
При запущенной форме утром появляются отеки лица, больше заметные под глазами. Вначале они сами проходят к середине дня, потом становятся устойчивыми. Больные отмечают, что позывы на мочевыделение учащаются, но каждый раз выделяется небольшое количество мочи.
К этим признакам постепенно добавляется сухость кожи и неприятный запах мочевины от кожи и изо рта пациента. Все эти проявления характеризуют наступившую почечную недостаточность.
Диагностика больного
Чтобы обнаружить поражение сердечной мышцы при гипертонии, проводят УЗИ сердца и ЭКГ. Ультразвук помогает:
- выявить утолщение стенок и провести сразу их замеры;
- рассчитать по формулам массу миокарда;
- определить соотношение между объемами сердца и площадью поверхности тела (самый точный признак гипертрофии).
При расшифровке ЭКГ обращают внимание на симптомы увеличения левого желудочка и ухудшения питания сердца (ишемические изменения). Нередко для их выявления нужны пробы с физическими нагрузками (велотренажер, беговая дорожка).
Эти основные методы диагностики обязательно дополняют:
- измерениями артериального давления в режиме суточного мониторирования, в том числе и в ночное время;
- анализами крови: общий, почечные пробы, калий и натрий, глюкоза, холестерин и липиды;
- анализами мочи: общий, проба Реберга, по Нечипоренко, Зимницкому;
- осмотром сосудов глазного дна (проводит окулист);
- УЗИ почек, а по показаниям и надпочечников, щитовидной железы;
- электроэнцефалографией, осмотром невропатолога.
Методы лечения
Для того чтобы нормализовать состояние сердца, необходимо в первую очередь добиться постоянного давления крови на уровне 110-139/80-89 мм рт. ст. Для этого применяют препараты, народные средства, а также специальную диету.
Традиционная медицина
После того, как было доказано гормональное влияние на изменения в сердце при гипертонии, установили, что самыми эффективными препаратами являются (в порядке убывания):
- блокаторы рецепторов ангиотензина – Лозап, Эксфорж;
- ингибиторы ангиотензинпревращающего фермента (ИАПФ) – Аккупро, Престариум;
- блокаторы кальциевых каналов длительного действия – Леркамен, Нимотоп;
- мочегонные – Индапамид, Арифон;
- бета-блокаторы – Метопролол, Бисопролол.
У этих медикаментов и их аналогов есть способность:
- уменьшать уже возникшую гипертрофию левого желудочка;
- нормализовать состояние сосудов;
- тормозить разрастание гладких мышц в артериальной стенке;
- предупреждать сердечную недостаточность;
- снижать риск развития инфаркта, внезапной смерти от остановки сердца.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Самая частая ошибка больных гипертонией – это прекращение лечения при нормализации давления. Нужный эффект от препаратов достигается только при постоянном приеме, но врач обязательно регулирует дозу, заменяет на более слабые средства. Самостоятельное изменение схемы терапии очень сильно снижает ее результат.
Народные методы
Народные методы при гипертонической болезни с поражением сердца используются только в качестве вспомогательного средства. Они никак не влияют на степень гипертрофии миокарда, но могут помочь:
- снизить нервное напряжение – мелисса, шишки хмеля, трава пустырника, корень пиона;
- вывести лишнюю жидкость – хвощ, брусничный лист, спорыш, шиповник;
- снизить частоту пульса – боярышник, валериана;
- укрепить сосудистые стенки – шиповник, черноплодная рябина.
Чаще всего используют сборы из нескольких растений, например:
- черноплодная рябина (ягоды) – 20 г,
- плоды боярышника – 20 г,
- шиповник ягоды – 20 г,
- трава пустырника – 20 г,
- корень пиона – 20 г.
На одну столовую ложку измельченных компонентов нужно 300 мл кипятка. Их помещают в термос на ночь и принимают по 2 столовые ложки за 30 минут до каждого приема пищи. Курс применения – один месяц.
Диета
От питания в большой мере зависит скорость прогрессирования гипертонии и риски осложнений. Главные принципы:
- отказ от соленых продуктов полностью, под запретом консервы, маринады, соления, приправы с солью, сыр, колбасные изделия, чипсы, полуфабрикаты, соленое печенье, суповые кубики;
- включение в рацион свежих или отварных овощей, зелени (они составляют основу диеты), ягод и фруктов;
- ограничения жирных, жареных и острых блюд, задерживающих жидкость в организме;
- исключение алкоголя;
- введение в меню отварной, запеченной рыбы, морепродуктов, нежирного мяса, свежих кисломолочных напитков, творога 2-5% жирности;
- все блюда готовятся без соли, а она выдается на руки для подсаливания (3-5 г в сутки).
Употребление воды и общее количество жидкости обязательно рассчитывается индивидуально, оно зависит от суточного диуреза и наличия отеков, застоя крови. При избыточной массе тела необходимо добиться ее снижения, чтобы облегчить работу сердца. Для этого определяют суточную норму калорий, она должна быть ниже физической активности.
Когда гипертонию нужно лечить в стационаре
Для уточнения диагноза и проведения углубленного обследования пациенту может быть назначена плановая госпитализация, она нужна также, чтобы подобрать лечение при:
- устойчивости к основным группам препаратов;
- трудности определения дозы;
- скачках давления;
- частых кризах;
- подозрении на осложненное течение гипертонии.
Срочную госпитализацию назначают больным с:
- тяжелым гипертоническим кризом, который не удалось снять бригаде скорой помощи;
- повышенной вероятностью инфаркта миокарда, инсульта, отека легких;
- внезапно?