Гипертония 2 стадии дислипидемия


НОРМАТЕН® — инновация в лечении гипертонии у человека
• Устраняет причины нарушения давления
• Нормализует давления в течении 10 минут
после приема
Узнать больше…
 Гипертония 2 степени риск 3 все чаще диагностируется у пациентов, которые обратились за медицинской помощью к врачу-терапевту, ссылаясь только на первичные симптомы, указывающие на наличие повышенного артериального давления. В большинстве случаев по результатам обследования устанавливается, что у больного присутствует уже более тяжелая степень гипертонической болезни, которую сложно отнести к начальной стадии своего проявления. Именно таким заболеванием является гипертония 2 степени риск 3 степени. Этот недуг поражает сосудистые ткани людей всех возрастных категорий, независимо от их социального статуса, материального достатка и условий проживания. Что такое артериальная гипертензия 2 степени риск 3? Если ранее от высокого артериального давления преимущественно страдали мужчины и женщины пожилого возраста, либо те, кому исполнилось уже 55 лет, то сегодня болезнь существенно помолодела и регулярно диагностируется у пациентов, которым едва исполнилось 30 лет.
Гипертония 2 степени риск 3 все чаще диагностируется у пациентов, которые обратились за медицинской помощью к врачу-терапевту, ссылаясь только на первичные симптомы, указывающие на наличие повышенного артериального давления. В большинстве случаев по результатам обследования устанавливается, что у больного присутствует уже более тяжелая степень гипертонической болезни, которую сложно отнести к начальной стадии своего проявления. Именно таким заболеванием является гипертония 2 степени риск 3 степени. Этот недуг поражает сосудистые ткани людей всех возрастных категорий, независимо от их социального статуса, материального достатка и условий проживания. Что такое артериальная гипертензия 2 степени риск 3? Если ранее от высокого артериального давления преимущественно страдали мужчины и женщины пожилого возраста, либо те, кому исполнилось уже 55 лет, то сегодня болезнь существенно помолодела и регулярно диагностируется у пациентов, которым едва исполнилось 30 лет.
Гипертония 2 степени риск 3 – что это такое?
 Что значит гипертония 2 степени риск 3? Этот вопрос беспокоит большинство пациентов, которым после посещения консультации у врача-терапевта, был выставлен данный диагноз. Необходимо понимать, что классификация гипертонической болезни по указанной категории с присвоением 2 степени и возможным возникновением риска осложнений 3, предусматривает наличие у больного патологического состояния сердечно-сосудистой системы человека, характеризующегося стабильным наличием повышенного артериального давления в пределах 160 единиц показателя тонометра. При этом имеется ввиду верхнее деление измерительного устройства.
Что значит гипертония 2 степени риск 3? Этот вопрос беспокоит большинство пациентов, которым после посещения консультации у врача-терапевта, был выставлен данный диагноз. Необходимо понимать, что классификация гипертонической болезни по указанной категории с присвоением 2 степени и возможным возникновением риска осложнений 3, предусматривает наличие у больного патологического состояния сердечно-сосудистой системы человека, характеризующегося стабильным наличием повышенного артериального давления в пределах 160 единиц показателя тонометра. При этом имеется ввиду верхнее деление измерительного устройства.
 Такое кровяное давление достаточно сложно стабилизировать с помощью традиционных лекарственных препаратов и народных средств лечения, которые используются в большинстве случаев, когда у человека начинается гипертонический криз. Люди с крепкими стенками кровеносных сосудов могут долгое время не ощущать существенного дискомфорта из-за того, что давление поднимается до 160 единиц и жалуются только на сильную головную боль. Последний симптом удается успешно купировать путем приема таблетированных анальгетиков и спазмолитиков. По мере того, как магистральные сосуды утрачивают свою эластичность, признаки гипертонии усиливаются и все больше беспокоят больного. В конечном итоге все это заканчивается тяжелым гипертоническим кризом с госпитализацией пациента в стационарное отделение общей терапии.
Такое кровяное давление достаточно сложно стабилизировать с помощью традиционных лекарственных препаратов и народных средств лечения, которые используются в большинстве случаев, когда у человека начинается гипертонический криз. Люди с крепкими стенками кровеносных сосудов могут долгое время не ощущать существенного дискомфорта из-за того, что давление поднимается до 160 единиц и жалуются только на сильную головную боль. Последний симптом удается успешно купировать путем приема таблетированных анальгетиков и спазмолитиков. По мере того, как магистральные сосуды утрачивают свою эластичность, признаки гипертонии усиливаются и все больше беспокоят больного. В конечном итоге все это заканчивается тяжелым гипертоническим кризом с госпитализацией пациента в стационарное отделение общей терапии.
Причины гипертонии 2 степени риск 3
Важно знать!
Больше никакой одышки, головных болей, скачков давления и других симптомов ГИПЕРТОНИИ! Наши читатели для лечения давления давно пользуются советом Александра Мясникова…Подробнее Читать далее »
 Медики придерживаются мнения, что основная группа риска заболеваемости — это люди, которые достигли возраста 50-55 лет и на протяжении всей своей жизни приобрели естественную изношенность стенок кровеносных сосудов. Они перестали в полной мере справляться со своей функцией транспортировки крови, их клапана потеряли прежнюю эластичность и человек начинает страдать от гипертонической болезни указанной степени. Кроме этого существуют и другие причинные факторы, которые приводят к развитию артериальной гипертензии 2 степени с риском 3 и некоторые из них встречаются у больных всех возрастных категорий. Причины возникновения данной болезни сердечно-сосудистой системы связаны с наличием следующих условий и сопутствующих заболеваний организма:
Медики придерживаются мнения, что основная группа риска заболеваемости — это люди, которые достигли возраста 50-55 лет и на протяжении всей своей жизни приобрели естественную изношенность стенок кровеносных сосудов. Они перестали в полной мере справляться со своей функцией транспортировки крови, их клапана потеряли прежнюю эластичность и человек начинает страдать от гипертонической болезни указанной степени. Кроме этого существуют и другие причинные факторы, которые приводят к развитию артериальной гипертензии 2 степени с риском 3 и некоторые из них встречаются у больных всех возрастных категорий. Причины возникновения данной болезни сердечно-сосудистой системы связаны с наличием следующих условий и сопутствующих заболеваний организма:
1. Атеросклероз артерий.
 В здоровом состоянии магистральные кровеносные сосуды, которыми являются артерии, обладают природной эластичностью. В случае возникновения избыточной нагрузки на их стенки, они расширяются, а затем после устранения стрессовых факторов, снова возвращаются в исходное положение. Человек практически не ощущает никакого дискомфорта и это считается нормой. Если по каким-либо причинам стенки сосудистой ткани начинают разрушаться и подвергаются атеросклеротическим изменениям, то артерия теряет свою способность к эластичному поведению и от малейшей нервной или физической нагрузки происходит повышение артериального давления.
В здоровом состоянии магистральные кровеносные сосуды, которыми являются артерии, обладают природной эластичностью. В случае возникновения избыточной нагрузки на их стенки, они расширяются, а затем после устранения стрессовых факторов, снова возвращаются в исходное положение. Человек практически не ощущает никакого дискомфорта и это считается нормой. Если по каким-либо причинам стенки сосудистой ткани начинают разрушаться и подвергаются атеросклеротическим изменениям, то артерия теряет свою способность к эластичному поведению и от малейшей нервной или физической нагрузки происходит повышение артериального давления.
2. Наследственность.
 Гипертония 2 степени риск 3 относится к группе болезней, которые способны поражать сосуды человека в связи с его генетической предрасположенностью к проявлению данного заболевания. Если отец или мать страдали от повышенного давления, то вероятность того, что у ребенка возникнет данный недуг равна 85%. Это очень высокий показатель возможного развития болезни, который нельзя игнорировать. Наследственная форма гипертонии этой степени очень плохо поддается терапевтическому воздействию, так как наличие в организме высокого артериального давления обусловлено заранее сформированной генетической программой.
Гипертония 2 степени риск 3 относится к группе болезней, которые способны поражать сосуды человека в связи с его генетической предрасположенностью к проявлению данного заболевания. Если отец или мать страдали от повышенного давления, то вероятность того, что у ребенка возникнет данный недуг равна 85%. Это очень высокий показатель возможного развития болезни, который нельзя игнорировать. Наследственная форма гипертонии этой степени очень плохо поддается терапевтическому воздействию, так как наличие в организме высокого артериального давления обусловлено заранее сформированной генетической программой.
3. Ожирение.
 У людей, имеющих избыточную массу тела, вероятность заболеть гипертонией 2 степени с риском 3 в несколько раз выше, чем у человека среднего телосложения или излишне худого. Все дело в том, что при ожирении, происходит выброс жирных кислот в кровеносное русло, из которых формируются холестериновые бляшки. По сути это фрагменты жировых клеток, сбившихся в плотные образования, которые оседают на стенках сосудов и усложняют прохождение крови по организму. Это приводят к развитию гипертонической болезни.
У людей, имеющих избыточную массу тела, вероятность заболеть гипертонией 2 степени с риском 3 в несколько раз выше, чем у человека среднего телосложения или излишне худого. Все дело в том, что при ожирении, происходит выброс жирных кислот в кровеносное русло, из которых формируются холестериновые бляшки. По сути это фрагменты жировых клеток, сбившихся в плотные образования, которые оседают на стенках сосудов и усложняют прохождение крови по организму. Это приводят к развитию гипертонической болезни.
4. Гормональный дисбаланс.
 Стабильный фон мужских и женских половых гормонов, а также прочих секретов, вырабатываемых железами эндокринной системы, обеспечивает не только наличие у человека отменного настроения, но и нормальные показатели артериального давления. Если больной страдает от патологий щитовидной, поджелудочной железы или же имеются заболевания коры надпочечников, то происходит избыточный выброс, либо дефицит синтеза гормонов, что приводит к постепенному развитию артериальной гипертензии 2 степени с риском 3.
Стабильный фон мужских и женских половых гормонов, а также прочих секретов, вырабатываемых железами эндокринной системы, обеспечивает не только наличие у человека отменного настроения, но и нормальные показатели артериального давления. Если больной страдает от патологий щитовидной, поджелудочной железы или же имеются заболевания коры надпочечников, то происходит избыточный выброс, либо дефицит синтеза гормонов, что приводит к постепенному развитию артериальной гипертензии 2 степени с риском 3.
5. Пагубные привычки.
 Наличие у больного таких вредных привычек, как злоупотребление спиртными напитками, табакокурение, прием наркотических средств, также разрушает кровеносные сосуды и является существенной предпосылкой к развитию гипертонической болезни соответствующей степени, когда верхнее давление зашкаливает до 160 единиц и выше. Чем дольше жизнь человека связана с этими пагубными привычками, тем больше риск возникновения данной болезни с развитием ее осложнений.
Наличие у больного таких вредных привычек, как злоупотребление спиртными напитками, табакокурение, прием наркотических средств, также разрушает кровеносные сосуды и является существенной предпосылкой к развитию гипертонической болезни соответствующей степени, когда верхнее давление зашкаливает до 160 единиц и выше. Чем дольше жизнь человека связана с этими пагубными привычками, тем больше риск возникновения данной болезни с развитием ее осложнений.
6. Онкологические образования.
 Речь идет о злокачественных формированиях, которые под воздействием тех или иных негативных факторов окружающей среды, привели к их росту внутри магистрального сосуда. Раковые опухоли наиболее часто появляются в артериях. По мере развития постороннего новообразования, происходит естественная блокировка стабильного кровотока и в связи с этим больной начинает испытывать симптоматику, указывающую на наличие артериальной гипертензии. После проведения хирургического вмешательства и удаления опухолевого тела, признаки артериальной гипертензии полностью исчезают.
Речь идет о злокачественных формированиях, которые под воздействием тех или иных негативных факторов окружающей среды, привели к их росту внутри магистрального сосуда. Раковые опухоли наиболее часто появляются в артериях. По мере развития постороннего новообразования, происходит естественная блокировка стабильного кровотока и в связи с этим больной начинает испытывать симптоматику, указывающую на наличие артериальной гипертензии. После проведения хирургического вмешательства и удаления опухолевого тела, признаки артериальной гипертензии полностью исчезают.
Большое влияние на проявление у больного гипертонической болезни 2 степени с риском 3, имеет рацион питания и ежедневно употребляемые блюда. Когда преобладает жирная пища животного происхождения, а также чрезмерное количество поваренной кухонной соли, то это также негативно отражается на состоянии здоровья сердца и кровеносных сосудов. Если человек не пересматривает свои гастрономические предпочтения, то через 5-7 лет начинается проявление первых признаков гипертонической болезни.
Инвалидность
ВАЖНО ЗНАТЬ!
Шокирующая статистика! Гипертония самое распространённое заболевание сердечно-сосудистой системы. Установлено, что ею страдают 20—30% взрослого населения. С возрастом распространенность болезни увеличивается и достигает 50—65%. Последствия высокого давления известны всем: это необратимые поражения различных органов (сердца, мозга, почек, сосудов, глазного дна). На более поздних стадиях нарушается координация, появляется слабость в руках и ногах, ухудшается зрение, значительно снижаются память и интеллект, может быть спровоцирован инсульт. Чтобы не доводить до осложнений и операций, люди, наученные горьким опытом для понижения давления дома пользуются… Читать далее »
 После того, как больной пройдет комплексное обследование организма, лечащий врач при наличии достаточных оснований, принимает решение о направлении пациента на рассмотрение медицинской комиссии, в состав которой входит коллегия медиков, имеющая полномочия составлять заключение о нетрудоспособности человека в связи с наличием у него хронического заболевания. Гипертония 2 степени риск 3 относится к группе подобных патологий и больной действительно имеет право на получение статуса инвалида по здоровью. Какую группу нетрудоспособности можно получить при гипертонии?
После того, как больной пройдет комплексное обследование организма, лечащий врач при наличии достаточных оснований, принимает решение о направлении пациента на рассмотрение медицинской комиссии, в состав которой входит коллегия медиков, имеющая полномочия составлять заключение о нетрудоспособности человека в связи с наличием у него хронического заболевания. Гипертония 2 степени риск 3 относится к группе подобных патологий и больной действительно имеет право на получение статуса инвалида по здоровью. Какую группу нетрудоспособности можно получить при гипертонии?
Третья группа инвалидности.
 В большинстве случаев пациентам назначают 3 группу инвалидности, которая дает право получать от государства социальную помощь исходя из суммы минимальной пенсии. Это выплаты, предназначенные для того, чтобы гипертоник имел возможность приобрести себе лекарственные препараты, позволяющие быстро снять гипертонический криз, либо же держать его под постоянным контролем путем регулярного приема медикаментов. Больные с 3 группой инвалидности и наличием артериальной гипертензии 2 степени риск 3 имеют право работать, но перечень видов занятости существенно ограничен, так как существует большая доля вероятности, что человеку внезапно станет плохо, закружится голова или произойдет скачок артериального давления с дальнейшей потерей сознания.
В большинстве случаев пациентам назначают 3 группу инвалидности, которая дает право получать от государства социальную помощь исходя из суммы минимальной пенсии. Это выплаты, предназначенные для того, чтобы гипертоник имел возможность приобрести себе лекарственные препараты, позволяющие быстро снять гипертонический криз, либо же держать его под постоянным контролем путем регулярного приема медикаментов. Больные с 3 группой инвалидности и наличием артериальной гипертензии 2 степени риск 3 имеют право работать, но перечень видов занятости существенно ограничен, так как существует большая доля вероятности, что человеку внезапно станет плохо, закружится голова или произойдет скачок артериального давления с дальнейшей потерей сознания.
Поэтому после получения статуса инвалида 3 группы гипертоник не может быть допущен к работам, связанными с выполнением следующих трудовых обязанностей:
- монтаж металлических соединений и работа с различными объектами на высотных зданиях и сооружениях;
-
 управление транспортными средствами, механизмами, оборудованием и установками, которые относятся к категории повышенной опасности, а потеря над ними управляемости может повлечь за собой возникновение аварийной ситуации;
управление транспортными средствами, механизмами, оборудованием и установками, которые относятся к категории повышенной опасности, а потеря над ними управляемости может повлечь за собой возникновение аварийной ситуации; - выполнение сварочных работ с использованием электрического и газового оборудование;
- умственная занятость, предусматривающая интенсивную мыслительную деятельность на протяжении всего рабочего дня;
- специальности, связанные с психоэмоциональным перенапряжением.
Больным гипертонией 2 степени с риском 3, которые получили статус инвалида 3 группы, рекомендуется вести размеренный образ жизни и работать на должностях, которые сбалансировано совмещают в себе умственный вид деятельности и незначительные физические нагрузки.
Вторая группа инвалидности.
Данная группа нетрудоспособности также может быть назначена больному артериальной гипертензией 2 степени с риском 3, но только в том случае, если по результатам обследования были обнаружены необратимые изменения в тканях следующих органов:
-
 почки;
почки; - сердечная мышца;
- глазное яблоко;
- головной мозг;
- стенки сосудов.
При этом должна быть установлена причинно-следственная связь, указывающая на то, что заболевание возникло именно из-за наличия гипертонической болезни. Также должна присутствовать существенная вероятность того, что у пациента в любой момент может возникнуть ишемический инсульт головного мозга, инфаркт миокарда, ухудшение зрения, развитие почечной недостаточности. Об этих факторах риска врач-терапевт или кардиолог указывает в медицинской карте больного и листе направления на медицинскую комиссию, устанавливающую нетрудоспособность пациента с рекомендациями к присвоению статуса инвалида. Наличие 2 группы инвалидности исключает возможность работать и вести активный образ жизни. Считается, что больной с данной группой может выполнять только самые элементарные действия. Код по МКБ гипертонии 2 степени 3 риск является 10:11.
История болезни
 После поступления больного в стационарное отделение общей терапии с гипертоническим кризом, проводится первичное обследование и на основании присутствующей симптоматики на пациента заводится история болезни, в которой указывается наличие диагноза в виде гипертонической болезни 2 степени с риском развития осложнений 3. Отображаются жалобы, имеющие место на момент госпитализации. Как правило, это головная боль в области висков, нарушение сердечного ритма, тахикардия или аритмия, головокружение, темные круги перед глазами, тошнота, рвота.
После поступления больного в стационарное отделение общей терапии с гипертоническим кризом, проводится первичное обследование и на основании присутствующей симптоматики на пациента заводится история болезни, в которой указывается наличие диагноза в виде гипертонической болезни 2 степени с риском развития осложнений 3. Отображаются жалобы, имеющие место на момент госпитализации. Как правило, это головная боль в области висков, нарушение сердечного ритма, тахикардия или аритмия, головокружение, темные круги перед глазами, тошнота, рвота.
Не исключается краткосрочная потеря сознания. В момент измерения артериального давления, верхний показатель тонометра составляет 160 единиц или выше. В большинстве случаев нижнее давление находится в пределах 140-150 единиц. Кожа под глазами больного является отечной, брюзглой, возможен озноб и лихорадочное состояние, сопряженное с излишней потливостью. После осмотра врач назначает к сдаче биохимический анализ крови с вены, мочу. Затем формируется первичная схема лечения, направленная на скорейшее снятие гипертонического криза. В большинстве случаев пациенту приписываются мочегонные препараты и медикаменты, снимающие спазм сосудов.
Похожие статьи

Гипертония – это патология, которая поражает сердечно-сосудистую систему и является причиной появления многих других заболеваний органов и систем
подробнее

Состояние стойкого повышения давления, называемое гипертонией, имеет несколько степеней тяжести. От класса артериальной гипертензии зависит медикаментозный подход в плане лечения болезни, а также опасность и возможные риски
подробнее

Человек живет, пока бьется его сердце, которое создает необходимое давление в артериях. Любое отклонение давления от нормы может стать причиной летального исхода
подробнее

Гипертония 2 степени риск 2, представляет собой отдельную стадию развития гипертонической болезни сердечно-сосудистой системы человека и характеризуется наличием устойчивой симптоматики, дающей врачу-терапевту убедительные основания для
подробнее
Источник
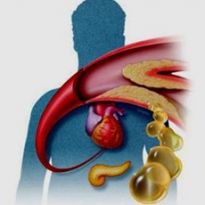
Дислипидемия — состояние, при котором нарушается жировой обмен, что приводит к появлению атеросклероза.
При этой болезни сосудистые стенки уплотняются, просвет между ними сужается, что вызывает нарушение движения крови во всех органах тела. Это чревато развитием ишемической болезни сердечной мышцы или мозга, инсультом, инфарктом, гипертонией.
Общие сведения о заболевании
Если уровень липидов чрезмерно повышен, то патология именуются гиперлипидемией. На развитие болезни влияет образ жизни, рацион, прием некоторых препаратов, отсутствие активности и вредные привычки.
Дислипидемия свидетельствует о нарушении баланса жировых элементов. Эти низкомолекулярные соединения синтезируются в печени с последующей транспортировкой ко всем клеточным и тканевым структурам липопротеидами — сложными комплексами липидного белкового состава. Можно классифицировать три их типа, в которых малая, высокая или очень низкая плотность.
ЛПНП и ЛПОНП – это крупные структуры, которые имеют выраженную способность к отложению в холестериновый осадок. Именно они вызывают болезни сосудистого русла и сердца, и этот холестерин является “плохим”. ЛПНП провоцируют образование бляшек на эндотелии, что уменьшает просвет сосудов.
.jpg)
ЛПВП относят к молекулам, которые растворяются в воде и способствуют выведению холестерина, препятствуя отложению его в сосудах. В печени они могут преобразовываться в желчные кислоты, покидающие организм через кишку.
Атерогенная величина (коэффициент) является отношением суммы ЛПНП и ЛПОНП к компонентам высокой плотности. Гиперхолестеринемией называется превышение количества подобных элементов в крови человека.
На фоне этих проблем, а также дислипидемии может появляться атеросклероз, что вызывает гипоксию тканей. Чтобы выявить такое состояние, достаточно проанализировать образцы крови и оценить липидный обмен.
Про дисбаланс говорят, когда:

- Уровень холестерина (общий) превышает 6,3 ммоль/л.
- КА превышает 3.
- ТГ более 2,5 ммоль/л.
- ЛПНП превышает 3 ммоль/л.
- ЛПВП менее 1 ммоль/л для мужчин и ниже 1,2 ммоль/л для женщин.
Факторы возникновения патологии
Причины образования болезни можно разделить на несколько групп:
- Наследственная предрасположенность. Первичные дислипидемии в основном передаются от родителей, которые имеют в своей ДНК аномальный элемент, отвечающий за холестериновый синтез.
- Факторы, вызывающие вторичные дислипидемии, встречаются:
- При гипотиреозе, когда снижена функциональность щитовидной железы.
- У больных сахарным диабетом, когда нарушена переработка глюкозы.
- Если наблюдается болезнь печени в состоянии обструкции, когда нарушается отток желчи.
- При употреблении некоторых медицинских препаратов.
- Погрешности в питании. Здесь выделяют две формы: транзиторную и постоянную. Для первой характерно появление гиперхолестеринемии сразу или через день после значительного употребления жирной пищи. Постоянная алиментарная патология наблюдается у лиц, которые регулярно употребляют продукты с большим количеством животных жиров.
Группа риска
Следует учитывать, что в образовании дислипидемии участвуют факторы, провоцирующие прогрессирование атеросклероза. Их можно разделить на модифицируемые и немодифицируемые. Существует группа риска из людей, которые наиболее подвержены развитию болезни.
Модифицированные факторы:

- Неправильное питание, в котором преобладает жирная холестериновая пища.
- Сидячий образ жизни.
- Наличие стрессов.
- Вредные привычки: алкоголь, курение.
- Ожирение.
- Высокое артериальное давление.
- Декомпенсация сахарного диабета.
Эти факторы подлежат коррекции при желании пациента.
Немодифицированное причины нельзя изменить. Они характерны для мужчин, которые старше 45 лет. Также подвержены болезням лица с семейным анамнезом, у которых были случаи раннего появления атеросклероза, дислипидемии, инфаркта, инсульта, внезапной смерти.
Признаки болезни
Внешние симптомы могут проявляться как:
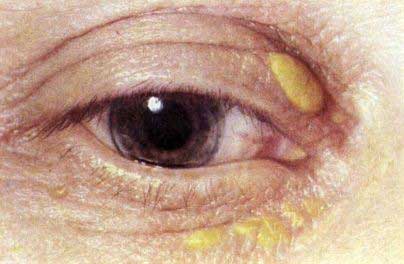
- Ксантомы. Это узелки, плотные на ощупь, которые содержат частички холестерина. Располагаются они над сухожильными слоями. Чаще всего их можно обнаружить на кистях, реже они появляются на ладонях и подошвах, спине или других участках кожи.
- Ксантелазмы. Проявляются в скоплении холестерина под складками век. По внешнему виду напоминают узелки желтоватого оттенка или обычного цвета кожи.
- Липоидная дуга роговицы. По внешнему виду это ободок, который откладывается по краю роговицы глаза. Он бывает белого или серого цвета. Если проблемы возникают у пациентов, которым нет еще 50 лет, то это говорит о том, что причина недуга в наследственной дислипидемии.
Заболевание имеет особенность не проявляться длительное время, когда уже нанесен существенный вред организму. На раннем этапе патологии выявить проблему можно при сдаче анализа на липидограмму.
В основе нарушений заложен метаболический синдром, в целом это комплекс сбоев между обменом жиров и нормализацией АД. Характерными проявлениями может быть изменение количества липидов в анализе крови, гипертония, гипергликемия, погрешности гемостаза.
Классификация болезни
Основываясь на количестве липидов, выделяют такие виды патологии:
- Изолированная гиперхолестеринемия, когда повышен холестерин, входящий в состав липопротеидов.
- Смешанная гиперлипидемия, когда в анализе выявляется повышение холестерина и триглицеридов.
Дислипидемия по механизму возникновения может быть первичной (сюда относятся наследственные патологии) или вторичной, появившейся под влиянием неблагоприятных факторов.
Помимо этого, существует классификация по Фредриксону, в которой типы недуга зависят от вида липида, который повышен. В большинстве случаев болезнь может приводить к атеросклерозу. Выделяются следующие формы:
- Наследственная гиперхиломикронемия. Отличается тем, что в анализе крови повышены только хиломикроны. Это единственный подвид, при котором риск развития атеросклероза минимален.
- 2а вид — это наследственная гиперхолестеринемия или возникшая под влиянием неблагоприятных внешних факторов. При этом повышены показатели ЛНП.
- 2б тип, сюда относится комбинированная гиперлипидемия, когда повышаются липопротеиды очень низкой и низкой плотности, а также триглицериды.
- К третьему виду причисляют наследственные дис-бета-липопротеидемии, когда повышены ЛНП.
- 4 тип называется эндогенной гиперлипидемией, при этом повышен уровень липопротеидов очень низкой плотности.
- К последнему 5 виду относят наследственную гипертриглицеридемию, при которой увеличены хиломикроны и липопротеиды очень низкой плотности.
Диагностика
В большинстве случаев выявить дислипидемию можно, проведя ряд специальных обследований. Окончательный диагноз выставляется после того, как:
- Проходит первичный осмотр со сбором жалоб и анамнеза. Врач пытается выявить характерные признаки недуга у пациента, а также изучает информацию о наследственных и перенесенных патологиях.
- Выявляют присутствие ксантелазм, ксантом, липоидной дуги роговицы.
- Сдают кровь и мочу на анализ.
- Проводится липидограмма. Она помогает определить коэффициент атерогенности.
- Определяются в крови иммуноглобулины класса M и G.
Лечение болезни
Для нормализация жирового обмена врачи могут назначать специальные препараты, диетическое питание, активный способ жизни, методы народной медицины.
Медикаментозный путь лечения заключается в приеме:
- Статинов — лекарств, которые помогают снижать биосинтез холестерина в клетках печени. Данные средства оказывают противовоспалительное действие. Наиболее распространенными являются Аторвастатин, Ловастатин, Флувастатин.
- Фибратов, назначаемых при повышенном уровне триглицеридов. Лечение способствует увеличению ЛПВП, что препятствует появлению атеросклероза. Наиболее эффективным является комбинирование статинов и фибратов, тем не менее могут возникать тяжелые неприятные последствия, такие как миопатия. Из этой группы применяют Клофибрат, Фенофибрат.
- Никотиновой кислоты в составе Ниацина, Эндурацина. Данные препараты обладают гиполипидемическим свойством.
- Полиненасыщенных жирных кислот, омега-3. Их можно найти в рыбьем жире. Это лечение помогает уменьшить уровень холестерина, липидов, ЛПНП и ЛПОНП в крови. Такие препараты являются антиатерогенными, могут улучшать реологические функции крови и тормозить процесс образования тромбов.
- Ингибиторов абсорбции холестерина, помогающих остановить всасывание в тонкой кишке. Самым известным препаратом выступает Эзетимиб.
- Смол для соединения желчных кислот: Колестипола, Холестирамина. Данные средства нужны в качестве монотерапии при гиперлипидемии или же в составе комплексного лечения с иными гипохолестеринемическими препаратами.
Домашние методы
Народные средства помогают снижать уровень холестерина и улучшают состояние сосудов. Они могут применяться как дополнительная помощь.
Наиболее распространенными методами являются:

- Прием картофельного сока. Его необходимо пить ежедневно натощак. Для этого сырой картофель очищают, моют и натирают, отжимают содержимое. Полученный напиток пьют в свежем виде.
- Смесь лимона, меда, масла растительного. Пить такое лекарство необходимо длительное время, не менее 2-3 месяцев.
- Мелиссовый чай. Он хорошо успокаивает и тонизирует, улучшает сосуды мозга и сердца.
- Ванночки с крапивой. Для этого свежесрезанное растение кладут в горячую ванну. Настояв полчаса, доводят до необходимой температуры, и в эту воду погружают ноги. Это помогает остановить атеросклероз в нижних конечностях.
Принципы питания при заболевании
Диета при этой патологии необходима для понижения уровня холестерина. Сбалансированное питание помогает уменьшить лишний вес и нормализовать показатели глюкозы в крови.
Когда наблюдается дислипидемический синдром, больному следует воздержаться от большого количества потребляемых животных жиров.
Из рациона следует исключить сало, сметану, яичные желтки, сливочное масло, мясо жирных сортов, колбасу, сосиски, субпродукты, креветки, кальмары, икру, сыр более 40% жирности.
Чтобы питание оставалось полноценным, можно заменить животные жиры на растительные. Пациентам будет полезно принимать кукурузное, подсолнечное, хлопковое, льняное, соевое масло.
Помимо этого, необходимо вводить и другую пищу растительного происхождения, а именно:

- Фрукты, ягоды, овощи, бобовые. Все эти вещества содержат пищевые волокна, которых необходимо не менее 30 г в сутки.
- Рапсовое и соевое масло, где содержатся станолы. Их суточное количество должно равняться 3 г.
- Свежие сливы, абрикосы, персики, черную смородину, свекла, морковь. Эти продукты богаты пектинами,. В течение дня нужно съедать около 15 г такой пищи.
Основные рекомендации диеты при дислипидемии заключаются в соблюдении ряда правил:
- Регулярный прием фруктов, овощей, ягод.
- Употребление полиненасыщенных жиров, моно- и насыщенных должно происходить в пропорции 1:1:1.
- Ограничение молочных продуктов высокой жирности.
- Уменьшение потребления яиц до 3 штук в 7 дней.
Злоупотребление алкоголем противопоказано, тем не менее больным полезно красное сухое вино, в небольшом количестве принятое перед едой.
Осложнения патологии
Все негативные последствия болезни можно разделить на острые и хронические. К первым относится инсульт, инфаркт миокарда. Патология стремительно развивается и очень часто заканчивается летальным исходом.
К хроническим осложнениям относятся тромбы, аритмия, гипертония, стеноз аортального клапана, почечная недостаточность, стенокардия, трофические язвы, синдром перемежающейся хромоты.
Учитывая, где наблюдается поражение сосудов из-за скопления атеросклеротических бляшек, выделяют атеросклероз:
- Аорты. Он вызывает артериальную гипертензию, в некоторых случаях способен спровоцировать пороки сердца, недостаточность аортального клапана, стеноз.
- Сосудов сердца. Может приводить к появлению инфаркта миокарда, сбою ритма сердца, сердечному пороку или недостаточности.
- Мозговых сосудов. При этом ухудшается активность органа. Может произойти перекрытие сосудов, вызывая ишемию и инсульт.
- Почечных артерий. Он проявляется в гипертензии.
- Кишечных артерий. Часто приводит к инфаркту кишечника.
- Сосудов нижних конечностей. Может вызвать перемежающуюся хромоту или развитие язв.
Как предупредить болезнь
Профилактика дислипидемии заключается в:
- Нормализации веса.
- Ведении активного образа жизни.
- Исключении стрессовых ситуаций.
- Прохождении профилактических осмотров.
- Правильном питании.
- Достижении компенсации хронических патологий, таких как сахарный диабет. Их необходимо своевременно лечить, не допуская осложнений.
Нарушение липидного обмена способно возникнуть в любом возрасте, если не следить за своим организмом. Чтобы не знать, что это такое — дислипидемия, очень важно правильно питаться и отказаться от вредных привычек.
Наиболее опасным осложнением, с которым может столкнуться пациент, является развитие атеросклероза, инфаркта, инсульта, сердечной недостаточности.
Лечение в основном заключается в коррекции обмена жиров, назначают статины, фибраты, никотиновую кислоту, ингибиторы абсорбции холестерина, смолы для связывания желчных кислот, полиненасыщенные жирные кислоты.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник


