Бесплатно скачать сестринский процесс при гипертонии
Гипертония — это патология сердечно-сосудистой системы. Давление при заболевании значительно превышает норму, и понижается только после приема сильных медикаментов. Правильное лечение в домашних условиях зависит от выполнения рекомендаций врача, а в условиях стационара — от грамотной сестринской помощи.

Причины и лечение гипертонии
К основным причинам возникновения заболевания относят:
- Черепно-мозговые травмы,
- Курение и употребление алкоголя в больших дозах,
- Употребление наркотиков,
- Патологию почек,
- Гиподинамию,
- Неправильное питание,
- Злоупотребление солью и фастфудом,
- Болезни сердца и сосудов,
- Наследственность.
Статистика показывает, что во время климакса у женщин особенно часто наблюдается развитие гипертонической болезни.
Опасность же ее в повышенном риске развития гипертонического криза — резкого и значительного повышения АД. Он может привести к инсульту, инфаркту, потере памяти, коме и даже летальному исходу.
Приближение криза можно определить по:
- Внезапной и сильной головной боли,
- Головокружению, сопровождающемуся тошнотой и приступами рвоты,
- Появлению синдрома оглушения сознания,
- Нарушению речи, координации движения,
- Судорогам,
- Нарушению ритма сердечных сокращений, отдышке.
По данным всемирной организации здравоохранения показателем повышенного АД является уровень 140/90 мм.рт.ст. и выше.

При постановке диагноза возраст больного во внимание не принимается: в одинаковой форме гипертонией болеют и взрослые, и дети. ВОЗ выделяет три фазы ГБ, от которых зависит лечение. Начальная фаза признана обратимой. Повышение уровня кровяного давления связано с наличием неблагоприятных факторов. Устранив их, можно добиться положительной динамики и выздоровления. Вторая фаза требует приема медикаментов для понижения АД. Течение болезни сопровождается гипертоническими кризами, развитием патологий внутренних органов. Третья фаза называется еще склеротической. Для нее характерно стойкое повышенное АД. Когда кровяное давление до критического уровня повышено возможны осложнения: нарушение мозгового кровообращения, сердечная недостаточность, инфаркт миокарда, почечная и легочная недостаточность, кратковременная или полная потеря зрения, памяти.
Лечение гипертонии направлено на стабилизацию давления, а для достижения результата применяют:
- Антигипертензивные лекарства,
- Массаж, иглоукалывание, физиотерапию, лечебную физкультуру,
- Фитотерапию.
Осложнения гипертонической болезни
Если соблюдать рекомендации врача и вести здоровый образ жизни, то симптомы гипертонии минимизируются. Но она может закончиться летально при отсутствии постоянной терапии и самостоятельном лечении, отказе от предписаний врача, нарушении режима. К смертельно опасным осложнениям гипертонической болезни относят:
- Ишемию сердца,
- Отеки зрительного нерва,
- Инсульт,
- Инфаркт миокарда,
- Сердечную астму,
- Поражение почек,
- Систолическую дисфункцию левого сердечного желудочка.

В сочетании с сахарным диабетом или другим заболеванием, разрушающим нейроны, ГБ приводит к развитию хронической почечной недостаточности. Опасность ее в том, что органы перестают выводить токсины из крови. Летальный исход неизбежен при поражении более 90% почек. Если же почки утратили свои функции на 70% и менее, то у человека с артериальной гипертензией диагностируется почечная гипертония. Отличается она наличием постоянного высокого уровня диастолического давления и систолического. В этом случае лечение фокусируется на оздоровлении почек и стабилизацию АД.
Задачи сестринского ухода в лечении ГБ
В сестринском уходе нуждаются пациенты с острой формой заболевания, а также те, кто восстанавливается после гипертонического криза. Обычно помощь оказывается при стационарном лечении, но в частном порядке медсестра может приходить и к амбулаторному больному. Правильно организованный сестринский процесс при артериальной гипертонии нужен для:
- Проведения медицинских и профилактических процедур,
- Помощи больным гипертонической болезнью в организации бытовых условий в палате,
- Наблюдения за самочувствием и оказания необходимой медицинской помощи,
- Выявления характерных признаков заболевания,
- Выяснения причин его возникновения и факторов, способствующих повышению кровяного давления.
Важность сестринской помощи при гипертонии изучается в медицинских институтах и колледжах, а чтобы оказание помощи было максимально эффективным — составляется специальный план.

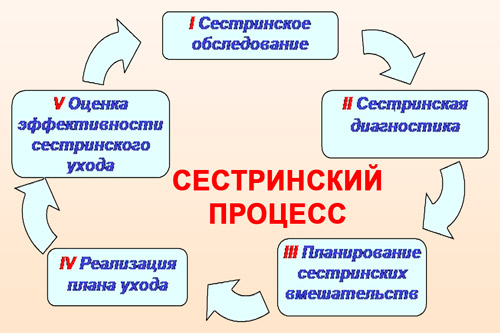
Планирование сестринского ухода за больными включает в себя 4 стадии сестринского процесса, и основывается на стандартах сестринской практики. Он рассчитан на работу в сложившейся ситуации, а не с конкретным пациентом. А его цель — получение положительного результата от сестринских вмешательств в решение каждой проблемы больного.
Первая стадия сестринского процесса
На данном этапе важно правильно составить анамнез, который будет включать следующие сведения:
- Условия работы, характер человека, его образ жизни,
- Отношения с родными и коллегами,
- Наличие гипертонии у родственников,
- Режим и рацион питания,
- Подверженность вредным привычкам,
- Название и периодичность приема лекарств,
- Преобладающий уровень эмоциональной усталости и физического напряжения,
- Перенесенные ранее, текущие и хронические заболевания,
- Жалобы пациента.
Жалобы больного зависят от стадии болезни, возраста и пола, а также многих других факторов.
Самые частые из них:
- Регулярная головная боль, головокружения, шум в ушах,
- Потеря ориентации,
- Быстрая утомляемость,
- Снижение работоспособности,
- Вспыльчивость,
- Плаксивость,
- Бессонница, реже — постоянная сонливость,
- Проблемы с памятью,
- Перебои в работе сердца,
- Отдышка даже при незначительной нагрузке,
- Ухудшение зрения,
- Частое онемение пальцев.
В ходе разговора рекомендуется выяснить ожидаемый результат от ухода и лечения, и выявить опасения пациента. У женщин дополнительно выясняется наличие гинекологических заболеваний: этот фактор необязательно приводит к повышению давления крови. Но исключить влияние этих проблем у пациентки можно только в ходе диагностики. Далее следует осмотр, оценка цвета и состояния кожи, наличие или отсутствие цианоза.
Обязанности медсестры на первом этапе
Роль медсестры не ограничивается только осмотром и беседами. Независимые виды сестринских вмешательств включают работу и с пациентом, и с его семьей. Проводится разъяснительная работа о необходимости здорового питания и правильного образа жизни. Даются рекомендации об изменении условий и взаимоотношений на работе и дома, о необходимости соблюдении режима отдыха и нормального сна. В обязанности также входит:
- Обеспечение нормального отдыха, проветривание палаты и предотвращение любых попыток нарушения сна, отвлекать пациента от просмотра телепередач и фильмов,
- Обучение несложным способам релаксации,
- Информирование пациента о действии препаратов, назначенных врачом, и необходимости четкого соблюдения времени приема препаратов, дозах и их сочетании с приемом пищи,
- Разъяснение причин потенциальных осложнений,
- Контроль передаваемых родственниками продуктов,
- Проведение разъяснительных бесед о вреде для здоровья лишнего веса, вредных привычек, малоподвижного образа жизни,
- Обучение пациента или его родственников измерять пульс и давление, распознавать первичные симптомы гипертонического криза, оказанию первой помощи.
Второй этап сестринского процесса
Медсестра обязана выявить реальные и потенциальные проблемы больного, которые определяются индивидуальными особенностями патогенеза болезни. В обязанности медсестры входит и диагностика по всем жалобам пациента. При гипертоническом заболевании диагностика выявления симптомов строится на анализе жалоб больного, которые могут иметь физиологическую или психологическую основу. Используют их для проведения адекватной доврачебной диагностики:
- Быстрое утомление, кровотечение из носа и понижение работоспособности являются первыми симптомами АГ,
- Нарушение ночного сна вызывает дисфункция состояния центральной нервной системы под воздействием гипертонии,
- Одышка провоцируется отеком легких,
- Повышенная тревожность связана с неосведомленностью, незнанием о наличии заболевании, неумением оказать себе правильную помощь.
Все проблемы пациента делятся на две группы: настоящие и потенциальный. К первой группе относят проблемы со сном, головные боли, раздражительность и частые перемены настроения, недостаточный отдых, неправильное питание. А к потенциальным проблемам — риск развития гипертонического криза, риск осложнений (нарушение работы сосудистой и дыхательной систем), инфарктов, инсультов, комы.
Медицинская сестра должна знать все симптомы гипертонического криза, оказывать первую помощь больному.
Чаще всего при кризе применяются: Лазикс, Верапамил, Нитроглицерин, Лабеталол, Фуросемид, Клофелин. Основной целью лечения или купирования криза является медленное и стабильное понижение АД, нормализация почечного кровообращения и кровообращения в головном мозге.
Третий этап сестринского процесса
Для подтверждения диагноза АГ лечащий врач назначает диагностические исследования. К ним относят сдачу мочи и крови, рентген легких, УЗИ сердца и почек, ЭКГ, осмотр у окулиста. Медицинская сестра обязана разъяснить пациенту правила сдачи всех анализов, и подготовить больного к процедурам. Правила подготовки:
- Накануне не разрешается менять привычный для больного рацион,
- Запрещается давать пациенту мочегонные препараты и новые лекарства,
- Запрещается давать пациенту крепкие напитки (чай, кофе), алкоголь, острую или жирную пищу.
- В процессе лечения медсестры контролируют своевременность приема пищи и лекарств, проводят необходимые медицинские и гигиенические процедуры.
При лечебной терапии сестринский процесс заключается в создании благоприятных условий и в разработке задач на день, неделю, курс лечения. При гипертонии этот процесс включает в себя следующие данные:
- Дату обращения пациента,
- Проблему,
- Ожидаемый результат,
- Перечень медицинских процедур,
- Реакцию пациента на оказываемую помощь,
- Дату реализации цели.
Медицинская сестра обязана в срок выполнить задания, и корректировать их при изменении состояния больного.
При определении постельного режима для гипертоника рядом с больным должны постоянно находиться либо родственники, либо медсестры. Они помогают ему в обеспечении физиологических потребностей в лежачем положении. Если прописан палатный или полупостельный режим, то больному разрешено посещать туалет, умываться и есть сидя.

Чаще всего гипертоникам назначают диету №10, которая основана на:
- Небольшой калорийности пищи,
- Употреблении только растительных жиров,
- Регулировании выпиваемой в день воды (до 1,5 л),
- Регулировании дневной порции соли (до 2 г),
- Приеме продуктов, содержащих магний и калий в больших количествах,
- Употреблении морской рыбы и морепродуктов.
Четвертый этап сестринского процесса
Этот этап включает в себя медикаментозное лечение. Лекарства назначает лечащий врач исходя из:
- Наличия первичной или вторичной гипертонии,
- Стадии болезни,
- Симптоматики.
Сестринские обязанности заключаются в объяснении особенностей препаратов и побочных явлений. Гипертонику рекомендуется контролировать уровень АД и вести дневник измерения давления. При выписке из стационара для определения рекомендаций по корректировке образа жизни учитываются результаты всего сестринского процесса.

Врач анализирует следующие моменты:
- Наличие прогресса в состоянии больного после проведенного курса лечения,
- Совпадение фактического результата с ожидаемым,
- Эффективность сестринского участия.
Пациенту составляют памятку со следующими данными:
- Время следующего визита,
- Необходимые исследования и анализы, которые нужно пройти до приема,
- Перечень действий при возникновении осложнений.
Во время каждого посещения оценивается динамика показателей АД, течение болезни, проявление сопутствующих заболеваний. На основе полученных данных делаются выводы о продолжении лечения. Пациенту могут назначить водолечение или физиотерапию, физкультуру или санаторное лечение. Все эти дополнительные меры приводят к укреплению мышечной ткани, улучшению обмена веществ и деятельности сердечно-сосудистой, дыхательной системы. Они же улучшают настроение и положительно влияют на состояние нервной системы.
Источник
Сестринский
процесс при гипертонической болезни
Гипертоническая
болезнь
(эссенциальная, или истинная гипертензия)
— заболевание, основным признаком
которого является повышение артериального
давления, обусловленное нарушением
регуляции тонуса сосудов и работы сердца
и не связанное с органическими
заболеваниями каких либо органов или
систем организма.
Термин
«артериальная
гипертензия»
используется для обозначения повышения
артериального давления
(АД) любого генеза, начиная с 140 мм.рт.ст.
(систолическое) и/или 90 мм.рт.ст.
(диастолическое) и выше у лиц, не
принимающих гипотензивных препаратов,
если это повышение является стабильным,
т.е. подтверждается при повторных
измерениях АД (не менее 2-3 раз в разные
дни в течение 4 недель).
Симптоматические
(вторичные) артериальные гипертензии
— это формы повышения АД, связанные с
определенными заболеваниями внутренних
органов (заболевания почек, эндокринной
системы).
Причины:
перенапряжение
ЦНС;нервно-психическая
травматизация у лиц, имеющих патологическую
наследственность.
Способствующие
факторы
риска:
Повышенное
употребление пищевого натрия. Соль
является не только фактором риска
артериальной гипертензии, но и независимым
фактором риска увеличения массы
миокарда, что повышает вероятность
ИБС. Ограничение соли способно задерживать
повышение артериального давления с
возрастом, предупреждать гипертензию
при пограничных цифрах, снижать риск
инсультов.Алкоголь. Доказана
роль высоких доз алкоголя в развитии
гипертензии и сопутствующих ей инсультов.
При ограничении потребления алкоголя
наступает клинически значимое снижение
АД. Обсуждается протективное действие
малых доз алкоголя в отношении
сердечно-сосудистых заболеваний.Ожирение. Процесс
коррекции массы тела осуществляется
эффективнее при участии диетолога.Курение. При
мягкой гипертензии антигипертензивное
действие отказа от курения может
превышать эффективность медикаментозной
терапии. Доказана прямая связь курения
с развитием злокачественной артериальной
гипертензии с тяжелым поражением
сетчатки.Психоэмоциональные
нагрузки. Для
уточнения стабильности таких изменений
используются суточный мониторинг или
самоконтроль АД в амбулаторных условиях.
Контроль над неадекватными эмоциональными
реакциями (медикаментозный или
немедикаментозный) обеспечивает
антигипертензивный эффект.Гиподинамия
и дозированные физические
нагрузки. Гиподинамия
является фактором риска всех
сердечно-сосудистых заболеваний. Любые
дозированные физические упражнения
при мягкой и умеренной артериальной
гипертензии повышают работоспособность,
а упражнения, направленные на тренировку
выносливости (бег и быстрая ходьба)
обладают антигипертензивным эффектом.нарушение
функции эндокринных желез;особенности
профессии;недостаточный
сон;травмы
ЦНС.
Патогенез
Стресс
приводит к повышению в крови уровня
адреналина и норадреналина, это ведет
к высокому сердечному выбросу, спазму
сосудов, росту периферического
сопротивления в сосудах.В
почках высокая активность симпатической
НС стимулирует высвобождение ренина.
Ренин переводит ангиотензионоген в
ангиотензин I.Ангиотензин
II стимулирует секрецию альдестерона
(гормона надпочечников) и вазопрессина
(антидиуретического гормона в
гипоталямусе). Под их влиянием усиливается
реабсорбция натрия и воды в почечных
канальцах и снижается реабсорбция
калия, что ведет к отеку стенки сосудов,
повышению объема циркулирующей крови
(ОЦК). Это факторы, повышающие АД.
Классификация
артериальной гипертензии в зависимости
от уровня артериального давления (ВОЗ,
1993)
Нормальное
давление – уровень
АД, не превышающий 140 и 90 мм рт.ст.Мягкая
артериальная гипертензия – диапазон
повышенного давления в пределах 140-180
и/или 90-105 мм рт.ст.Пограничная
артериальная гипертензия (выделяется
внутри группы «мягкая гипертензия») –
диапазон АД 140-159 и/или 90-94 мм рт.ст.Умеренная (при
наличии повышения АД до 180-210 и/или
100-115 мм рт.ст.) гипертензия.Тяжелая
– (свыше
210 и/или 105 мм рт.ст.) гипертензия.Изолированная
систолическая гипертензия – сопровождается
ростом только систолического артериального
давления (свыше 140 мм рт.ст.) при уровне
диастолического, не превышающем 90 мм
рт.ст.Умеренная
артериальная гипертензия в рамках
изолированной систолической(пограничная
изолированная гипертензия) – это
изолированное повышение систолических
значений в пределах 140-159 мм рт.ст.
Стадии
ГБ (ВОЗ):
Стадия
I
— повышенное АД держится непостоянно
(под влиянием отдыха нормализуется).
Изменения внутренних органов (увеличение
левого желудочка) не наблюдаются.
Стадия
II — АД повышается стабильно, для его
снижения требуются ЛС, наблюдается
увеличение левого желудочка.
Стадия
III
— АД стойко повышено. Возможны осложнения
(нарушения мозгового кровообращения,
сердечная недостаточность, ИМ, почечная
недостаточность).
Клиника:
Жалобы
пациента:
Головная
боль,
сопровождается головокружением,
пошатыванием, шумом в ушах (по утрам,
локализуется в затылочной области,
ощущение «тяжелой, несвежей»
головы).Невротические
нарушения:
эмоциональная лабильность,
раздражительность, плаксивость, быстрая
утомляемость.Боли
в области сердца
по типу стенокардии.Сердцебиение,
перебои в сердце (экстрасистолия).Нарушение
зрения
– туман перед глазами, появление кругов,
пятен, мелькание мушек, потеря зрения.Сопутствующие
жалобы
– слабость, снижение умственной и
физической работоспособности.Плохой
сон.
Стадия
I
— повышенное АД.
Стадия
II — АД повышается стабильно, наблюдается
увеличение левого желудочка. В моче —
следы белка, единичные эритроциты.
Атеросклероз коронарных сосудов
(сжимающая боль за грудиной).
Стадия
III
— АД стойко повышено. Возможны осложнения
(нарушения мозгового кровообращения,
сердечная недостаточность, ИМ, почечная
недостаточность).
Доброкачественный
вариант
Доброкачественный
вариант течения гипертонической болезни
характеризуется: медленным прогрессированием;
волнообразным чередованием периодов
ухудшения и улучшения; медленным
поражением сердца; сосудов головного
мозга, почек, сетчатки глаз; эффективностью
лечения, поздним развитием осложнений.
Злокачественный
вариант
Злокачественный
вариант течения гипертонической болезни
характеризуется: повышением АД 230/130 мм
рт. ст., резистентностью к гипотензивной
терапии, быстрым развитием осложнений
со стороны почек, головного мозга,
сосудов глазного дна.
Диагностика
Общий
анализ кровиОбщий
анализ мочиИзмерение
АДАнализ
крови на сахарБиохимический
анализ кровиЭКГ
Фонокардиография
Осмотр
глазного дна (при поступлении и в
дальнейшем по показаниям)УЗИ
сердца и почекРентгенография
органов грудной клетки
Лечение
Цели
лечения больных:
Первичная
цель в лечении АГ
– максимальное снижение общего
риска сердечно–сосудистых заболеваний в
отдаленном периоде.Двигательная
активность. В
первые дни пациент должен соблюдать
постельный режим для уменьшения нагрузки
на сердце. При переводе на полупостельный
режим проводятся занятия лечебной
физкультурой индивидуально или в
группах сидя и стоя в медленном, а затем
среднем темпе.Диетотерапия.
При
гипертонической болезни назначают
диету №10. Строгость соблюдения зависит
от стадии заболевания. Для диеты
характерно небольшое снижение
энергоценности за счет жиров и отчасти
углеводов; значительное ограничение
количества поваренной соли, уменьшение
потребления жидкостей. Кулинарная
обработка с умеренным механическим
щажением. Мясо и рыбу отваривают.
Исключены трудноперевариваемые блюда.
Пищу готовят без соли. Температура
обычная. Режим питания: 5 раз в день
относительно равномерными порциями.Контроль
за повышенным АД.Модификация
образа жизни (немедикаментозное
лечение). Коррекция образа жизни
(исключение факторов риска) показана
всем больным артериальной гипертензией
независимо от потребности в медикаментозной
терапии.Используются
программы регулярных дозированных
физических упражнений, тренирующих
выносливость. Для пожилых больных
показано постепенное, под врачебным
контролем, увеличение физической
активности.Снижение
суточного потребления соли до
рекомендуемого пределаПри
ожирении снижение массы тела на 1 кг
сопровождается снижением АД на 3
(систолическое) и 1,2 (диастолическое)
мм рт.ст.
Медикаментозное
лечение
Основная
цель лечения артериальной гипертензии
– снижение смертности от сердечно-сосудистых
заболеваний.Лечение
(медикаментозное или немедикаментозное)
необходимо начинать как можно раньше
и проводить постоянно (обычно – всю
жизнь). «Курсовое лечение» артериальной
гипертензии недопустимо.Идеальной
схемой признана «одна таблетка в сутки»,
что способствует увеличению количества
эффективно лечащихся больных.
ИНГИБИТОРЫ
АПФ
—
подавляют синтез ангиотензина II;
—
уменьшают гипертрофию левого желудочка;
-положительно
влияют на состояние сосудистой стенки
при бессимптомном атеросклерозе.
каптоприл (капотен,
тензиомин; суточная доза – 12,5 – 150
мг, кратность приема 2-4 раза в день (в
таблетке – 25 мг);эналаприл (ренитек,
энап, берлиприл, эднит; суточная доза
– 2,5 – 40 мг, кратность приема 2-4 раза в
день);лизиноприл (суточная
доза 5 – 40 мг);трандолаприл (суточная
доза 0,5 – 2 мг 1 раз в сутки).
БЛОКАТОРЫ
РЕЦЕПТОРОВ АНГИОТЕНЗИНА-II
Кратность
приема – 1 раз в день:
— лозартан (козаар,
лозап; суточная доза – 50 – 100 мг);
— ирбесартан (апровель;
суточная доза – 150 – 300);
— эпросартан (теветен;
суточная доза – 400 – 800 мг);
— телмисартан (микардис;
суточная доза – 20 – 60 мг);
— валсартан (суточная
доза – 80 – 160 мг).
АНТАГОНИСТЫ
КАЛЬЦИЯ
—
расширение артериол;
—
снижение повышенного общего периферического
сопротивления сосудов путем блока входа
ионов Са2+ в
клетку.
верапамил пролонгированного
действия (суточная доза – 240-480 мг,
кратность приема 1-2 раза в сутки);дилтиазем пролонгированного
действия (суточная доза – 120-360 мг,
кратность приема 1-2 раза в сутки);
Оба
препарата блокируют медленные каналы
в синусовом и атриовентрикулярном
узлах, и поэтому могут вызывать брадикардию
и атрио-вентрикулярную блокаду.
Дигидропиридиновые
производные.
Дигидропиридины
(обладают более выраженным вазодилатирующим
эффектов, чем верапамил и дилтиазем,
что может сопровождаться гиперемией
лица, головной болью, головокружением,
тахикардией, периферическими отеками):
нифедипин длительного
действия (коринфар-ретард, кордипин-ретард,
нифекард-ретард, адалат SR, осмоадалат);амлодипин (амлор,
норваск; 2,5 – 5 мг 1 раз в день);никардипин пролонгированного
действия (60 – 120 мг 1 раз в день);
ТИАЗИДНЫЕ
ИЛИ ТИАЗИДОПОДОБНЫЕ ДИУРЕТИКИ
Показания
для применения: пожилой возраст,
задержка жидкости в организме и признаки
гиперволемии (отеки, пастозность),
сопутствующие сердечная или почечная
недостаточность, остеопороз.
—
предотвращают развитие сердечно-сосудистых
осложнений при артериальной гипертензии
(прежде всего, инсульта);
—
приводят к снижению артериального
давления за счет уменьшения реабсорбции
натрия и воды.
Основные
диуретики
1. Тиазидные
диуретики (кратность приема – 1 раз
в сутки.:
— бензотиазид (суточная
доза – 12,5-50 мг),
— гидрохлортиазид (суточная
доза – 12,5-100 мг; 1 раз в сутки);
— хлортиазид (суточная
доза – 125-500 мг);
— циклотиазид (для
коррекции артериального давления
достаточно 1 – 2 мг в сутки).
2. Тиазидоподобные
диуретики (кратность приема – 1 раз
в сутки):
— индапамид (суточная
доза –2,5-5 мг);
— клопамид (суточная
доза – 10-60 мг);
БЕТА-АДРЕНОБЛОКАТОРЫ
—
предотвращают развитие нарушений
коронарного кровообращения, в том числе,
фатальных, у лиц, перенесших инфаркт
миокарда.
Показания:
молодой и средний возраст, тахикардия,
высокое пульсовое давление, сопутствующая
ИБС (стенокардия, инфаркт миокарда),
гиперфункция щитовидной железы, мигрень.
пропранолол (обзидан,
анаприлин; обладает мембраностабилизирующей
активностью; суточная доза – 20-160 мг,
кратность приема – 2-3 раза в сутки);тимолол (20-40
мг на 2 приема)атенолол (суточная
доза – 25-100 мг, кратность приема – 1-2
раза в сутки);метопролол (суточная
доза –50-200 мг, кратность приема – 1-2
раза в сутки, обладает мембраностабилизирующей
активностью)бисопролол (суточная
доза – 5-20 мг, кратность приема – 1 раз
в сутки);лабеталол (суточная
доза – 200-1200 мг, кратность приема – 2
раза в сутки);
АНТИГИПЕРТЕНЗИВНЫЕ
ПРЕПАРАТЫ ВТОРОЙ ЛИНИИ
АЛЬФА-АДРЕНОБЛОКАТОРЫ
—
сосудосуживающее действие
доксазозин (кардура;
1 – 16 мг 1 раз в день);празозин (адверзутен;
минипресс; 1 – 20 мг 2-3 раза в сутки);
ДИУРЕТИКИ
ВТОРОГО РЯДА
Петлевые
диуретики (кратность
приема – 1-2 раза в сутки):
— фуросемид
(лазикс) (суточная доза – 40-240 мг,
кратность приема – 2-4 раза в сутки).
— этакриновая
кислота (урегит) (суточная доза 25-100
мг);
Калийсберегающие
диуретики:
— спиронолактон
(альдактон, верошпирон) (суточная
доза – 25-100 мг, частота назначения – 2-3
раза в день);
— амилорид (суточная
доза 5-20 мг, кратность приема – 1-2 раза
в сутки);
— триамтерен (суточная
доза 50-150 мг в день, кратность приема –
1-2 раза в сутки).
Комбинации
гипотензивных препаратов:
–
тиазидный
диуретик и ингибитор АПФ (например,
индапамид и эналаприл),
–
тиазидный
диуретик и блокатор рецепторов
ангиотензина II (например, лозартан и
гипотиазид),
–
блокатор
кальциевых каналов и ингибитор АПФ
(например, амлодипин и периндоприл),
–
блокатор
кальциевых каналов и блокатор рецепторов
ангиотензина II (например, фелодипин и
кандесартан),
–
блокатор
кальциевых каналов и тиазидный диуретик,
–
бета-адреноблокатор
и блокатор кальциевых каналов
дигидропиридинового ряда.
Профилактика
Первичная:
устранение психоэмоциональных перегрузок,
рациональное питание, уменьшение
потребления соли, здоровый образ жизни,
двигательная активность.
Вторичная:
нелекарственные методы коррекции
факторов риска, отдых в горизонтальном
положении ежедневно не менее 30 минут,
систематическая гипотензивная терапия.
Обучение
больных.
Необходимо
обучить пациентов технике и правилам
измерения АД, ранней диагностике
осложнений заболевания, тактике поведения
при их возникновении.
Больному
необходимо дать рекомендации по режиму,
диете, двигательной активности, методам
и способам приема антигипертензивных
лекарственных средств, контролю АД при
проведении медикаментозной терапии.
Пациенты
ведут дневники по оценке эффективности
проводимой лекарственной терапии (по
итогам самостоятельного мониторирования
АД), контроля эффективности физических
нагрузок, оценке качества жизни и т.д.
Для
обучения пациентов в лечебно-профилактических
учреждениях создаются школы больных
гипертонической болезнью.
Организация
сестринского процесса
Пациентка
40 лет поступила на стационарное лечение
в кардиологическое отделение с диагнозом
— гипертоническая болезнь II
стадии, обострение.
Пациентка
предъявляет жалобы на периодические
сильные головные боли в затылочной
области, слабость, плохой сон. Болеет
около 5 лет, ухудшение состояния последние
2 месяца, после стрессовой ситуации.
Назначенные врачом лекарства принимает
нерегулярно, в основном, когда плохо
себя чувствует. Диету не соблюдает,
злоупотребляет острой, соленой пищей,
много пьет жидкости, особенно любит
растворимый кофе. Не умеет самостоятельно
измерять себе артериальное давление,
но хотела бы научиться. Отмечает, что в
последний год стало хуже, но старается
не обращать внимания на болезнь и жить,
как раньше.
Пациентка
избыточного питания (при росте 162 см,
вес 87 кг). ЧДД — 20 в минуту, пульс 80 в
минуту, ритмичный, напряжен, АД — 180/100 мм
рт. ст.
Объективно:
состояние средней тяжести, сознание
ясное, кожные покровы чистые, обычной
окраски.
1.
Проблемы пациентки:
Настоящие:
не
понимает, что необходимо изменить образ
жизни при гипертонической болезни; не
представляет, как правильно питаться
при артериальной гипертензии; не понимает
необходимости ограничения соли и
жидкости, пьёт много кофе; не умеет
измерять себе артериальное давление;
не понимает, что важно регулярно принимать
предписанные врачом лекарства; плохо
спит
Потенциальные:
риск
развития гипертонического криза,
инфаркта миокарда, инсульта.
Приоритетная
проблема
пациентки:
не понимает, что необходимо изменить
образ жизни при гипертонической болезни.
Цель:
пациентка продемонстрирует знания о
правильном образе жизни при гипертонической
болезни к концу недели.
План | Мотивация |
1. | С |
2. | С |
3. | С |
4. | Для |
6. | С |
Оценка:
пациентка демонстрирует знания о диете,
борьбе с факторами риска, необходимости
постоянного приема лекарственных
препаратов. Цель достигнута.
Соседние файлы в предмете Факультетская терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

