Артериальное давление при тэла
Дата публикации 14 мая 2018 г.Обновлено 23 июля 2019 г.
Определение болезни. Причины заболевания
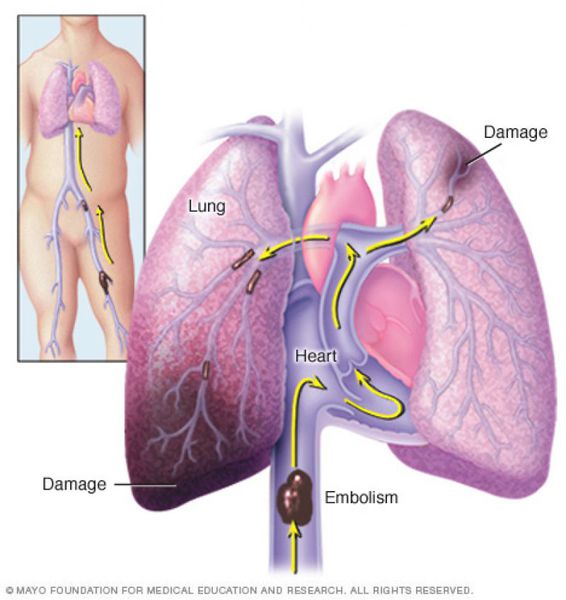
Тромбоэмболия лёгочной артерии (ТЭЛА) — закупорка артерий малого круга кровообращения кровяными сгустками, образовавшимися в венах большого круга кровообращения и правых отделах сердца, принесёнными с током крови. В результате чего прекращается кровоснабжение лёгочной ткани, развивается некроз (отмирание тканей), возникает инфаркт-пневмония, дыхательная недостаточность. Увеличивается нагрузка на правые отделы сердца, развивается правожелудочковая недостаточность кровообращения: цианоз (посинение кожи), отёки на нижних конечностях, асцит (скопление жидкости в брюшной полости). Заболевание может развиваться остро или постепенно, в течение нескольких часов или дней. В тяжёлых случаях развитие ТЭЛА происходит стремительно и может привести к резкому ухудшению состояния и гибели больного.
Каждый год от ТЭЛА умирает 0,1% населения земного шара. По частоте смертельных исходов заболевание уступает только ИБС (ишемической болезни сердца) и инсульту. Больных ТЭЛА умирает больше, чем больных СПИДом, раком молочной, предстательной желез и пострадавших в дорожно-траспортных проишествиях вместе взятых. Большинству больным (90%), умершим от ТЭЛА, вовремя не был установлен правильный диагноз, и не было проведено необходимое лечение. ТЭЛА часто возникает там, где её не ожидают — у больных некардиологическими заболеваниями (травмы, роды), осложняя их течение. Смертность при ТЭЛА достигает 30%. При своевременном оптимальном лечении смертность может быть снижена до 2-8%.[2]
Проявление заболевания зависит от величины тромбов, внезапности или постепенного появления симптомов, длительности заболевания. Течение может быть очень разным — от бессимптомного до быстропрогрессирующего, вплоть до внезапной смерти.
ТЭЛА — болезнь-призрак, которая носит маски других заболеваний сердца или лёгких. Клиника может быть инфарктоподобная, напоминать бронхиальную астму, острую пневмонию. Иногда первым проявлением болезни является правожелудочковая недостаточность кровообращения. Главное отличие — внезапное начало при отсутствии других видимых причин нарастания одышки.
ТЭЛА развивается, как правило, в результате тромбоза глубоких вен, который предшествует обычно за 3-5 дней до начала заболевания, особенно при отсутствии антикоагулянтной терапии.
Факторы риска тромбоэмболии лёгочной артерии

При диагностике учитывают наличие факторов риска тромбоэмболии. Наиболее значимые из них: перелом шейки бедра или конечности, протезирование бедренного или коленного сустава, большая операция, травма или поражение мозга.
К опасным (но не столь сильно) факторам относят: артроскопию коленного сустава, центральный венозный катетер, химиотерапию, хроническую сердечную недостаточность, гормонзаместительную терапию, злокачественные опухоли, пероральные контрацептивы, инсульт, беременность, роды, послеродовой период, тромбофилию. При злокачественных новообразованиях частота венозной тромбоэмболии составляет 15% и является второй по значимости причиной смерти этой группы больных. Химиотерапевтическое лечение увеличивает риск венозной тромбоэмболии на 47%. Ничем не спровоцированная венозная тромбоэмболия может быть ранним проявлением злокачественного новообразования, которое диагностируется в течение года у 10% пациентов эпизода ТЭЛА.[2]
К наиболее безопасным, но всё же имеющим риск, факторам относят все состояния, сопряжённые с длительной иммобилизацией (неподвижностью) — длительный (более трёх суток) постельный режим, авиаперелёты, пожилой возраст, варикозное расширение вен, лапароскопические вмешательства.[3]
Некоторые факторы риска — общие с тромбозами артериального русла. Это те же факторы риска осложнений атеросклероза и гипертонической болезни: курение, ожирение, малоподвижный образ жизни, а также сахарный диабет, гиперхолестеринемия, психологический стресс, низкий уровень употребления овощей, фруктов, рыбы, низкий уровень физической активности.
Чем больше возраст больного, тем более вероятно развитие заболевания.
Наконец, сегодня доказано существование генетической предрасположенности к ТЭЛА. Гетерозиготная форма полиморфизма V фактора увеличивает риск исходных венозных тромбоэмболий в три раза, а гомозиготная форма — в 15-20 раз.
К наиболее значимым факторам риска, способствующим развитию агрессивной тромбофилии, относятся антифосфолипидный синдром с повышением антикардиолипиновых антител и дефицит естественных антикоагулянтов: протеина С, протеина S и антитромбина III.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы тромбоэмболии легочной артерии
Симптомы заболевания разнообразны. Не существует ни одного симптома, при наличии которого можно было точно сказать, что у больного возникла ТЭЛА.
При тромбоэмболии лёгочной артерии могут встречаться загрудинные инфарктоподобные боли, одышка, кашель, кровохарканье, артериальная гипотония, цианоз, синкопальные состояния (обмороки), что также может встречаться и при других различных заболеваниях.
Часто диагноз ставится после исключения острого инфаркта миокарда. Характерной особенностью одышки при ТЭЛА является возникновение её без связи с внешними причинами. Например, больной отмечает, что не может подняться на второй этаж, хотя накануне делал это без усилий. При поражении мелких ветвей лёгочной артерии симптоматика в самом начале может быть стёртой, неспецифичной. Лишь на 3-5 день появляются признаки инфаркта лёгкого: боли в грудной клетке; кашель; кровохарканье; появление плеврального выпота (скопление жидкости во внутренней полости тела). Лихорадочный синдром наблюдается в период от 2 до 12 дней.
Полный комплекс симптомов встречается лишь у каждого седьмого больного, однако 1-2 признака встречаются у всех пациентов. При поражении мелких ветвей лёгочной артерии диагноз, как правило, выставляется лишь на этапе образования инфаркта лёгкого, то есть через 3-5 суток. Иногда больные с хронической ТЭЛА длительное время наблюдаются у пульмонолога, в то время как своевременная диагностика и лечение позволяют уменьшить одышку, улучшить качество жизни и прогноз.
Поэтому с целью минимизации затрат на диагностику разработаны шкалы для определения вероятности заболевания. Эти шкалы считаются практически равноценными, но Женевская модель оказалась более приемлемой для амбулаторных пациентов, а шкала P.S.Wells — для стационарных. Они очень просты в использовании, включают в себя как основные причины (тромбоз глубоких вен, новообразования в анамнезе), так и клинические симптомы.
Параллельно с диагностикой ТЭЛА врач должен определить источник тромбоза, и это довольно трудная задача, так как образование тромбов в венах нижних конечностей часто протекает бессимптомно.
Патогенез тромбоэмболии легочной артерии
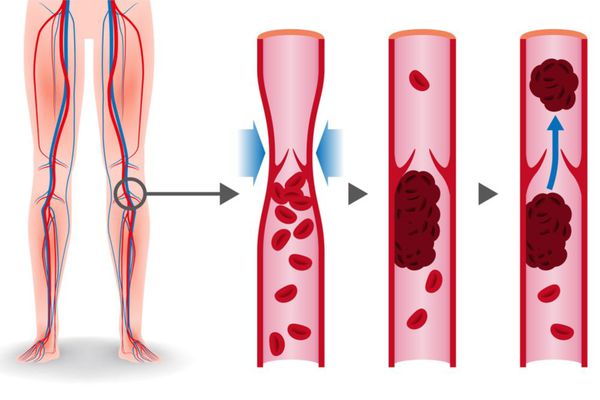
В основе патогенеза лежит механизм венозного тромбоза. Тромбы в венах образуются вследствие снижения скорости венозного кровотока из-за выключения пассивного сокращения венозной стенки при отсутствии мышечных сокращений, варикозном расширении вен, сдавлении их объёмными образованиями. На сегодняшний день врачи не могут поставить диагноз расширение вен малого таза (у 40% больных). Венозный тромбоз может развиваться при:
- нарушении свертывающей системы крови — патологическом или ятрогенном (полученном в результате лечения, а именно при приёме ГПЗТ);
- повреждении сосудистой стенки вследствие травм, оперативных вмешательств, тромбофлебита, поражения её вирусами, свободными радикалами при гипоксии, ядами.
Тромбы могут быть обнаружены с помощью ультразвука. Опасными являются те, которые прикреплены к стенке сосуда и двигаются в просвете. Они могут оторваться и с током крови переместиться в лёгочную артерию.[1]
Гемодинамические последствия тромбоза проявляются при поражении свыше 30-50% объёма лёгочного русла. Эмболизация сосудов лёгких приводит к повышению сопротивления в сосудах малого круга кровообращения, повышению нагрузки на правый желудочек, формированию острой правожелудочковой недостаточности. Однако тяжесть поражения сосудистого русла определяется не только и не столько объёмом тромбоза артерий, сколько гиперактивацией нейрогуморальных систем, повышенным выбросом серотонина, тромбоксана, гистамина, что приводит к вазоконстрикции (сужению просвета кровеносных сосудов) и резкому повышению давления в лёгочной артерии. Страдает перенос кислорода, появляется гиперкапния (увеличивается уровень содержания углекислого газа в крови). Правый желудочек дилятируется (расширяется), возникает трикуспидальная недостаточность, нарушение коронарного кровотока. Снижается сердечный выброс, что приводит к уменьшению наполнения левого желудочка с развитием его диастолической дисфункции. Развивающаяся при этом системная гипотензия (снижение артериального давления) может сопровождаться обмороком, коллапсом, кардиогенным шоком, вплоть до клинической смерти.
Возможная временная стабилизация артериального давления создает иллюзию гемодинамической стабильности пациента. Однако через 24-48 часов развивается вторая волна падения артериального давления, причиной которой являются повторные тромбоэмболии, продолжающийся тромбоз вследствие недостаточной антикоагулянтной терапии. Системная гипоксия и недостаточность коронарной перфузии (прохождения крови) обусловливают возникновение порочного круга, приводящего к прогрессированию правожелудочковой недостаточности кровообращения.
Эмболы небольшого размера не ухудшают общего состояния, могут проявляться кровохарканьем, ограниченными инфаркт-пневмониями.[5]
Классификация и стадии развития тромбоэмболии легочной артерии
Существует несколько классификаций ТЭЛА: по остроте процесса, по объёму поражённого русла и по скорости развития, но все они сложны при клиническом применении.
По объёму поражённого сосудистого русла различают следующие виды ТЭЛА:
- Массивная — эмбол локализуется в основном стволе или главных ветвях лёгочной артерии; поражается 50-75% русла. Состояние больного — крайне тяжёлое, наблюдается тахикардия и снижение артериального давления. Происходит развитие кардиогенного шока, острой правожелудочковой недостаточности, характеризуется высокой летальностью.
- Эмболия долевых или сегментарных ветвей лёгочной артерии — 25-50% поражённого русла. Имеются все симптомы заболевания, но артериальное давление не снижено.
- Эмболия мелких ветвей лёгочной артерии — до 25% пораженного русла. В большинстве случаев бывает двусторонней и, чаще всего, малосимптомной, а также повторной или рецидивирующей.
Клиническое течение ТЭЛА бывает острейшим («молниеносным»), острым, подострым (затяжным) и хроническим рецидивирующим. Как правило, скорость течения заболевания связана с объёмом тромбирования ветвей лёгочных артерий.
По степени тяжести выделяют тяжёлую (регистрируется у 16-35%), среднетяжёлую (у 45-57%) и лёгкую форму (у 15-27%) развития заболевания.
Большее значение для определения прогноза больных с ТЭЛА имеет стратификация риска по современным шкалам (PESI, sPESI), включающий 11 клинических показателей. На основании этого индекса пациент относится к одному из пяти классов (I-V), в которых 30-дневная летальность варьирует от 1 до 25%.
Осложнения тромбоэмболии легочной артерии
Острая ТЭЛА может служить причиной остановки сердца и внезапной смерти. При постепенном развитии возникает хроническая тромбоэмболическая лёгочная гипертензия, прогрессирующая правожелудочковая недостаточность кровообращения.
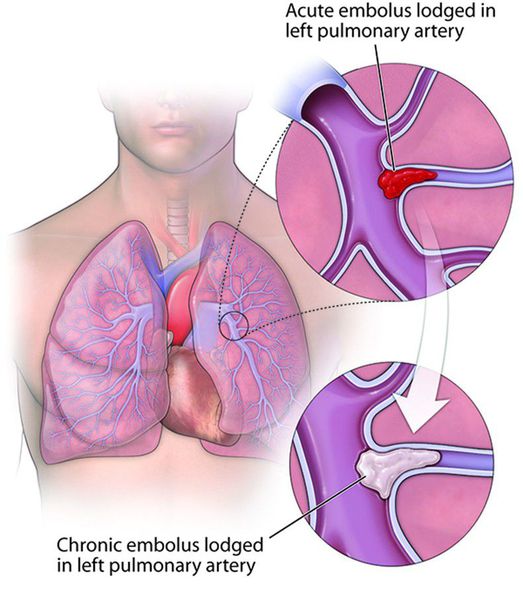
Хроническая тромбоэмболическая лёгочная гипертензия (ХТЭЛГ) — форма заболевания, при которой происходит тромботическая обструкция мелких и средних ветвей лёгочной артерии, вследствие чего повышается давление в лёгочной артерии и увеличивается нагрузка на правые отделы сердца (предсердие и желудочек).
ХТЭЛГ — уникальная форма заболевания, потому что может быть потенциально излечима хирургическими и терапевтическими методами. Диагноз устанавливается на основании данных катетеризации лёгочной артерии: повышения давления в лёгочной артерии выше 25 мм рт. ст., повышения лёгочного сосудистого сопротивления выше 2 ЕД Вуда, выявления эмболов в лёгочных артериях на фоне продолжительной антикоагулянтной терапии более 3-5 месяцев.
Тяжёлым осложнением ХТЭЛГ является прогрессирующая правожелудочковая недостаточность кровообращения. Характерным является слабость, сердцебиение, снижение переносимости нагрузок, появление отёков на нижних конечностях, накопление жидкости в брюшной полости (асцит), грудной клетке (гидроторакс), сердечной сумке (гидроперикард). При этом одышка в горизонтальном положении отсутствует, застоя крови в лёгких нет. Часто именно с такими симптомами пациент впервые попадает к кардиологу. Данные о других причинах болезни отсутствуют. Длительная декомпенсация кровообращения вызывает дистрофию внутренних органов, белковое голодание, снижение массы тела. Прогноз чаще всего неблагоприятный, возможна временная стабилизация состояния на фоне медикаментозной терапии, но резервы сердца быстро исчерпываются, отёки прогрессируют, продолжительность жизни редко превышает 2 года.
Диагностика тромбоэмболии легочной артерии
Методы диагностики, применяемые к конкретным больным, зависят прежде всего от определения вероятности ТЭЛА, тяжести состояния пациента и возможностей лечебных учреждений.
Диагностический алгоритм представлен в исследовании PIOPED II (the Prospective Investigation of Pulmonary Embolism Diagnosis) 2014 года.[1]
На первом месте по своей диагностической значимости находится электрокардиография, которая должна выполняться всем пациентам. Патологические изменения на ЭКГ — остро возникшая перегрузка правого предсердия и желудочка, сложные нарушения ритма, признаки недостаточности коронарного кровотока — позволяют заподозрить заболевание и выбрать правильную тактику, определяя тяжесть прогноза.
Оценка размеров и функции правого желудочка, степени трикуспидальной недостаточности по ЭХОКГ позволяет получить важную информацию о состоянии кровотока, давлении в лёгочной артерии, исключает другие причины тяжёлого состояния пациента, такие как тампонада перикарда, диссекцию (рассечение) аорты и другие. Однако это не всегда выполнимо в связи с узким ультразвуковым окном, ожирением пациента, невозможностью организовать круглосуточную службу УЗИ, часто с отсутствием чрезпищеводного датчика.
Метод определения D-димера доказал свою высокую значимость при подозрении на ТЭЛА. Однако тест не является абсолютно специфичным, так как повышенные результаты встречаются и при отсутствии тромбоза, например, у беременных, пожилых людей, при фибрилляции предсердий, злокачественных новообразованиях. Поэтому пациентам с высокой вероятностью заболевания это исследование не показано. Однако при низкой вероятности тест достаточно информативен для исключения тромбообразования в сосудистом русле.
Для определения тромбоза глубоких вен высокую чувствительность и специфичность имеет УЗИ вен нижних конечностей, которое для скрининга может проводиться в четырёх точках: паховых и подколенных областях с обеих сторон. Увеличение зоны исследования повышает диагностическую ценность метода.
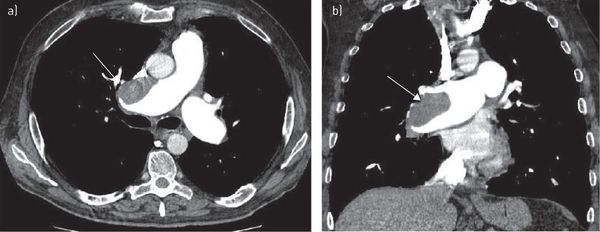
Компьютерная томография грудной клетки с контрастированием сосудов — высокодоказательный метод диагностики тромбоэмболии лёгочной артерии. Позволяет визуализировать как крупные, так и мелкие ветви лёгочной артерии.
При невозможности выполнения КТ грудной клетки (беременность, непереносимость йодсодержащих контрастных веществ и т.д.) возможно выполнение планарной вентиляционно-перфузионной (V/Q) сцинтиграфии лёгких. Этот метод может быть рекомендован многим категориям больных, однако на сегодняшний день он остаётся малодоступным.
Зондирование правых отделов сердца и ангиопульмонография является наиболее информативным в настоящее время методом. С его помощью можно точно определить как факт эмболии, так и объём поражения.[6]
К сожалению, не все клиники оснащены изотопными и ангиографическими лабораториями. Но выполнение скрининговых методик при первичном обращении пациента — ЭКГ, обзорная рентгенография грудной клетки, УЗИ сердца, УЗДГ вен нижних конечностей — позволяет направить больного на МСКТ (многосрезовую спиральную компьютерную томографию) и дальнейшее обследование.
Лечение тромбоэмболии легочной артерии
Основная цель лечения при тромбоэмболии лёгочной артерии — сохранение жизни больного и профилактика формирования хронической лёгочной гипертензии. В первую очередь для этого необходимо остановить процесс тромбооразования в лёгочной артерии, который, как уже говорилось выше, происходит не одномоментно, а в течение нескольких часов или дней.
При массивном тромбозе показано восстановление проходимости закупоренных артерий — тромбэктомия, так как это приводит к нормализации гемодинамики.
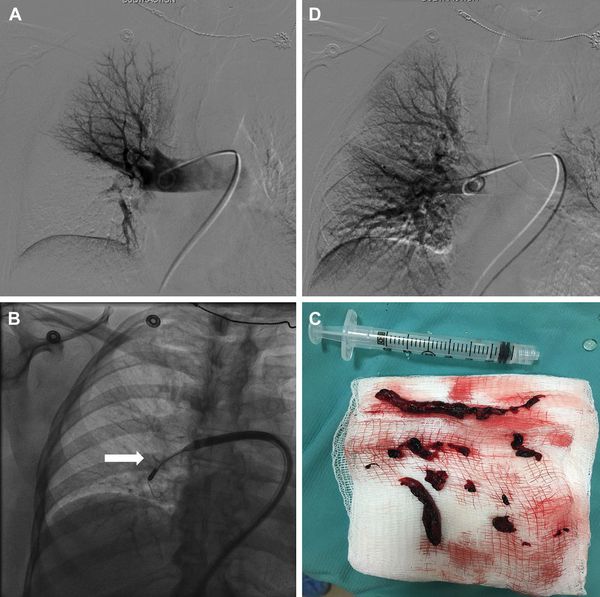
Для определения стратегии лечения используют шкалы определения риска смерти в ранний период PESI, sPESI. Они позволяют выделить группы больных, которым показана амбулаторная помощь либо необходима госпитализация в стационар с выполнением МСКТ, экстренной тромботической терапии, хирургической тромбэктомии или чрезкожного внутрисосудистого вмешательства.
| Параметры | Оригинальный PESI | Упрощённый sPESI |
|---|---|---|
| Возраст, лет | Возраст в годах | 1 (если > 80 лет) |
| Мужской пол | +10 | — |
| Злокачественные новообразования | +30 | 1 |
| Хроническая сердечная недостаточность | +10 | 1 |
| Хронические заболевания лёгких | +10 | — |
| ЧСС ≥ 110 в минуту | +20 | 1 |
| Систолическое АД | +30 | 1 |
| Частота дыхания > 30 в минуту | +20 | — |
| Температура | +20 | — |
| Нарушение сознания | +60 | — |
| Сатурация кислорода | +20 | 1 |
| Уровни риска 30-дневной летальности | ||
| Класс I (≤ 65 баллов) Очень низкий 0-1,6% | 0 баллов — риск 1% (доверительный интервал 0-2,1%) | |
| Класс II (66-85 баллов) Низкий риск 1,7-3,5% | ||
| Класс III (86-105 баллов) Умеренный риск 3,2-7,1% | ≥ 1 баллу — риск 10,9% (доверительный интервал 8,5-13,2%) | |
| Класс IV (106-125 баллов) Высокий риск 4,0-11,4% | ||
| Класс V (> 126 баллов) Очень высокий риск 10,0-24,5% | ||
| Примечание: ЧСС — частота сердечных сокращений, АД — артериальное давление. | ||
Источник
Прогноз
- Стратификация риска и прогноз
В новом руководстве Европейского общества кардиологов (ЕОК) под тяжестью ТЭЛА понимается риск ранней смерти (смерти в стационаре или в течение 30 суток после эмболии). Поэтому рекомендовано отказаться от использовавшихся ранее терминов «массивная», «субмассивная» и «немассивная» ТЭЛА, которые характеризуют только анатомический объём обструкции и могут неверно отражать прогноз, и заменить их на оценку риска ранней обусловленной ТЭЛА смерти [41]. Исходя из этих позиций, «большим» ТЭЛА будут соответствовать комбинации размера эмболов и функционального состояния сердца и лёгких, приводящие к значимому нарушению гемодинамики [20]. Предлагается использовать стратификацию больных на группы высокого и невысокого риска, а среди последних выделять подгруппы среднего и низкого риска [41].
Оценка степени риска лежит в основе выбора тактики ведения больных ТЭЛА (см. «
диагностический алгоритм при подозрении на ТЭЛА
», «
алгоритм лечения ТЭЛА
»).
Критерии стратификации риска приведены в таблице 30, в таблице 4 – алгоритм стратификации риска и соответствующей тактики ведения больных ТЭЛА.
Таблица 30. Основные критерии стратификации риска при ТЭЛА [41].

Клинические признаки
Шок
Гипотонияa
Признаки дисфункции правого желудочка
- Гипокинез правого
желудочка, дилатация его полости, эхокардиографические признаки перегрузки
давлением (см раздел «диагностика ТЭЛА» — «эхокардиография»). - Дилатация правого желудочка по данным спиральной КТ (см.
раздел «диагностика ТЭЛА» — «КТ-ангиография»,
рис. 33). - Повышение
уровня BNP (МНУП — мозгового
натрий-уретического пептида) или его предшественника NT-proBNP (N-концевой
МНУП). - Повышение давления в правых отделах сердца по данным
катетеризации сердца.
Показатели повреждения
миокарда
Повышение уровня сердечных
тропонинов T или Ib
a
Определяется, как систолическое АД
b
В последнее время
в качестве маркера повреждения миокарда также обсуждается миокардиальный
белок, связывающий жирные кислоты (H-FABP), однако для определения его роли
необходимы дальнейшие исследования.Таблица 4. Стратификация риска в соответствии с ожидаемой ранней
летальностью вследствие ТЭЛА [41].

Группы риска ранней смерти (смерти в стационаре или в течение 30 суток
после ТЭЛА)
Факторы риска
Тактика ведения
Клинические (шок, гипотония)
Дисфункция правого желудочка (хотя бы 1 признак)
Повреждение миокарда
(хотя бы 1
показатель)
ВЫСОКОГО > 15% + (+) a
(+) a
Тромболизис или эмболэктомия НЕВЫСОКОГО Среднего
3-15%— + + Лечение в стационаре + — — + Низкого — — — Ранняя выписка или амбулаторное лечение a
Для
стратификации риска при шоке и гипотонии нет необходимости в подтверждении
дисфункции правого желудочка и повреждения миокарда – больные автоматически
относятся к категории высокого риска.В первую очередь необходимо разделить больных на группы высокого и невысокого риска на основании простой клинической оценки состояния больного. При шоке или артериальной гипотонии (систолическое АД
Остальные входят в группу невысокого риска, для дальнейшей классификации на подгруппы промежуточного и низкого риска необходимо проведение дополнительных исследований.
Таким образом, уже при быстром обследовании у постели больного можно определить, относится пациент к группе высокого риска ранней смерти или нет. Такой подход позволяет в кратчайшие сроки определиться с тактикой ведения больных и своевременно назначить жизнеспасающее лечение больным высокого риска. При дальнейшем обследовании тех, у кого нет клинических признаков высокого риска (шока, артериальной гипотонии), следует оценить риск более точно [41].
Подробнее

Кроме перечисленных в таблице 30 критериев дисфункции правого желудочка следует обращать внимание на такой симптом, как расширение вен шеи (если это не связано с тампонадой сердца или опухолями средостения). Систолический шум над трёхстворчатым клапаном и ритм галопа – более субъективные признаки. Можно учитывать также ЭКГ-критерии перегрузки правого желудочка (инверсия зубцов Т в отведениях V
1
-V
4
, комплекс типа QR в отведении V
1
, а также такие классические признаки, как полная или неполная блокада правой ножки пучки Гиса и сочетание S
I
Q
III
T
III
), однако они обладают низкой чувствительностью. Катетеризация правых отделов сердца позволяет непосредственно измерить давление наполнения правого желудочка и сердечный выброс, однако рутинное использование данного метода только лишь для стратификации риска не рекомендуется.
К ЭхоКГ критериям плохого прогноза помимо перечисленных в таблице 30 относится обнаружение открытого овального окна при клиническом подозрении на ТЭЛА. При этом помимо ухудшения общего прогноза повышается риск инсультов (парадоксальная эмболия) [28].
КТ грудной клетки с контрастным усилением (КТ-ангиография) в последнее время стала методом выбора визуализации тромбов в лёгочной артерии, она лежит в основе диагностического алгоритма при ТЭЛА невысокого риска. Помимо оценки состояния сосудов малого круга после внутривенного введения контрастного препарата КТ позволяет оценить соотношение размеров желудочков (рис. 33). Отношение ПЖ/ЛЖ > 1 свидетельствует о дилатации правого желудочка. Прямых данных о функции правого желудочка КТ не даёт.
Наличие проксимального тромбоза глубоких вен (ТГВ) повышает риск рецидивирования венозного тромбоэмболизма (ВТЭ) у больных ТЭЛА, поэтому УЗИ глубоких вен может использоваться для стратификации риска.
Повышение
уровня BNP (МНУП — мозгового натрий-уретического пептида) или его предшественника NT-proBNP (N-концевой МНУП)
у больных ТЭЛА свидетельствует о дисфункции правого желудочка. Предсказательная ценность положительного результата невысока, однако низкий уровень BNP или NT-proBNP – показатель хорошего прогноза (предсказательная ценность отрицательного результата 94%-100%).
В ряде случаев смерти от массивной ТЭЛА при аутопсии обнаруживается трансмуральный инфакрт правого желудочка, несмотря на достаточную проходимость коронарных артерий. Хотя источником повышения сердечных тропонинов не обязательно является миокард правого желудочка, этот признак существенно ухудшает прогноз больных ТЭЛА. Повышение уровня тропонина Т более 0.1 мг/мл определяется в 0-35-50% случаев при немассивной, субмассивной и массивной ТЭЛА соответственно. Повышенный уровень тропонина увеличивает риск летального исхода даже среди больных с сохранной гемодинамикой (относительный риск 5.9). Больничная летальность от ТЭЛА при позитивном тесте на тропонин Т составляет 48% по сравнению с 3% — при отрицательном. Более того, уровень тропонина Т > 0.01 нг/мл связан с возрастанием летальности. Повышение уровня тропонинов I и Т ассоциируется также с осложнённым течением заболевания. Рекомендуется определять уровень тропонина при поступлении и спустя 6-12 часов, так как исходно отрицательный результат может перейти в положительный.
В последнее время в качестве маркера повреждения миокарда предлагается миокардиальный белок, связывающий жирные кислоты (H-FABP). Использование этого показателя для стратификации риска ТЭЛА при поступлении даже эффективнее, чем определение уровней миоглобина или тропонинов. Если за пороговое значение принять уровень H-FABP 6 нг/мл, то в отношении прогноза ранней смерти от ТЭЛА предсказательное значение положительного результата составит 23-37%, а предсказательное значение отрицательного результата 96-100%. Однако для определения его роли необходимы дальнейшие исследования.
Анализ значений нескольких показателей в совокупности повышает их прогностическую ценность. Так летальность от ТЭЛА в течение 40 дней среди больных с одновременным повышением уровня тропонина Т и NT-proBNP составила 30%, в то время как при изолированном повышении NT-proBNP – 3.7%. В другом исследовании сочетание повышения тропонина I > 0.1 нг/л и отношения размеров ПЖ/ЛЖ > 0.95 по данным ЭхоКГ ассоциировалось с 30-дневной летальностью 38%. Сохранная функция правого желудочка при нормальном уровне перечисленных биомаркеров – очень хороший прогностический признак.
Отсутствие общепринятых пороговых уровней для биомаркеров (в связи с недостатком доказательных данных) существенно ограничивают возможности их использования для обоснования той или иной терапевтической стратегии у больных ТЭЛА невысокого риска. Пролить свет на этот вопрос призвано проводимое сейчас многоцентровое рандомизированное исследование. Оно посвящено оценке эффективности тромболитической терапии у больных с нормальным АД, но с ЭхоКГ признаками дисфункции правого желудочка и повышенным уровнем тропонинов [41].
Данные, получаемые в процессе клинического обследования, и результаты простых лабораторных анализов также могут использоваться для оценки прогноза. Многие из них связаны с фоновыми и сопутствующими заболеваниями. Так, согласно регистру ICOPER к неблагоприятным прогностическим факторам относятся онкологические заболевания,
сердечная недостаточность
, ХОБЛ и возраст старше 70 лет [41]. Имеющиеся до эмболии заболевания сердца и лёгких ассоциированы с 4-7 кратным увеличением смертности от ТЭЛА. Таким образом, на прогноз ТЭЛА существенно влияет исходный сердечно-лёгочный статус [20]. В качестве предикторов риска предлагаются также
уровень креатинина
,
D-димера
, ТГВ в анамнезе, подтверждённый при УЗИ ТГВ, артериальная гипоксемия и др.
В руководстве ЕОК по диагностике и лечению ТЭЛА (2008) приводится шкала, по которой больные ТЭЛА могут быть разделены на 5 подгрупп в зависимости от риска смерти в первые 30 дней (таблица 31) [41].
Таблица 31. Показатели рутинных методов
обследования — предикторы смерти от всех причин в течение 30 дней после эпизода
ТЭЛА [41].

Показатель
Баллы
Возраст 1 балл на
каждый год жизниМужской пол 10 Онкологическое
заболевание30 Сердечная
недостаточность10 Хроническое
заболевание лёгких10 ЧСС > 110
/мин20 САД 30 ЧДД ≥ 30/мин 20 Температура
тела20 Спутанность
сознания (вплоть до комы)60 SaO 2
20 Категории
риска – сумма баллов (30-дневная летальность от всех причин, %):- Класс I –
менее 65 (0%). - Класс II –
66-85 (1%). - Класс III –
86-105 (3.1%). - Класс IV –
106-125 (10.4%). - Класс V –
более 125 (24.4%).
К категории низкого риска относятся классы I и II (0-1%).
SaO2
– сатурация кислорода (пульсоксиметрия).
Кроме того, на прогноз ТЭЛА влияет быстрота распознавания и начала терапии. Так, Без лечения смертность от ТЭЛА составляет около 30%, в первую очередь в связи с рецидивирующими эмболиями. Однако постановка диагноза с проведением эффективной терапии антикоагулянтами сопровождается снижением смертности до 2-8%. Хотя даже при своевременно установленном диагнозе спасти жизнь пациента удаётся не всегда, смертность в 4-6 раз выше в случаях, когда ТЭЛА нераспознана. Таким образом, быстрая и точная диагностика ТЭЛА поистине спасает жизнь.
Учитывая, что течение ТЭЛА, в том числе рецидивирование, непредсказуемо, каждый случай ТЭЛА необходимо рассматривать как серьёзную проблему. Даже небольшие тромбоэмболы являются маркерами существования скрытой опасности и могут быть предвестниками ТЭЛА в будущем. Чтобы подчеркнуть значимость тромбоэмболий без нарушения функции сердца и лёгких, предложен термин «сигнальная эмболия» [20].
- Гипокинез правого
Источник

