Артериальная гипертония клиника лечение
Артериальная
гипертензия
– стабильное повышение АД – систолического
до величины
140 мм рт.ст. и/или диастолического до
величины
90 мм рт.ст. по данным не менее чем
двукратных измерений по методу Короткова
при двух или более последовательных
визитах пациента с интервалом не менее
1 недели.
Среди
артериальных гипертензий выделяют:
а)
первичная
АГ (эссенциальная, гипертоническая
болезнь, 80% всех АГ) — повышение
АД – основной, иногда единственный,
симптом заболевания, не связанный с
органическим поражением органов и
систем, регулирующих АД.
б)
вторичная
АГ
(симптоматическая,
20% всех АГ) –
повышение АД обусловлено почечными,
эндокринными, гемодинамическими,
нейрогенными и другими причинами.
Эпидемиология:
АГ регистрируется у 15-20% взрослых; с
возрастом частота повышается (в 50-55 лет
– у 50-60%);
Основные
этиологические факторы эссенциальной
АГ.
а)
наследственная предрасположенность
(мутации генов ангиотензиногена,
альдостеронсинтетазы, натриевых каналов
почечного эпителия, эндотелина и др.)
б)
острое и хроническое психоэмоциональное
перенапряжение
в)
избыточного потребление поваренной
соли
г)
недостаточное поступление с пищей
кальция и магния
д)
вредные привычки (курение, злоупотребление
алкоголем)
е)
ожирение
ж)
низкая физическая активность, гиподинамия
Основные
факторы и механизмы патогенез эссенциальной
АГ.
1.
Полигенная
наследственная предрасположенность
дефект плазматической мембраны ряда
клеток с нарушением ее структуры и
ионотранспортной функции —> нарушение
функции Na+/K+-АТФ-азы,
кальциевых насосов
задержка Na+
и жидкости в сосудистой стенке, увеличение
внутриклеточного содержания Ca2+
гипертонус и гиперреактивность ГМК
сосудов.
2.
Нарушение
равновесия между прессорными
(катехоламины, факторы РААС, АДГ) и
депрессорными
(предсердный натрийуретический гормон,
эндотелиальный релаксирующий фактор
— оксид азота, простациклины) факторами.
3.
Психоэмоциональное
перенапряжение
—> формирование в коре головного мозга
очага застойного возбуждения
нарушение деятельности центров
сосудистого тонуса в гипоталамусе и
продолговатом мозге
выделение катехоламинов
а)
чрезмерное усиление симпатических
вазоконстрикторных влияний на
α1-адренорецепторы
резистивных сосудов —> повышение ОПСС
(пусковой механизм).
б)
усиление синтеза белка, роста кардиомиоцитов
и ГМК и их гипертрофия
в)
сужение почечных артерий
ишемия почечной ткани —> гиперпродукция
ренина клетками юкстагломерулярного
аппарата —> активация ренин-ангиотензиновой
системы
выработка ангиотензина II
вазоконстрикция, гипертрофия миокарда,
стимуляция выработки альдостерона (в
свою очередь альдостерон способствует
задержке натрия и воды в организме и
секреции АДГ с дальнейшим накоплением
жидкости в сосудистом русле)
Вышеперечисленные
механизмы вызывают повышение
АД,
которое приводит к:
1.
гипертрофии стенок артерий и миокарда
развитие относительной коронарной
недостаточности (т.к. рост капилляров
миокарда не успевает за ростом
кардиомиоцитов)
хроническая ишемия —> рост соединительной
ткани —> диффузный кардиосклероз.
2.
длительному спазму почечных сосудов
гиалиноз, артериолосклероз —>
первично-сморщенная почка
ХПН
3.
хронической цереброваскулярной
недостаточности —> энцефалопатия и
т.д.
Классификация
эссенциальной АГ:
Категории | САД | ДАД |
Оптимальное | < | < |
Нормальное | < | < |
Высокое | < | < |
Артериальная | ||
Степень | 140-159 | 90-99 |
Степень | 160-179 | 100-109 |
Степень | > | > |
Изолированная | > | < |
Примечания:
1) при различных САД и ДАД ориентируются
на более высокое значение 2) на фоне
гипотензивной терапии степень АГ
повышается на 1 уровень.
Стратификация
риска
– вероятность развития сердечно-сосудистых
осложнений у данного пациента в ближайшие
10 лет (риск 1 – до 15%, риск 2 – 15-20%, риск 3
– 20-30%, риск 4 – более 30%).
Факторы,
влияющие на прогноз и используемые для
стратификации риска:
Факторы | Поражение | Сопутствующие |
А. — — — — — (до | — — — — | Цереброваскулярные — — — Заболевания — — — — Заболевания — — Выраженная — — Заболевания - — |
Б. — — — — — — — — — — |
Определение
степени риска:
Другие | Степень | Степень | Степень |
1. | Низкий | Средний | Высокий |
2. | Средний | Средний | Очень |
3. | Высокий | Высокий | Очень |
4. | Очень | Очень | Очень |
NB!
В диагнозе АГ указывается ее степень
(I,
II
или III)
и риск (1, 2, 3, 4).
Клинические
проявления артериальной гипертензии.
1.
Субъективно
– жалобы на:
—
головные боли – возникают преимущественно
утром, различной интенсивности (от
нерезко выраженных, воспринимаемых как
ощущение тяжести в голове, до значительных,
сильных колющих или сдавливающих),
локализации (чаще в области затылка,
реже – в височной области, области лба,
темени); чаще боль нарастает при повышении
давления и уменьшается при его снижении;
может сопровождаться головокружением,
пошатыванием при ходьбе, ощущением
заложенности или шума в ушах и т.д.
—
мелькание мушек, появление кругов,
пятен, ощущение пелены, тумана перед
глазами, при тяжелом течении заболевания
— пгрессирующую потерю зрения
—
неустойчивое настроение, раздражительность,
плаксивость, иногда подавленность,
быстрая утомляемость (невротические
нарушения, выявляются у половины больных
АГ)
—
боли в области сердца – умеренно
интенсивные, чаще в области верхушки
сердца, появляются после эмоциональных
нагрузок и не связаны с физическим
напряжением; могут быть длительными,
не купирующимися нитратами, но
уменьшающимися после приема седативных
средств
—
сердцебиение (чаще в результате синусовой
тахикардии, реже – пароксизмальной),
ощущение перебоев в области сердца
(из-за экстрасистолии)
2.
Объективно:
а)
осмотр
— может быть выявлена повышенная масса
тела, при развитии ХСН – акроцианоз,
одышка, периферические отеки
б)
пальпация
периферических артерий (общих сонных,
височных, подключичных, плечевых) —
позволяет предположить развитие в них
атеросклеротического процесса: артерии
хорошо прощупываются, плотные, извитые,
четкообразные, пульсация снижена,
напряженная, трудно сжимаемая.
в)
перкуссия границ сердца
– расширение их влево при гипертрофии
миокарда.
в)
аускультация
сонных, подключичных артерий, брюшной
аорты, почечных и подвздошных артерий
(систолический шум при стенозирующем
поражении), сердца (акцент II
тона над аортой, при атеросклерозе аорты
— систолический шум изгнания на основании
сердца справа).
В
диагностике АГ
выделяют два уровня обследования
пациента:
а)
амбулаторный
– план обследования:
1)
лабораторные
методы:
ОАК, ОАМ, БАК (общие липиды, холестерол,
глюкоза, мочевина, креатинин, протеинограмма,
электролиты – калий, натрий, кальций)
2)
инструментальные
методы:
—
ЭКГ (для оценки степени гипертрофии
миокарда, определения ишемических
изменений)
—
реоэнцефалография (для определения
типа мозговой гемодинамики)
—
рентгенография органов грудной клетки
—
осмотр глазного дна офтальмологом
—
нагрузочные тесты
—
при возможности желательно выполнить
также: Эхо-КГ, УЗИ почек, исследование
щитовидной железы, тетраполярную
реоплятизмографию (для определения
типа нарушения гемодинамики)
б)
стационарный:
выполняется дообследование пациента
всеми возможными методами с целью
подтверждения АГ и установления ее
стабильности, исключения ее вторичного
происхождения, выявления факторов
риска, поражения органов-мишеней,
сопутствующих клинических состояний.
Принципы
лечения АГ.
1.
Цели лечения первичной АГ:
1)
максимально переносимое больным снижение
САД и ДАД с помощью немедикаментозных
мероприятий и лекарственных препаратов
2)
предупреждение поражений органов-мишеней,
а при наличии – их стабилизация и
регрессия
3)
снижение риска сердечно-сосудистых
осложнений и смертности
4)
повышение продолжительности и качества
жизни пациента.
Снижение
АД достигается следующими мероприятиями:
а)
немедекаментозные
мероприятия, польза которых доказана:
-
увеличение дозированной физической
нагрузки (до 30-45 мин ежедневно)
—
снижение избыточной массы тела
—
снижение суточной калорийности пищевого
рациона до 1200 ккал
—
ограничение потребления животных
жиров, холестерина
—
ограничение потребления натрия с пищей
до 5-6 г поваренной соли в день
—
увеличение потребления калия с пищей
до 1,5 г/сут
—
ограничение потребления спиртных
напитков до 168 мл 100% алкоголя в неделю
для мужчин (30 мл/день спирта = 60 мл/день
водки = 240 мл/день вина = 700 мл/день пива)
и до 112 мл в неделю для женщин
-
регулярные изотонические физические
нагрузки на открытом воздухе умеренной
интенсивности и продолжительностью не
менее 30-60 мин, 3-4 раза в неделю (дозированная
быстрая ходьба, плавание, велосипед);
-
отказ от курения
Мероприятия,
которые рекомендуются, хотя их польза
не доказана:
употребление пищевых добавок, содержащих
кальций, магний; употребление рыбьего
жира; ограничение употребления кофеина
(чай, кофе); - использование методов
релаксации, нормализация сна.
б)
длительная фармакотерапия
– основные принципы:
1)
начало лечения с минимальных доз одного
препарата, подобраного с учетом показаний
и противопоказаний
2)
переход к препаратам другого класса
при недостаточном эффекте (после
увеличения дозы первого) или плохой
переносимости
3)
использование препаратов длительного
действия (24-х часовой эффект при
однократном приеме)
4)
комбинация препаратов для максимального
гипотензивного действия и уменьшения
нежелательных проявлений
Основные
группы антигипертензивных препаратов:
а)
препараты I
ряда
1)
тиазиды
и тиазидоподобные диуретики:
гидрохлортиазид,
циклометиазид, клопамид, бринальдикс,
индапамид — используются в малых дозах,
эффект наступает через 3-4 недели:
индапамид (арифон) 2,5 мг 1 раз в сутки
2)
бета-блокаторы:
—
некардиоселективные:
а)
без симпатомиметической активности:
пропранолол, соталол
б)
с симпатомиметической активностью:
тразикор, пиндолол (вискен), алпренолол,
бетапрессин, лабеталол.
—
кардиоселективные бета-1-адреноблокаторы:
а)
без симпатомиметической активности:
метапролол (спесикор), атенолол (тенормин),
бисопролол, карведилол, небивалол.
б)
с симпатомиметической активностью:
ацебуталол (сектраль), талинолол
(корданум), эпанолол.
Среднесуточные
дозы: атенолол 25-100 мг/сут в 1-2 приема,
бисопролол 2,5-10 мг/сут в 1 прием, пропранолол
40-240 мг/сут в 2-3 приема, пиндолол 14-40 мг/сут
в 2-3 приема.
3)
блокаторы
кальциевых каналов:
а)
L-типа
(по химической структуре):
-производные
фенилалкиламина: верапамил, галлопамил
-производные
бензотиазепина: дилтиазем, клентиазем
-производные
дигидропиридина: нифедипин, амлодипин,
нисолдипин, нитрендипин, релодипин
б)
Т-типа: мибефрадил
Среднесуточные
дозы: амлодипин 5-10 мг/сут, верапамил-ретард
120-480 мг/сут, дилтиазем-ретард 120-360 мг/сут,
исрадипин 5-10 мг/сут, исрадипин-ретард
5-10 мг/сут, нифедипин-ретард 30-60 мг/сут,
фелодипин-ретард 5-10 мг/сут.
4)
ингибиторы
АПФ
I
класс — липофильные препараты: каптоприл,
алацеприл, альтиоприл
II
класс — липофильные пролекарства:
подкласс
IIА — препараты, активные метаболиты
которых выводятся преимущественно
через почки: беназеприл,
квинаприл, периндоприл, цилазаприл,
эналаприл
подкласс
IIВ — препараты, активные метаболиты
которых выводятся как через почки, так
и с желчью и калом: моэксиприл,
рамиприл, спираприл, трандолаприл,
фозиноприл
III
класс — гидрофильные лекарства: лизиноприл,
церонаприл
Среднесуточные
дозы: каптоприл
50-100 мг/сут, берлиприл 5-15 мг/сут, рамиприл
5-10 мг/сут, фозиноприл 20-40 мг/сут,
цилазаприл 2,5-5 мг/сут, эналаприл 10-24
мг/сут
5)
антагонисты
рецепторов ангиотензина II:
лозартан, вальсартан, ирбесартан
6)
альфа-адреноблокаторы:
празозин, кардура.
б)
препараты II
ряда – используются
в основном для купирования кризов
1)
калийсберегающие:
спиронолактон, триамтерен и петлевые:
фуросемид диуретики
2)
прямые
вазодилятаторы:
гидралазин, диазоксид.
3)
нейротропные
средства центрального действия:
клонидин, допегит, резерпин
4)
ганглиоблокаторы:
гексаметоний, бензогексоний, пентамин
5)
с
неизвестным механизмом действия:
сернокислая магнезия, дибазол
Принцип
подбора рациональной фармакотерапии
в зависимости от степени АГ и риска:
Ц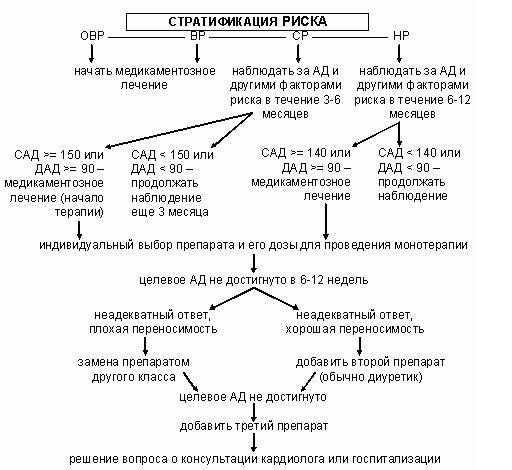 елевое
елевое
АД
(по Европейским рекомендациям 2007 г.):
общая
популяция больных: < 140/90
АГ
+ сахарный диабет без
протеинурии: < 130/85
АГ
+ сахарный диабет с протеинурией: <
125/75
АГ
+ ХПН: < 125/75
Важнее
нормализовать систолическое,
чем диастолическое артериальное
давления.
Длительность
периода достижения целевого АД – от
6-12
недель до 3-6 месяцев.
Рекомендованы
следующие комбинации
антигипертензивных препаратов (сплошная
черта):
1.
диуретик + ингибитор АПФ (или
блокатор рецепторов ангиотензина II) –
наиболее показанная комбинация
гипотензивных ЛС
2.
диуретик + β-блокатор
3.
антагонист кальция (дигидропиридин) +
β-блокатор
4. антагонист кальция + ингибитор АПФ
5. α1-адреноблокатор
+ β-блокатор.
М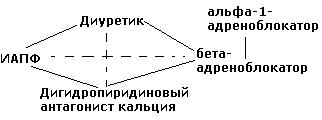 енее
енее
предпочтительные комбинации
(пунктир):
1.
антагонист кальция + диуретик
2. β-блокатор + ингибитор АПФ.
Не
рекомендуемые комбинации:
1.
β-блокатор + верапамил или дилтиазем
2. антагонист кальция + α1-адреноблокатор.
Соседние файлы в предмете Терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Артериальная гипертония — что это такое
Артериальная гипертония – это стойко высокое артериальное давление (АД), которое самостоятельно не возвращается в норму после подъема в результате физической работы или эмоциональной нагрузки. Снизить давление при гипертензии можно только с помощью специальных лекарственных средств.
По данным Всемирной организации здравоохранения нормальным показателем артериального давления является 140/90 мм рт. ст. (не выше). Если на протяжении двух и более терапевтических осмотров систолическое давление у пациента в состоянии покоя свыше 140-160 мм рт. ст., а диастолическое – более 90-95 мм рт. ст., можно говорить о гипертонии.
Распространенность заболевания среди женщин и мужчин приблизительно одинаковая. Чаще диагноз гипертензии ставится лицам в возрасте старше 40 лет, но болеть могут и подростки, молодые люди. Патология опасна тем, что может привести к развитию тяжелой формы атеросклероза и некоторых других состояний.
Классификация артериальной гипертонии
В медицинской практике гипертонию условно разделяют на:
- Эссенциальную (первичную). Самостоятельное хроническое заболевание. Составляет примерно 90% от всех случаев артериальной гипертонии. Высокое давление при данной форме патологии объясняется возникшим дисбалансом в регулирующей системе организма.
- Симптоматическую (вторичную). Составляет 5-10% от всех случаев. Является признаком другого заболевания, например, тиреотоксикоза, пиелонефрита, гидронефроза, гломерулонефрита, туберкулеза, стеноза почечной артерии, опухоли почек, синдрома Иценко-Кушинга, феохромоцитомы, первичного гиперальдостеронизма, атеросклероза аорты, коарктации и др.
По характеру течения выделяют:
- Доброкачественную артериальную гипертонию (прогрессирует медленно).
- Злокачественную артериальную гипертензию (быстро прогрессирует).
Степени артериальной гипертонии
В зависимости от уровня артериального давления выделяют:
- нормальное давление (120-129/84 мм рт. ст.);
- оптимальное давление (от 120/80 мм рт. ст.);
- пограничное нормальное давление (130-139/85-89 мм рт. ст.).
Если показатели давления выше, говорят об артериальной гипертонии:
- I степени (140-159/90-99 мм рт. ст.);
- II степени (160-179/100-109 мм рт. ст.);
- III степени (более чем 180/110 мм рт. ст.).
По уровню диастолического артериального давления гипертоническая болезнь может иметь:
- легкое течение (диастолическое давление менее 110 мм рт. ст.);
- умеренное течение (100-115 мм рт. ст.);
- тяжелое течение (выше 115 мм рт. ст.).
Стадии артериальной гипертензии
Доброкачественная гипертензия в зависимости от поражения других органов и развития сопутствующих патологий проходит три стадии:
- I стадия (умеренной и мягкой гипертонии). Артериальное давление является неустойчивым. В течение дня оно может изменяться в пределах 140/90 — 160-179/95-114 мм рт. ст. Гипертонические кризы возникают нечасто, но протекают очень тяжело. Симптомы поражения внутренних органов и центральной нервной системы отсутствуют.
- II стадия (тяжелая гипертензия). Артериальное давление не опускается ниже 180-209/115-124 мм рт. ст. Часто возникают кризы. При проведении лабораторных исследований, электрокардиографии, рентгенографии и электрокардиографии выявляется сужение артерий сетчатки, повышение уровня креатинина в крови, микроальбуминурия, гипертрофия левого сердечного желудочка.
- III стадия (очень тяжелая гипертензия). Артериальное давление выше 200-300/125-129 мм рт. ст. Кризы протекают тяжело и возникают часто. Из-за негативного влияния болезни на внутренние органы начинают проявляться признаки левожелудочковой недостаточности, гипертонической энцефалопатии, тромбоза мозговых сосудов, отека зрительного нерва, почечной недостаточности, расслаивающей аневризмы сосудов и др.
Степени риска
Кроме степени тяжести артериальную гипертонию классифицируют и по степеням риска, которому подвергаются так называемые органы-мишени. Определяя степень риска, кардиолог учитывает многие факторы:
- пол пациента;
- вес;
- уровень холестерина в крови;
- генетическую предрасположенность;
- вредные привычки;
- наличие эндокринных нарушений;
- состояние внутренних органов;
- образ жизни.
Существуют следующие степени риска заболевания:
- Гипертония 1 степени риска – вероятность развития сердечно-сосудистых заболеваний у больного в ближайшие десять лет составляет менее 15%.
- Гипертония 2 степени риска – вероятность осложнений в течение ближайших десяти лет равна 15-20%.
- Гипертония 3 степени риска – риск развития заболеваний сердечно-сосудистой системы в течение десяти лет – 20-30%.
- Гипертония 4 степени риска – вероятность осложнений превышает 30%.
Причины артериальной гипертонии
Причины, которые вызывают артериальную гипертензию, до сих пор до конца не выяснены. Физиологи, кардиологи и терапевты выдвигают самые разные теории. Предполагается, что сбои в регуляции тонуса сосудистых стенок могут возникнуть из-за:
- обменных нарушений (если нарушен кальциевый либо натриевый обмен);
- длительного пребывания в состоянии стресса;
- нарушений работы вегетативной нервной системы;
- эндокринных нарушений;
- почечного фактора (при ряде заболеваний почек в кровь начинают выбрасываться специфические белки, которые оказывают влияние на тонус сосудов и повышают артериальное давление);
- гормональных сбоев (климакс, беременность, постоянный прием оральных контрацептивов).
К факторам риска, способствующим развитию артериальной гипертензии, медики относят:
- пожилой возраст (в возрасте 20-30 лет гипертония диагностируется у 9,4% мужчин, 40 лет – у 35%, 60-65 лет – у 50%);
- ожирение;
- наследственность;
- курение, злоупотребление спиртными напитками;
- стрессовые переживания;
- повышенный уровень холестерина;
- недосыпание;
- переутомление;
- гиподинамию;
- неблагоприятную экологическую обстановку;
- несбалансированное питание (особенно негативно сказываются на состоянии гипертоников соленые и жирные блюда).
Механизм развития артериальной гипертонии
В основе патогенеза гипертонии лежит:
- увеличение сопротивления периферического сосудистого русла;
- увеличение объема минутного сердечного выброса.
В ответ на стресс нарушается регуляция тонуса периферических сосудов продолговатым мозгом и гипоталамусом. Артериолы на периферии сужаются. Формируется дисциркуляторный и дискинетический синдромы. Активируется выработка нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон задерживает натрий и воду в сосудистом русле, из-за чего объем циркулирующей в сосудах крови увеличивается еще больше, давление повышается.
Артериальная гипертензия делает кровь вязкой, поэтому снижается скорость обменных процессов, протекающих в тканях, замедляется кровоток. Постепенно стенки сосудов становятся более плотными и толстыми. Это фиксирует высокий уровень общего периферического сопротивления сосудов. Гипертония становится необратимой.
Позже по причине повышения плазматического пропитывания и проницаемости стенок сосудов развиваются элластофиброз и артериолосклероз, которые ведут к вторичным изменениям в тканях. Диагностируются гипертоническая энцефалопатия, склероз миокарда, первичный нефроангиосклероз.
Наиболее часто гипертония поражает сосуды головного мозга, почек и сердца.
Симптомы артериальной гипертонии
Особенности течения артериальной гипертонии зависят от уровня повышения давления и от пораженных органов-мишеней. Среди первых симптомов заболевания некротические нарушения:
- сильные головные боли (обычно в области затылка);
- головокружение;
- тяжесть в голове;
- чувство сдавливания в висках;
- бессонница;
- вялость, повышенная утомляемость;
- тошнота;
- усиленное сердцебиение;
- пульсация и шум в голове.
Чуть позже присоединяется одышка, возникающая при подъеме в гору, беге, выполнении физической работы. При этом артериальное давление не опускается ниже 140-160/90-95 мм рт. ст. Больной жалуется на:
- покраснение лица;
- сильную потливость;
- онемение пальцев ног и рук;
- ознобоподобный тремор;
- отеки (очень часто невозможно даже снять кольцо с пальца, веки опухают);
- мелькание мушек перед глазами;
- тупые боли в области сердца;
- снижение остроты зрения.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика гипертонии
Подозревая у пациента синдром артериальной гипертонии, врач, проводящий диагностику, ставит перед собой следующие цели:
- подтверждение стабильно высокого артериального давления;
- исключение развития вторичной артериальной гипертензии;
- выявление пораженных органов-мишеней;
- оценка стадии и степени заболевания;
- определение степени риска развития осложнений.
В ходе диагностики обязательно учитывается, склонен ли пациент к артериальной гипертонии, уточняются его жалобы (гипертонические кризы, сопутствующие заболевания).
Чтобы понять, о какой степени артериальной гипертензии идет речь, проводится динамическое измерение давления. При этом соблюдаются правила:
- Давление измеряют в спокойной обстановке (на адаптацию больному дается не менее пяти минут).
- За час до обследования пациент должен отказаться от курения, физических нагрузок, употребления пищи, кофе, чая, использования глазных и назальные капель.
- Во время измерения давления больной должен сидеть, стоять или лежать. При этом рука, на которую надевается манжета, должна обязательно находиться на одном уровне с сердцем. Место фиксации манжеты – на 2,5 см выше ямки локтевого сгиба.
- Давление определяется на обеих руках. После первого измерения, спустя 2 минуты, следует повторное. Если обнаруживается, что асимметрия давления превышает 5 мм рт. ст., все последующие измерения проводятся на той руке, где был зафиксирован более высокий показатель. В других случаях давление определяют на левой руке у правшей и на правой руке у левшей.
Из лабораторных исследований пациенту с гипертонией назначаются:
- общий анализ крови;
- общий анализ мочи;
- биохимия крови с целью определения уровня глюкозы, калия, холестерина, креатинина, триглицеридов;
- анализ мочи по Нечипоренко и Зимницкому;
- проба Реберга.
Во время электрокардиографии в двенадцати отведениях кардиолог видит гипертрофию левого желудочка. Для уточнения данных дополнительно проводится эхокардиография. При офтальмоскопии с исследованием глазного дна при гипертонии выявляется степень гипертонической ангиоретинопатии. В ходе УЗИ у гипертоников обнаруживается увеличение левых отделов сердца. Чтобы узнать степень поражения органов-мишеней, выполняются:
- урография;
- компьютерная томография надпочечников и почек;
- УЗИ брюшной полости;
- аортография.
Лечение артериальной гипертонии
Лечение артериальной гипертонии у мужчин и женщин направлено не только на нормализацию артериального давления, но и на минимизацию риска осложнений. Полностью вылечить гипертензию нельзя – это хроническое заболевание, однако остановить ее прогрессирование и уменьшить частоту кризов можно.
Успешность лечения зависит не только от используемых медикаментов, но и от поведения пациента. Достичь положительных результатов невозможно, если будут игнорироваться следующие рекомендации:
- В пищу нужно употреблять продукты с повышенным содержанием магния и калия. Поваренную соль следует ограничить (а еще лучше полностью отказаться от нее).
- От лишнего веса нужно избавиться.
- Курение и употребление спиртных напитков сократить или полностью прекратить.
- Физическую активность желательно повысить. При артериальной гипертонии можно заниматься плаванием, ЛФК, совершать длительные пешие прогулки.
- Лекарственные препараты, назначенные кардиологом, нужно принимать ровно столько, сколько было сказано врачом. Отказываться от лекарств при первых признаках улучшения нельзя.
Основу медикаментозного лечения гипертонии составляют:
- гипотензивные средства, которые эффективно угнетают вазомоторную активность и блокируют выработку норадреналина;
- дезагреганты;
- диуретики;
- β-адреноблокаторы;
- седативные лекарства;
- гипогликемические и гиполипидемические таблетки.
Медикаменты для каждого пациента подбираются индивидуально с учетом уровня давления, факторов риска, наличия сопутствующих заболеваний, степени поражения органов-мишеней.
О том, что терапия была подобрана грамотно, говорят следующие достижения:
- артериальное давление снижено до того уровня, который хорошо переносится пациентом;
- прогрессирование изменений в органах-мишенях остановилось;
- осложнения со стороны сердечно-сосудистой системы не диагностированы.
Бальным с диагнозом артериальной гипертонии рекомендуется ежегодно проходить санаторно-курортное лечение, включающее процедуры:
- гирудотерапия;
- пенно-солодковые, минеральные, йодобромные ванны;
- апитерапия;
- углекислые сухие ванны;
- фитотерапия;
- ароматерапия;
- инфракрасная сауна;
- ЛФК;
- спелеотерапия.
Диета при артериальной гипертонии
Правильное питание повышает шансы на улучшение самочувствия на 50%. Больному с артериальной гипертензией важно отказаться от всех продуктов питания, которые могут привести к повышению давления. Имеются в виду:
- все острое, соленое, копченое;
- жирные блюда;
- продукты, содержащие в большом количестве кофеин;
- сладости, сдоба, пирожные (особенно вреден масляной крем);
- субпродукты (мозги, печень, почки);
- алкоголь.
Также при гипертонии следует ограничить количество выпиваемой в день жидкости – норма около 1 литра в сутки.
В умеренных количествах можно есть фасоль, картофель, горох, бобы. Основу рациона должны составлять:
- молочнокислые продукты;
- нежирные сора сыра, молоко;
- овсяная, пшенная и гречневая каши;
- молочные, крупяные, фруктовые и вегетарианские супы;
- овощи, фрукты (разрешены огурцы, капуста, тыква, кабачки, помидоры);
- продукты, содержащие калий, магний и липотропные вещества (яблоки, абрикосы, курага и др.).
Чем опасна артериальная гипертония
Злокачественная артериальная гипертония приводит к развитию хронического поражения сосудов внутренних органов-мишеней (глаза, сердце, почки и головной мозг). Нестабильное кровообращение в них способно вызвать:
- ишемический/геморрагический инсульт;
- стенокардию;
- инфаркт миокарда;
- сердечную астму;
- отек легких;
- уремию;
- отслоение сетчатки;
- расслаивающий аневризм аорты.
Острые неотложные состояния, возникающие на фоне высокого артериального давления, нередко приводят к гибели пациента.
Опасны и гипертонические кризы, среди основных причин которых – сильные эмоциональные переживания, стресс, физическое переутомление, перемена погодных условий. Внезапный подъем давления, продолжающийся от нескольких часов до нескольких дней, приводит к тому, что пациент не может работать, заниматься привычными делами.
Профилактика гипертонической болезни
Профилактика артериальной гипертонии предусматривает исключение имеющихся факторов риска. Самые опасные из них:
- вредные привычки;
- лишний вес;
- длительное пребывание в состоянии стресса;
- физическое переутомление;
- неправильное питание;
- гиподинамия (малоподвижный образ жизни).
Очень полезны людям, имеющим генетическую предрасположенной к гипертензии, умеренные физические нагрузки, психологическая разгрузка, соблюдение гипохолестериновой и низкосолевой диет. При выявлении симптомов гипертонии, необходимо незамедлительно обратиться за медицинской помощью, стать на учет у терапевта. Каждый день следует контролировать уровень артериального давления. При повышении показателей – использовать гипотензивные лекарственные препараты, назначенные лечащим врачом.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
2539 врачей лечящих артериальную гипертонию
9.2
129 отзывов
Кардиолог
Федорова Людмила Григорьевна
Стаж 37 лет
9.5
32 отзывов
Кардиолог
Думикян Анаит Шаликоевна
Стаж 33 года
к.м.н.
9.5
40 отзывов
Кардиолог
Фитилева Елена Борисовна
Стаж 48 лет
Врач высшей категории
Профессор
д.м.н.
9.2
21 отзыва
Кардиолог
Эмирова Мариян Мовлатовна
Стаж 37 лет
9.3
43 отзывов
Кардиолог
Заботнов Владимир Иванович
Стаж 35 лет
Врач высшей категории
к.м.н.
9.5
27 отзывов
Кардиолог
Павлова Татьяна Кирилловна
Стаж 31 год
Врач высшей категории
к.м.н.
9.5
24 отзывов
Кардиолог
Глушкова Ирина Владимировна
Стаж 24 года
Врач высшей категории
Доцент
к.м.н.
8.9
35 отзывов
Кардиолог
Квеквескири Ираклий Роинович
Стаж 9 лет
Врач высшей категории
к.м.н.
9.2
21 отзыва
Кардиолог
Ночевкин Евгений Вадимович
Стаж 17 лет
Врач высшей категории
8.6
40 отзывов
Кардиолог
Осипов Евгений Викторович
Стаж 12 лет
Врач первой категории
12345…
254
Источник

