Введения больного с артериальной гипертонии
ОСОБЕННОСТИ ВЕДЕНИЯ «ХРУПКИХ» ПАЦИЕНТОВ С АРТЕРИАЛЬНОЙ ГИПЕРТОНИЕЙ
Перечислены особенности течения артериальной гипертонии у пациентов в пожилом и старческом возрасте. Это в первую очередь характерные для них коморбидность и полипрагмазия, а также наличие таких синдромов, как ортостатическая гипотония, падения, когнитивные нарушения, синдром старческой астении. Предложены рекомендации лечения АГ у данной категории пациентов. Сердечно-сосудистые заболевания (ССЗ), в первую очередь инсульт и ишемическая болезнь сердца являются причиной около 4 млн случаев смерти в год в Европе, из которых более 80% это пожилые люди старше 65 лет. Известно, что риск смерти от инсульта и ишемической болезни сердца удваивается при возрастании на каждые 20 мм рт. ст. систолического артериального давления (САД) или на 10 мм рт. ст. диастолического артериального давления (ДАД). Артериальная гипертония (АГ) является основной причиной сердечно-сосудистой заболеваемости и смертности у взрослых в возрасте старше 65 лет. Особенности АГ в пожилом возрасте связаны прежде всего с повышением ригидности аорты, снижением функции барорефлексов, дисфункцией автономной нервной системы. Снижение растяжимости и податливости крупных артерий и аорты объясняет естественную динамику систолического и диастолического АД с возрастом: растет центральное и периферическое САД, ДАД снижается, повышается центральное и периферическое пульсовое давление (ПД), уменьшаются различия между центральным и периферическим САД и ПД (т.е. снижается амплификация САД и ПД). Следствием этих изменений становится высокая частота изолированной систолической АГ (ИСАГ) у пожилых пациентов, при этом может даже наблюдаться трансформация ранее существовавшей систолодиастолической АГ в ИСАГ. Эти же изменения определяют главенствующую роль САД у пожилых пациентов в качестве критерия для начала антигипертензивной терапии (АГТ) и ее цели. Течение АГ у пациентов пожилого возраста имеет свои особенности. В первую очередь это связано с характерной для них коморбидпостью и полипрагмазией, а также с наличием таких гериатрических синдромов, как ортостатическая гипотония, падения, когнитивные нарушения, синдром старческой астении. Как правило имеет место сочетание этих факторов. Коморбидность — это наличие двух хронических заболеваний или более. Ее риск увеличивается с возрастом, распространенность достигает 65% у пациентов в возрасте 65-84 лет и увеличивается до 82% у пациентов старше 84 лет. Артериальная гипертония очень часто встречается в мультиморбидной патологии. По меньшей мере у 66% пациентов с АГ имеется еще одно хроническое заболевание. Полипрагмазия — одновременное назначение пациенту 5 лекарственных препаратов и более. У пациентов 60-69 лет она составляет 7,4-28,6%, в возрасте 80 лет и старше — 18,6-51,8% независимо от пола. Полипрагмазия ассоциирована с падениями, электролитными нарушениями, сердечной недостаточностью, повышенным артериальным давлением, госпитализацией и преждевременной смертностью. Важно в каждом случае оценивать риск и пользу проводимой терапии. Полипрагмазия — это не повод избегать назначения антигипертензивных препаратов, это показатель, требующий регулярного пересмотра назначенных лекарственных препаратов и мониторинга эффективности и безопасности лечения. Ортостатическая гипотония (ОГ) — снижение АД на 20/10 мм рт. ст. и более при переходе в вертикальное положение у нормотензивных пациентов или 30/10 мм рт. ст. у пациентов с АГ в положении лежа. По данным исследования TILDA, частота ОГ в общей популяции составляет 6,9%, среди лиц старше 80 лет — в 3 раза чаще (18,5%). Для оценки ортостатической реакции у пожилых пациентов рекомендуется измерять АД и ЧСС после не менее 7 мин в положении лежа и через 1, 2 и 3 мин после перехода в вертикальное положение. Пожилой возраст считается фактором повышенной частоты ОГ. Ортостатическая гипотония может быть бессимптомной либо проявляться симптомами, среди которых наиболее характерны: головокружение, «легкость в голове», пресинкопе, синкопе. Нередко пациенты испытывают общую слабость, тошноту, когнитивный дефицит, ватность ног, головную боль, нечеткость зрения, боль в области шеи, ортостатическую одышку и боль в груди. Данная клиническая картина не специфична, особенно у пациентов старшей возрастной группы. Разделение дозы и прием в вечернее время одного гипотензивного препарата может снизить вероятность ОГ. Предпочтение отдается ингибиторам ангиотензинпревращающего фермента (ИАПФ) и антагонистам кальциевых каналов (АК). Другие классы препаратов, например трициклические антидепрессанты, могут также вызвать ОГ, поэтому прекращение или уменьшение АГТ следует рассматривать, учитывая весь комплекс принимаемых лекарств. Падения-основная причина нанесения вреда пожилым людям и происходят при сочетании нескольких факторов, в том числе нарушение равновесия, ОГ и полипрагмазия. У пациентов с неконтролируемой АГ и ОГ падения ассоциированы с нарушением равновесия при вставании в первые несколько секунд из-за невозможности поддержать адекватную перфузию головного мозга, повышается риск травм и смерти. Около 90% переломов у пожилых ассоциировано с падениями. Непреднамеренные травмы являются пятой по значимости причиной смерти в пожилом возрасте. Начало АГТ является фактором риска падений у пожилых людей. В первые 14 дней риск падений повышен при приеме всех лекарственных препаратов. В течение первых 45 дней АГТ повышен для диуретиков, иАПФ, АК и бетакаторов (ББ), но не блокаторов рецепторов ангиотензина II (БРА). Доказательства прямой связи между применением АГТ и падениями у пожилых людей противоречивы. По данным Национальной выборки пожилых граждан США (средний возраст 80 лет), применение АГТ не связано с риском первого падения. Однако для более старых пациентов, в анамнезе которых были падения, использование АГТ более чем удваивает риск серьезного падения, травмы. Риск падений и серьезных травм, например, перелом шейки бедра, частично зависит от длительности приема препарата. Пожилые пациенты, которые начали принимать (последние 8 недель) АГТ или увеличили дозы препаратов, — это группа высокого риска относительно падений и перелома шейки бедра из-за гипотонии. Напротив, в долгосрочной перспективе есть основания предполагать, что некоторые классы антигипертензивных препаратов (АК, тиазидные диуретики и ББ) не повышают риск перелома шейки бедра, что было также показано в исследовании HYVET. Когнитивные нарушения — это ухудшение таких функций, как внимание, память, праксис, гпозис, речь или исполнительные функций. По статистике у 3 до 20% лиц старше 65 лет имеются тяжелые когнитивные расстройства в виде демепции. С увеличением возраста на каждые 5 лет распространенность деменции удваивается, составляя в возрасте 90 лет и старше более 40%. Распространенность умеренных когнитивных расстройств в мире среди лиц старше 65 лет — от 3 до 44%. Снижение АД может повлиять на риск развития деменции у пациентов без цереброваскулярных заболеваний. Высокое АД связано с улучшением когнитивной функции у долгожителей и у лиц с нарушением функционального состояния. Повышенное САД связано с более низкой смертностью среди лиц в возрасте старше 75 лет, у которых по результатам теста Mini Mental State Examination было менее 25 баллов или менее 6 баллов по шкале оценки активности в повседневной жизни. Более выраженное снижение когнитивных функций у пожилых пациентов, получавших АГТ, наблюдалось у лиц с умеренными когнитивными нарушениями или деменцией, у которых САД было менее 128 мм рт. ст. Такого эффекта не наблюдалось у пациентов с низким САД, не получавших АГТ. Антагонисты кальция и ИАПФ дают «некоторую защиту» в отношении снижения когнитивных функции у пожилых пациентов. Эти группы препаратов могут быть предложены в качестве первой линии АГТ для пациентов с демепцией. Syst-Eur плацебо-контролируемое исследование показало, что пролонгированные АК могут снизить риск деменции на 55% у пожилых пациентов с АГ. Между тем исследование HYVET, в котором основными лекарственными препаратами были мочегонные (ТД индапамид), продемонстрировало значительное снижение риска заболеваемости деменцией. У пожилых пациентов с деменцией более высокий риск в отношении: ОГ, полипрагмазии, в том числе неблагоприятных реакций на лекарственные препараты. Синдром старческой астении (ССА) (англ. frailty — хрупкость) — ассоциированный с возрастом синдром, основные проявления которого общая слабость, медлительность и/или непреднамеренная потеря массы тела. Распространенность ССА увеличивается с возрастом, достигая среди лиц 85 лет и старше 26,1%. Согласно данным обзора 2015 г., распространенность «хрупкости» с использованием фенотипических критериев варьирует от 4,9 до 27,3%, а прехрупкости — от 34,6 до 50,9%. Примерно 25-50% людей в возрасте 85 лет и старше относится к данной категории. Наличие АГ способствует более быстрому прогрессированию старческой астении. Результаты ряда исследований указывают на потенциальное отрицательное влияние ССА на исход у пациентов с АГ, особенно при АГТ. Исследование PARTAGE (Predictive Value of Blood Pressure and Arterial Stiffness in Institutionalized Very Aged Population) показало, что закономерности, выявляемые у пациентов среднего возраста, не обязательно присутствуют у пациентов 80 лет и старше, проживающих в домах престарелых, т.е. у очевидно «хрупких» пациентов. Значения АД при стандартной процедуре клинического измерения врачом были сопоставимы с таковыми при повторных утренних и вечерних самостоятельных измерениях в течение 3 дней. В данном исследовании летальность у больных с САД менее 130 мм рт. ст., получавших 2 антигипертензивных препарата и более, была выше по сравнению с теми, кто получал 1 препарат или не лечился. В когортном исследовании Umeo при обследовании людей в возрасте старше 85 лет с САД менее 120 мм рт. ст. оказалось, что смертность существенно выше, чем в любой другой категории относительно АД. Высокое АД не может быть фактором риска летальности у пациентов старше 85 лет. Парадоксальная связь между более низким САД и повышенной летальностью иногда объяснялась с точки зрения «хрупкости» пациентов, что может не иметь взаимосвязи между низким уровнем САД и летальности у пожилых. Имеются данные о том, что уровень САД снижается, как возрастает статус «хрупкости» среди пожилых пациентов. Результаты показывают, что значительное снижение АД может быть признаком последних этапов жизни, по крайней мере в последние два года. Более низкие цифры САД часто являются маркером близости смерти. Ускоренное функциональное снижение до смерти было отмечено в работах Diehr и др. в Cardiovascular Health Study. Это иногда называют «терминальное снижение» или «конечная точка». «Терминальное снижение» было связано с когнитивной функцией и субъективной оценкой здоровья, но не с АД. В исследовании R.H. Michael Rockwood и других обнаружено, что у «хрупких» пациентов САД было повышенным. Это повышение САД у данной категории пациентов может быть из-за «survivor» эффекта — именно они имеют больше шансов к долгожительству. Интенсивное снижении АД в старшей возрастной группе — у людей 80 лет и старше вызывает все больше опасений относительно их прогноза. Ведение пациентов с АГ и ССА представляет определенные трудности у практикующих врачей. Диагностика гериатрических синдромов проводится в рамках комплексной гериатрической оценки (КГО). Комплексная гериатрическая оценка — многомерный междисциплинарный диагностический процесс, включает оценку медицинских, психологических, социальных проблем и функциональных способностей с целью разработки комплексного плана лечения, долговременного наблюдения и поддержки пожилого человека. Компонентами гериатрического обследования становятся как традиционные разделы врачебного консультирования, так и специфические, характерные только для гериатрической практики домены: функциональный, когнитивный и социальный статусы. Общими целями вмешательств в гериатрической практике являются: улучшение физических и психологических функций, уменьшение госпитализаций и я грогепных неблагоприятных событий, развитие адаптивных стратегий при инвалидности и зависимости, улучшение качества жизни, уменьшение ранней смертности пожилых людей. Целевые уровни АД у пациентов пожилого и старческого возраста. Чрезмерное снижение АД в старших возрастных группах приводит к возрастанию сердечнососудистых осложнений (ССО). В то же время снижение АД необходимо, так как уменьшает риск инсульта и инфаркта. При взаимосвязи между уровнем АД и ССО у пациентов старше 80 лет была выявлена J-образная кривая. При САД 131-141 мм рт. ст. уменьшается летальность от инфаркта миокарда, мозгового инсульта и от всех причин. При САД 130 мм рт. ст. и менее не наблюдалось снижения риска ССО. Учитывая патофизиологические особенности АГ в пожилом и старческом возрасте, следует иметь в виду, что прогностическим значением является САД. Именно этот показатель учитывается при назначении АГТ и в качестве цели лечения. В 2013 г. рекомендации Европейского общества по АГ (ЕОАГ) и Европейского общества кардиологов (ЕОК) по ведению пациентов с АГ не только выделили группу пациентов 80 лет и старше, установив для них особые уровни АД для начала АГТ и целевого АД, но и ввели разделение пациентов пожилого возраста на «крепких» и «хрупких». У пациентов с АГ в возрасте менее 80 лет, находящихся в удовлетворительном состоянии, АГТ считается целесообразной при САД > 140 мм рт. ст., а целевые уровни САД могут быть установлены 160 мм рт. ст. рекомендуется снижать САД до уровня 140-150 мм рт. ст. при их удовлетворительном состоянии физического и психического здоровья. Российские эксперты отдельно не выделяют группу пациентов 80 лет и старше и устанавливают целевое САД у больных пожилого возраста менее 140 мм рт. ст., при этом не рекомендуется резко снижать АД. У больных, перенесших инсульт с выраженными остаточными явлениями, допускается снижение САД до 140-150 мм рт. ст. В качестве нижней границы безопасного снижения АД рекомендован уровень 110-115/70-75 мм рт. ст. Лечение АГ у пожилых пациентов. Пожилым пациентам 60 лет и старше современные руководства рекомендуют те же группы антигипертензивных препаратов, что и пациентам более молодого возраста. При этом если относительно назначения тиазидных/тиазидоподобных диуретиков (ТД), блокаторов рецепторов ангиотензина II (БРА), ингибиторов АПФ (ИАПФ) и антагонистов кальция (АК) все руководства едины, то возможность назначения бета-адреноблокаторов (ББ) в качестве стартовой терапии сохранена только в рекомендациях ЕОАГ/ЕОК 2013 года. Тиазидоподобные диуретики и АК рекомендуются как препараты выбора при ИСАГ. Ни один из рекомендательных документов не указывает на особый выбор препаратов для лечения АГ в возрасте 80 лет и старше. В исследовании HYVET в качестве стартовой терапии использовался ТД индапамид-ретард в сочетании с иАПФ периндоприлом у 74% пациентов. Анализ японского исследования у пациентов с АГ в возрасте от 75 до 84 лет показал, что комбинированная терапия БРА/АК была более эффективна в отношении снижения риска инсульта по сравнению с пациентами, получавшими БРА/ТД. Учитывая тот факт, что польза лечения во многом зависит от снижения АД per se (само по себе), большинство основных классов антигипертензивных препаратов, применяемых у более молодых, пригодны и для использования у пациентов старческого возраста. За исключением тех случаев, когда в определенных клинических состояниях (стенокардия, предшествующий инфаркт миокарда, сердечная недостаточность) польза применения ББ остается спорной. Следует подчеркнуть, что пациенты пожилого возраста относятся к группе высокого риска нарушения функции почек при терапии блокаторами ренин-ангиотензин-альдостероновой системы, лечение этими препаратами должно проводиться под тщательным контролем функции почек. В проекте The Criteria to Assess Appropriate Medication Use Among Elderly Complex Patients (CRIME) подчеркнуты отсутствие рекомендаций по лечению пожилых пациентов с мультиморбидной патологией и тесная связь с полипрагмазией. Эксперты из проекта CRIME предложили рекомендации по ведению артериальной гипертензии у пожилых людей с сопутствующими заболеваниями: у пациентов с деменцией, когнитивными нарушениями или снижением функционального статуса жесткий контроль артериального давления (
Лузина А.В.
Ткачева О.Н.
Рунихина Н.К.
Котовская Ю.В.
Клиническая геронтология
2018
8с.
2018.-N 3.-С.65-72. Библ. 63 назв.
208
Посетитель (IP-адрес: 85.209.90.161)
Источник
Этапы лечения артериальной гипертонии. Диагностика артериальной гипертензии
Для обеспечения эффективности лечения артериальной гипертонии необходимо упорядочить (алгоритмизировать) ведение больных с самого начала. Его следует разделить на этапы.
I этап — диагностический. При обнаружении у пациента повышенного артериального давления, если оно невысокое, то есть не требует немедленной терапии, надо вначале установить особенности поведения АД путем повторных измерений. Для этого следует на протяжении 7—14 дней добиться повторного ежедневного (лучше 3-кратного) измерения АД, обязательно в утренние часы. Наилучшим вариантом является мониторирование АД на протяжении 24—48 часов. Таким образом, фиксируются наличие, особенности и степень повышения АД.
При уровне АД не выше 165/100 возможно продлить наблюдение за больным до двух недель.
Диагностический период сопровождается обучением больного: объясняется необходимость лечения, соблюдения режима, диеты с ограничением поваренной соли и выполнения режимных рекомендацийл). В этот период определяется стадия болезни, уточняются особенности режима больного его образ жизни, наличие сопутствующих заболевании. Для определения стадии (формы) АГ необходимо исследование состояния сердца, глазного дна, функции почек, уточнение наличия признаков атеросклероза. Больному назначаются нужные режим и диета.,
При наличии высокого уровня АД, кризов необходимо провести дифференциальную диагностику с вторичными АГ (почечными, эндокринными и др.). Через 1—3 недели нербхог димо перейти ко второму этапу — пробной программе лече ния.
Если АГ поддается немедикаментозному воздействию, больной подчиняется назначенному режиму, АГ характеризуется как пограничная или мягкая. При этом возможно продолжение немедикаментозной терапии с точным определением дальнейшего режима жизни, питания с отказом от вредных привычек, проведением физических тренировок.
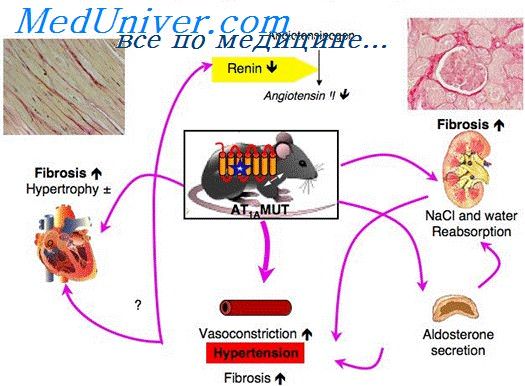
При сохранении повышенного АД необходимо включить медикаментозное лечение. Не леченный ранее больной с мягкой формой АГ должен получить монотерапию соответственно особенностям характеристики АГ, гемодинамическому типу кровообращения.
При назначении конкретных медикаментов необходимо разъяснить особенности действия лекарств, время их приема, возможные осложнения (осторожно!). Оптимальны одно-двухкратные приемы гипотензивных средств. Больной должен документально фиксировать изменения в самочувствии, уровень АД, наличие побочных действий лекарств.
При более высоком уровне АД (умеренная АГ) длительна сохранять монотерапию нецелесообразно. Необходим повторный осмотр больного через 7—10 дней с решением, вопроса об адекватной медикаментозной терапии.
II этап ведения больного АГ может продолжаться до 2—6 недель, пока не выявится достаточно полный и стойкий эффект от терапии в виде клинического улучшения и стойкого плавного снижения АД. При отсутствии этого необходима госпитализация больного для углубления диагностики и решения вопроса о выборе наиболее эффективной терапии.
III этап ведения больного АГ предусматривает его длительное наблюдение и периодическую коррекцию лечения. При этом, хотя врачебные обследования могут быть более редкими, контроль АД самим больным должен быть постоянным. Медицинский осмотр необходимо повторять не менее чем 1 раз в 3 месяца с повторным исследованием состояния сердца, глазного дна, при необходимости — функции почек.
Наиболее важным для успеха терапии АГ является непрерывность лечения, в том числе и медикаментозного, даже при нормальном АД. При этом возможно уменьшение дозировок, расширение режима^ Следует помнить, что курсовое медикаментозное лечение обречено на неудачу. Значительное уменьшение объема лечения возможно летом, особенно в условиях санатория, отдыха.
Объективно результаты терапии и стабильности снижения АД можно установить не ранее чем через 6—12 месяцев от начала терапии, особенно если удается констатировать обратное развитие гипертрофии миокарда, стойкую нормализацию АД. Но и тогда режимные мероприятия и контроль необходимо сохранить.
— Также рекомендуем «Ишемическое повреждение миокарда. Ишемическая миокардиопатия»
Оглавление темы «Ишемическая патология миокарда»:
1. Лечение объемзависимой артериальной гипертонии. Стойкая артериальная гипертония
2. Программа ведения больного с артериальной гипертонией. Тактика врача при артериальной гипертензии
3. Этапы лечения артериальной гипертонии. Диагностика артериальной гипертензии
4. Ишемическое повреждение миокарда. Ишемическая миокардиопатия
5. Ишемическая дисфункция левого желудочка. Метаболические нарушения ишемии миокарда
6. Диагностика дисфункции левого желудочка. Выявление ишемии на фоне дисфункции миокарда
7. Оценка дисфункции левого желудочка. Исследование функции миокарда
8. ЭКГ при дисфункции левого желудочка. Холтеровское мониторирование сердца при дисфункции миокарда
9. Изменения левого желудочка при нагрузке. Формы ишемического повреждения миокарда
10. Длительная необратимая ишемия миокарда. Симптомы потрясенного миокарда
Источник

