Прессорная и депрессорная системы регуляции артериального давления
Общий рейтинг статьи/Оценить статью
[Всего голосов: 5 Общая оценка статьи: 5]
Задумывались ли вы когда-нибудь о том, как происходит регуляция артериального давления? Скорей всего, этот вопрос не очень беспокоит людей, которые не имеют проблем с сердечно-сосудистой системой. А вот любознательные гипертоники наверняка пытались уже понять, почему в их организме, где все должно работать слаженно и гармонично, вдруг “что-то пошло не так”. У всех людей в результате физической нагрузки, эмоциональных переживаний, или приема кофе повышается артериальное давление. Однако, довольно быстро оно приходит в норму. Значит есть такие механизмы компенсации, которые возвращают давление к целевому уровню. Регуляция давления достаточно сложная, в ней участвуют разные механизмы. Как правило, эта тема описана в специализированной медицинской литературе, понять которую обычному человеку очень сложно. В этой статье максимально просто и доступно описаны все механизмы формирования и регуляции артериального давления, изученные на сегодняшний день.
Сердце и сосуды как гидродинамическая система
Давайте представим нашу сердечно-сосудистую систему в виде аллегории. Допустим, сердце – это насос, кровеносные сосуды – водопроводные трубы, а кровь – вода. Система эта замкнутая, и вода циркулирует в ней постоянно. Насос выталкивает воду в трубы, и она, перемещаясь, создает определенное давление на стенки этих труб.
Есть такая модификация сердечно-сосудистой системы, которая очень напоминает описанную выше модель. Она предложена американскими учеными – физиологами:
Конечно, не все ученые не согласятся с такой упрощенной моделью сердечно-сосудистой системы, потому что не всегда ее работа подчиняется законам гемодинамики. Например, в физике, если уменьшить просвет трубы, жидкость начинает течь быстрее. В организме же, наоборот, ток крови по капиллярам замедляется. Это связано с физиологической задачей крови. Для того, чтобы раздать тканям кислород и питательные вещества, и забрать углекислый газ и продукты обмена, ей необходимо задержаться.
И это не единственный пример, где та или иная задача сердечно-сосудистой системы определяет ее работу и идет по законам физиологии, а не физики. Но не будем вдаваться в эти тонкости, ведь нам всего лишь нужно разобраться с основными принципами формирования и регуляции кровяного давления.
Итак, рассуждаем логически. Что будет оказывать влияние на давление воды на стенки водопроводных труб?
Естественно, насос. Чем быстрее и сильнее он будет накачивать воду, тем выше будет и ее давление.
Далеко не последнюю роль играет состояние труб. Они оказывают сопротивление воде. И конечно же, гладкая, упругая стенка дает меньшее сопротивление, чем ржавая труба с узким просветом.
Без сомнения, текучесть жидкости тоже оказывает влияние на давление. Очевидно, что вода быстрее будет проходить по трубе, чем кисель.
И напоследок, нужно отметить объем воды, который циркулирует в трубах. Чем больше объем циркулирующей жидкости, тем выше давление воды.
Перейдем от аллегории к реальным вещам, то есть к сердечно-сосудистой системе. Артериальное давление формируется и поддерживается благодаря взаимодействию двух групп факторов – гемодинамических и нейрогуморальных. Что это за факторы и как они связаны друг с другом, сейчас объясним.
Гемодинамические факторы формирования артериального давления
Гемодинамические факторы определяют величину артериального давления. Они полностью совпадают с теми, что мы только что разобрали для “водопроводной” модели сердечно-сосудистой системы. Давайте переведем все вышесказанное на медицинский язык.
Итак, на величину артериального давления влияют:
- Работа сердца – частота сердечных сокращений и объем крови, которое сердце выталкивает в сосуды.
- Состояние кровеносных сосудов. Для формирования артериального давления важны мелкие кровеносные сосуды – капилляры и артериолы. Их иначе называют периферическими кровеносными сосудами. Если просвет этих сосудов уменьшен или закупорен бляшками, тромбами – это вызывает рост артериального давления.
- Кровь, ее объем и вязкость.
Нейрогуморальная регуляция артериального давления
Итак, мы определились, что сердце и сосуды являются главными органами, которые определяют уровень артериального давления. При увеличении частоты сердечных сокращений, и силы выталкивания крови, а также при сужении кровеносных сосудов давление повышается, а противоположный эффект – наоборот, его снижает. Но как же сердце и сосуды понимают, в какой момент они должны отреагировать, чтобы изменить уровень артериального давления?
Существует сложная система регуляции артериального давления, которая состоит из разных компонентов. Эта регуляция названа сложным словом “нейрогуморальная” для того, чтобы отметить всех участников процесса – нервную систему, гормоны, ферменты и другие биологически активные вещества.
Рецепторы кровеносных сосудов и предсердий
Есть структуры, которые моментально, в течении считанных секунд реагируют на изменение артериального давления – специальные рецепторы, расположенные в стенке аорты, сонной артерии и предсердий. Одни рецепторы реагируют на изменение давления (барорецепторы), другие – на содержание кислорода, водорода и углекислого газа (хеморецепторы). Если снижается давление, то они тут же передают соответствующие импульсы в головной мозг. Он, в свою очередь, отправляет сигналы сердцу и сосудам. В результате сердце начинает биться чаще, кровеносные сосуды сужаются и артериальное давление повышается.
Подобный эффект происходит при снижении уровня кислорода и повышении углекислого газа и водорода в крови – запускаются механизмы увеличения артериального давления и повышения легочной вентиляции для насыщения крови кислородом.
Реакция нервной системы на резкое падение артериального давления
При быстром и существенном падении артериального давления первой реагирует нервная система. Она очень чувствительна к недостатку кислорода, и поэтому незамедлительно передает сигналы в головной мозг. В результате – периферические кровеносные сосуды сужаются, и давление повышается. Такая ситуация может быть при массивных кровопотерях.
Рецепторы предсердий, запускающие работу почек
Еще одним механизмом снижения артериального давления является выведение “лишней жидкости” из организма. Вполне логично, что чем меньше крови будет циркулировать в системе, тем меньшее давление она будет оказывать на стенки сосудов. При повышенном давлении кровь растягивает стенки предсердий, которые сигнализируют об этом головному мозгу. Мозг тут же приказывает почкам работать интенсивнее и выводить жидкость из организма. Довольно часто “скачки” давления сопровождаются увеличением мочеиспускания.
Прессорные механизмы регуляции артериального давления. Ренин-ангиотензин-альдостероновая система (РААС)
Этим непростым названием именуют систему, которая состоит из разных гормонов и ферментов, принимающих участие в регуляции артериального давления. Ренин-ангиотензин — альдостероновая система была открыта в 50х годах 20 века, и это было настоящим прорывом в медицине. Поскольку часть ее ключевых компонентов синтезируется в почках, стала понятна роль этого органа в регуляции артериального давления. Действительно, если посмотреть на причины гипертонической болезни, то заболевания почек занимают там далеко не последнее место. Но это еще не все. В 80х годах 20 века было сделано сенсационное открытие о наличии компонентов РААС в других органах и тканях – сердце, мозге, сосудистой стенке, жировой ткани, поджелудочной железе. Было установлено и научно доказано, что нарушения работы РААС приводит не только к повышению артериального давления, но и к ожирению, сахарному диабету и сердечно-сосудистым заболеваниям. Кроме того, многие лекарства, снижающие артериальное давление действуют на разные звенья этой системы. И для понимания механизма их работы мы должны разобрать ренин – ангиотензин — альдостероновую систему подробно.
В кровеносных сосудах почек расположены специальные клетки, которые называются довольно необычно — юкстагломерулярными клетками. Их функция похожа на функцию барорецепторов сердца и кровеносных сосудов – они выявляют уровень артериального давления. Как только оно падает, они начинают выделять гормон ренин, который запускает целый каскад биохимических реакций для повышения АД
Но не только низкое давление заставляет юкстагломерулярные клетки работать. Стресс активирует работу нервной системы, происходит выброс адреналина, и головной мозг посылает почкам сигнал вырабатывать больше ренина. Таким образом, наши эмоциональные переживания влияют на уровень артериального давления.
Стимулятором синтеза ренина является натрий. Почки способны улавливать концентрацию соли в моче, и если ее недостаточно, или наоборот очень много, то это повод для выработки большего количества ренина.
Таким образом, на выработку ренина почками влияют:
- Уровень артериального давления;
- Повышение уровня адреналина;
- Уровень натрия в моче.
Печень также принимает участие в регуляции артериального давления. Она вырабатывает гормон, который называется ангиотензиноген. Важно отметить, что этот гормон находится в крови в бесполезном, неактивном виде, до тех пор, пока не встретится с ренином. Гормон почек отщепляет от ангиотензиногена участок и превращает его в активный ангиотензин I.
Дальше с помощью специального фермента, который вырабатывается клетками кровеносных сосудов, ангиотензин I превращается в ангиотензин II. Ранее считалось, что процесс этот может происходить только в легких, но благодаря новейшим исследованиям стало очевидно, что превращение ангиотензина I в ангиотензин II может происходить в кровеносных сосудах других органов и систем.
Ангиотензин II – очень активный гормон. Перечислим его эффекты:
- Спазм кровеносных сосудов.
- Активация симпатической нервной системы.
- Угнетение выделительной функции почек, задержка натрия и воды в организме. В результате увеличивается объем циркулирующей крови, что дает дополнительную нагрузку на сердце.
- Стимуляция выработки антидиуретического гормона (АДГ) гипофизом. Этот гормон сужает кровеносные сосуды и действует на почки, увеличивая тем самым объем циркулирующей крови. Также антидиуретический гормон активирует центр жажды.
- Стимуляция выработки альдостерона надпочечниками. Альдостерон также влияет на почки и задерживает жидкость в организме.
Все эффекты ренин – ангиотензин – альдостероновой системы направлены на повышение артериального давления. Главную роль в этом механизме играют почки. Они, по сути, запускают процесс, который в конечном итоге сказывается на их работе.
Депрессорные механизмы регуляции артериального давления. Калликреин — кининовая система
В природе все должно быть уравновешено. И если ренин – ангиотензин — альдостероновая система повышает артериальное давление, значит должен быть механизм, снижающий его. Таким механизмом регуляции АД является калликреин -кининовая система. Опять-таки к ней имеют непосредственное отношение почки и плазма крови. Почки вырабатывают неактивные белки кининогены, которые попадая в кровь активизируются другим белком – калликреином, в результате активные кинины – брадикинин и каллидин. Кинины взаимодействуют с сосудистой стенкой, вызывая выработку веществ, которые стимулируют расширение кровеносных сосудов – оксид азота, простациклин и простагландины. Кроме того, эти вещества стимулируют выделение воды и натрия почками, и снижают синтез гормонов — адреналина и норадреналина. В результате, сосуды расширяются, учащается мочеиспускание, уменьшается объем циркулирующей жидкости, гормоны стресса адреналин и норадреналин прекращают стимулировать выработку ренина почками, и артериальное давление снижается.
Выводы:
Механизм, который возвращает повышенное или пониженное артериальное давление в норму, достаточно сложный. Первыми реагируют рецепторы сердца и кровеносных сосудов, они отправляют сигналы о “неполадке” в мозг, а он моментально принимает решение, запуская целую цепочку реакций, в результате которых изменяется сердцебиение, тонус сосудов, выводится или задерживается жидкость, и давление нормализуется. Учитывая то, что в этом процессе принимает участие чуть ли не весь организм, то иногда очень сложно бывает установить на каком же этапе произошел сбой. В арсенале современной медицины есть различные методы диагностики, но даже они не всегда позволяют разобраться, почему человек вдруг стал гипертоником.
Считается, что к стойкому повышению артериального давления приводит как генетическая предрасположенность, так и образ жизни – стрессы, вредные привычки, питание с большим количеством соли и жиров разрушают наши сосуды и нарушают работу сердца, а ведь именно они и определяют уровень давления. Некоторое время системы регуляции еще могут контролировать этот процесс, а потом происходит стойкое нарушение, которое требует вмешательства медицины.
Берегите сердце и сосуды, и ваше артериальное давление будет в норме!
Источник
1. К прессорной системе относят:
• симпатико‑адреналовую (САС);
• РААС;
• систему антидиуретического гормона (вазопрессин);
• систему простагландина F2a и циклических нуклеотидов;
• эндотелин‑1.
2. Депрессорная система включает:
• аортокаротидную зону (рефлексы с которой ведут к снижению АД);
• систему депрессорных простагландинов;
• калликреин‑кининовую систему (в частности, брадикинин);
• предсердные натрийуретические пептиды;
• эндотелийзависимый релаксирующий фактор (прежде всего оксид азота).
При ГБ имеется рассогласование прессорной и депрессорной систем в виде различных сочетаний повышения активности прессорной и снижения активности депрессорной систем (рис. 2–10).
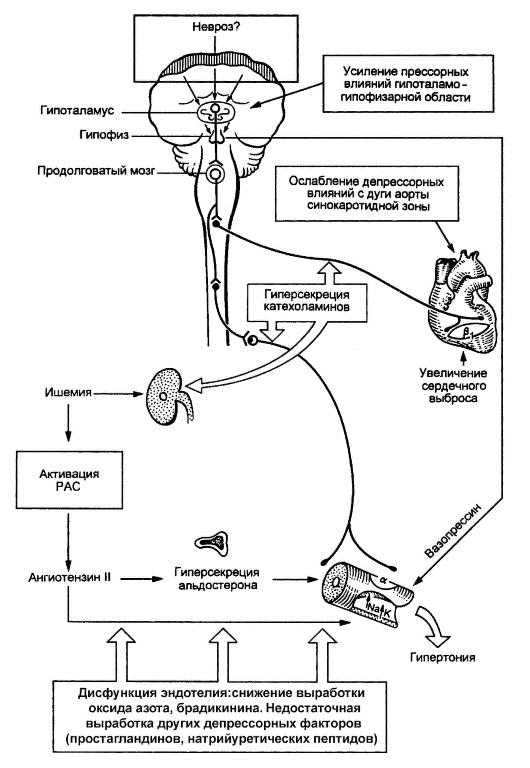
Рис. 2–10. Схематическое изображение патогенеза гипертонической болезни
По не вполне ясным причинам у больных ГБ повышается прессорная активность гипоталамо‑гипофизарной зоны, что ведет к гиперпродукции катехоламинов (повышенная активность симпатико‑адреналовой системы), о чем свидетельствует повышение суточной экскреции с мочой норадреналина, что еще в большей степени возрастает в условиях физического и эмоционального стресса.
Результатом активации симпатико‑адреналовой системы являются следующие изменения, обусловливающие рост АД:
1. периферическая веноконстрикция сопровождается увеличением притока крови к сердцу и сердечного выброса;
2. возрастает число сердечных сокращений, что в сочетании с увеличенным ударным объемом также ведет к увеличению сердечного выброса;
3. возрастает общее периферическое сопротивление сосудов за счет активации р1‑рецепторов периферических артериол (рис. 2–11).
Существенное место среди прессорных факторов занимает активация РААС. Образуемый печенью ангиотензиноген под влиянием ренина, вырабатываемого почкой, трансформируется в ангиотензин I. Ангиотензин I под влиянием АПФ преобразуется в очень мощный прессорный агент – ангиотензин II.
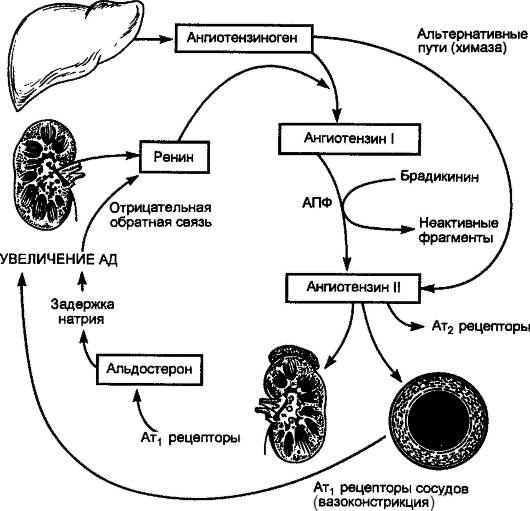
Рис. 2–11. Ренин‑ангиотензиновая система при гипертонической болезни (подробное объяснение в тексте)
Повышенная продукция ренина выступает следствием двух причин:
1. непосредственного воздействия катехоламинов на клетки, вырабатывающие ренин;
2. ишемии почки, обусловленной спазмом почечных сосудов под влиянием катехоламинов, что ведет к гипертрофии и гиперплазии юкстагломерулярного аппарата (ЮГА), вырабатывающего ренин.
Повышенное содержание ангиотензина II в плазме крови вызывает длительный спазм гладкой мускулатуры периферических артериол и резкое увеличение общего периферического сосудистого сопротивления.
Роль ангиотензина II в патогенезе ГБ исключительно велика, так как кроме прямого прессорного влияния он обусловливает развитие и других патологических процессов – гипертрофию и фиброз миокарда левого желудочка, гипертрофию гладких мышечных волокон сосудов, способствует развитию нефросклероза, повышению реабсорбции натрия и воды, высвобождению катехоламинов из мозгового слоя надпочечников. Весьма существенно, что кроме повышения уровня ангиотензина II в кровяном русле повышается его содержание в тканях, так как существуют так называемые тканевые ренин‑ангиотензиновые системы. Наконец, кроме классического пути образования ангиотензина II путем воздействия АПФ на ангиотензин I, существуют так называемые альтернативные пути, когда ангиотензин I превращается в ангиотензин II с помощью других ферментов (например, химазы), а также нерениновый путь образования ангиотензина II.
Ангиотензин II оказывает влияние и на другие прессорные системы:
1. вызывая жажду, он ведет к повышенной выработке вазопрессина, обусловливающего спазм сосудов и задержку жидкости в организме;
2. активирует выработку альдостерона – гормона коры надпочечников, обусловливающего задержку в организме натрия и воды (увеличение массы циркулирующей крови);
3. ангиотензин II также обладает пролиферативным влиянием на клетки гладкой мускулатуры сосудов, обусловливая изменение их структуры (так называемое ремоделирование сосудов), что в еще большей мере ведет к росту общего периферического сосудистого сопротивления.
Длительному спазму артериол способствует повышенное содержание ионов Са2+ в цитозоле гладкомышечных волокон, что связано с наследственно обусловленными особенностями транспорта ионов через полупроницаемые мембраны.
Повышение активности прессорных факторов сочетается с ослаблением депрессорных влияний с дуги аорты и синокаротидной зоны, уменьшением выработки кининов, недостаточной активацией выработки предсердного натрийуретического и эндотелийзависимого релаксирующего факторов (оксида азота), уменьшением выделения простагландинов, обладающих депрессорным влиянием, и простациклина, уменьшением выработки ингибитора ренина – фосфолипидного пептида. Снижение выработки депрессорных факторов связывают с так называемой эндотелиальной дисфункцией, когда под влиянием ряда факторов (в частности, АГ) эндотелий начинает продуцировать преимущественно прессорные факторы.
Большое значение в развитии АГ имеют снижение чувствительности тканей к действию инсулина и связанная с этим гиперинсулинемия.
Следует помнить, что АД становится стабильно повышенным тогда, когда развивается так называемое ремоделирование периферических (резистивных) сосудов – уменьшение просвета сосуда в результате увеличения комплекса «интима‑медиа», что может являться следствием пролиферативного эффекта ангиотензина II.
Независимо от преобладающего нейрогуморального механизма повышения АД, развивается поражение «органов‑мишеней» – сердца (гипертрофия и фиброз миокарда с изменением формы левого желудочка – так называемое ремоделирование сердца), сосудов (гипертрофия гладких мышечных волокон с последующим изменением соотношения медиа‑просвет сосуда), артериолосклерозом почек (нефроангиосклероз). Именно от состояния этих органов зависят течение и исход ГБ.
Источник


