Повышено давление в легочной артерии норма
Что такое лёгочная гипертензия
Лёгочная гипертензия (ЛГ) — группа заболеваний, которое характеризуется патологическим состоянием дыхательной системы организма, вызванным увеличением давления в легочной артерии. Болезнь имеет сложную этиологию и патогенез, что значительно затрудняет своевременную диагностику и лечение.
Лёгочная артерия является наиболее крупным и важным парным сосудом малого круга кровообращения, обеспечивающим перенос венозной крови к легким. От его состояния зависит правильное функционирование дыхательной системы.
В норме среднее давление в легочной артерии должно составлять не более 25 мм рт. ст. Под воздействием различных факторов (физическая нагрузка, возраст, прием определенных лекарственных препаратов) эти значения могут незначительно варьироваться как в большую, так и в меньшую сторону. Это физиологическое повышение или понижение не несет угрозы здоровью. Но если среднее давление превышает 25 мм рт. столба в покое, то это признак легочной гипертензии.
Болезнь поражает, преимущественно, женщин. Лёгочная гипертензия также диагностируется у детей, связано это с наличием пороков сердца.
Заболевание встречается редко. Идиопатическая ее форма регистрируется 5 — 6 случаев на 1 млн населения.
Код по МКБ-10
Легочная гипертензия находится в МКБ-10 в группе с шифром I27, под которым обозначены формы легочно-сердечной недостаточности, не указанные в остальных классах.
Первичная легочная гипертензия шифруется I27.0 и характеризуется возникновением болезни без ясной этиологии.
Различные формы вторичной легочной гипертензии, возникающие как следствие иных заболеваний, обозначены кодом I27.2.
Классификация патологии
В медицинской практике выделяются следующие типы лёгочной гипертензии:
- Первичная легочная гипертензия. Встречается редко и вызвана наследственным фактором, связанным с мутациями на генном уровне. Отдельно выделяется идиопатическая форма первичной легочной гипертензии, причины развития которой не могут быть определены.
- Вторичная легочная гипертензия. Эта форма заболевания развивается на фоне иной патологии или под влиянием негативных внешних причин. Часто болезнь развивается по причине врожденных пороков сердца, заболеваний соединительной ткани, инфекционных (ВИЧ), паразитарных (шистосомоз) и системных патологий (например, при гемолитической анемии). Также легочная гипертензия может развиться при приеме лекарственных препаратов (антибиотиков). Существует данные, связывающие возникновение патологии с контактом с агрессивными химическими соединениями, в частности, с асбестом.
- Тромбоэмболическая легочная гипертензия. Причиной ее возникновения является тромб, который в процессе своего движения по кровотоку закупоривает просвет легочной артерии. Эта форма болезни имеет быстрое течение с развитием острой дыхательной недостаточности и ортостатического коллапса.
- Смешанная легочная гипертензия. Возникновение этой формы болезни связано с наличием в анамнезе иных заболеваний (почечная недостаточность, онкологические патологии, васкулит и т. д.). Причинная связь между ними и уровнем давления в легочной артерии в полной мере не определена.
Причины и факторы риска
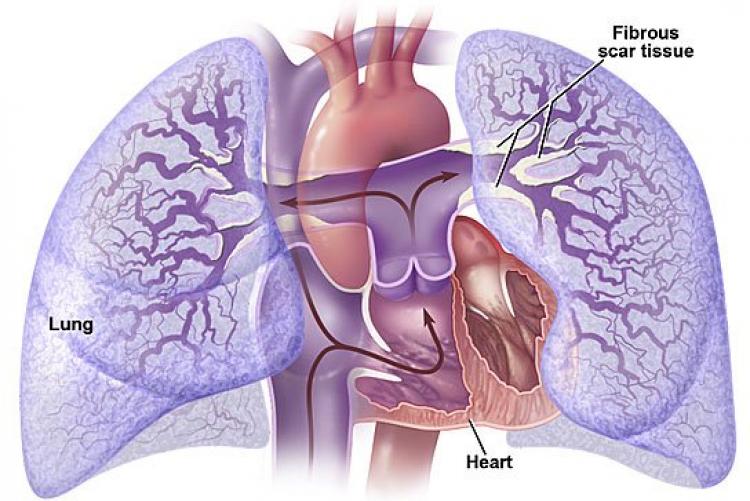
Причины развития первичной лёгочной гипертензии доподлинно неизвестны. Существует теория, что ее возникновение может быть соотнесено с генетическими, а также аутоиммунными процессами.
Также зарегистрированы случаи, когда лёгочная гипертензия возникала у членов одной и той же семьи при наличии пороков сердца по нисходящей линии, что свидетельствует о значительной роли наследственного фактора.
Патогенез болезни обусловлен постепенным сужением просвета в русле легочной артерии, а также сосудов легких и малого круга кровообращения в целом. Это связано не с атеросклеротическими изменениями, что характерно для пациентов, страдающих артериальной гипертензией, а с патологическим утолщением стенок вен и капилляров, что приводит к потере ими эластичности.
Следствием этих процессов является увеличение кровяного давления в легочной артерии и сосудистой сетке легких. Вследствие этой патологии наблюдаются явления общей гипоксии и недостаточности тканевого питания.
В тяжелых случаях легочной гипертензии возможно присоединение воспалительных процессов, охватывающих внутренний выстилающий слой сосудов – эндотелий. Этот фактор повышает риск возникновения тромбоза легочной артерии и иных осложнений.
Факторы риска развития легочной гипертензии:
- женский пол;
- возраст от 20 до 40 лет;
- инфекционные заболевания (ВИЧ, гепатит);
- портальная гипертензия;
- прием лекарственных препаратов (оральные контрацептивы, антидепрессанты);
- болезни сердца;
- состояния, связанные с артериальной гипертензией.
Существуют отдельные исследования, доказывающие высокий риск развития легочной гипертензии при частом употреблении рапсового масла, однако причинно-следственная связь между этим до конца неясна.
Симптомы патологии, классы заболевания

Легочная артериальная гипертензия, за исключением ее тромбоэмболической формы, имеет медленное развитие. Клинические симптомы нарастают постепенно и слабо проявляют себя. Возможно и их полное отсутствие.
Ведущим симптомом легочной гипертензии является одышка, которая поначалу присутствует лишь во время усиленных физических нагрузок, но по мере прогрессирования патологического процесса начинает возникать в покое. На последних стадиях заболевания выраженность одышки настолько сильна, что больной не в состоянии совершать элементарных бытовых действий самостоятельно.
Характерным отличием одышки при легочной гипертензии от аналогичного симптома при сердечной недостаточности, связанной с образованием пороков сердца, является то, что она не проходит при смене положения тела больного.
Кроме одышки, характерными признаками заболевания являются:
- сухой кашель;
- увеличение печени и ее болезненность;
- отечность нижних конечностей;
- загрудинные боли;
- повышенная утомляемость и постоянная слабость;
- охриплость голоса (наблюдается не у всех больных).
Легочная гипертензия – болезнь, характеризующаяся постепенным нарастанием патологической симптоматики, нарушающей работу сердца. В зависимости от ее выраженности принято выделять 4 класса (стадии) заболевания.
- I класс. Гипертензия 1 степени – начальная форма болезни. Пациент не ощущает патологических изменений. Физические нагрузки переносятся легко, двигательная активность не страдает.
- II класс. На 2 стадии физические нагрузки переносятся как обычно, однако при их высокой интенсивности больной отмечает появление сильной одышки и повышенной утомляемости. Степень выраженности морфологических изменений сосудов и внутренних органов незначительна.
- III класс. На 3 стадии привычные физические нагрузки переносятся плохо. Умеренная активность сопровождается большинством перечисленных выше симптомов. На ЭКГ отмечается гипертрофия правого желудочка сердца.
- IV класс. Проявление характерной симптоматики наблюдается при отсутствии нагрузок. Отмечается невозможность выполнения повседневных задач. Больной нуждается в постоянном уходе. На 4 стадии присоединяются симптомы сердечной недостаточности.
Осложнения легочной гипертензии
Легочная гипертензия, связанная с повышением давления в легочной артерии сопровождается серьезными осложнениями, со стороны сердечно-сосудистой системы. В процессе развития патологических процессов, связанных с легочной артериальной гипертензией, возникает гипертрофия правого желудочка сердечной мышцы. Это происходит из-за повышенной нагрузки на эту камеру, в результате чего сократительная способность ее ухудшается, что приводит к развитию сердечной недостаточности.
Гипертензия 1 степени характерна тем, что у больных могут отмечаться нарушения в работе сердца, выражающиеся в тахикардии сердца и мерцательной аритмии.
По мере изменений сосудистых стенок, в венах образовываются кровяные сгустки – тромбы. Они сужают просвет сосудов, что приводит к усилению выраженности симптоматики. Оторвавшийся тромб может заблокировать кровоток, что приводит к тромбоэмболии легочной артерии, которая в отсутствие своевременной медицинской помощи заканчивается смертью больного.
При наличии в анамнезе артериальной гипертонии, легочная гипертензия увеличивает частоту и степень выраженности кризов, которые, чреваты развитием инфаркта или инсульта.
Серьезным осложнением болезни является летальный исход, который возникает либо в результате дыхательной недостаточности, либо как следствие нарушений в работе сердца.
Диагностика
Диагностика легочной гипертензии начинается со сбора анамнеза. Уточняется характер и продолжительность симптомов, наличие хронических заболеваний, образ жизни пациентов и сопутствующие факторы риска.
При непосредственном осмотре выявляются следующие характерные признаки:
- синюшность кожных покровов;
- увеличение печени;
- набухание шейных вен;
- изменения в сердце и легких при выслушивании их при помощи фонендоскопа.
Ведущая роль в диагностике легочной гипертензии принадлежит инструментальным методам.
Катетеризация легочной артерии. Посредством этого метода измеряется давление в легочной артерии. Суть исследования заключается в том, что после пункции вены в ее просвет вводится катетер, к которому подключен прибор для измерения артериального давления. Метод является информативным при выявлении любых форм гемодинамических нарушений. И входит в стандарт исследований при подозрении на легочную гипертензию. Катетеризация показана не всем пациентам, при наличии сердечной недостаточности или тахиаритмии возможность ее проведения оценивается после консультации кардиолога.
ЭКГ. При помощи электрокардиографии выявляются патологии, связанные с нарушениями электрической активностью сердца. Также этот метод позволяет оценить морфологическую структуру миокарда. Косвенными признаками легочной гипертензии на ЭКГ являются дилатации правого желудочка сердца и смещение ЭОС вправо.
УЗИ сердца. УЗИ позволяет оценить структуру сердечной мышцы, размер и строение ее камер, состояние клапанов и коронарных сосудов. Изменения, связанные с утолщением стенок предсердий и правого желудочка, опосредованно свидетельствуют о легочной гипертензии.
Спирометрия. Такое тестирование позволяет оценить следующие функциональные особенности бронхолегочной системы:
- жизненная емкость легких;
- общая емкость легких;
- объем выдоха;
- проходимость дыхательных путей;
- скорость выдоха;
- частота дыхания.
Отклонения вышеуказанных показателей от нормы свидетельствует о патологиях функции внешнего дыхания.
Ангиопульмонография. Методика заключается во введении контрастного вещества в сосуды легких в целях проведения рентгенологического исследования на предмет выявления патологий морфологического строения легочной артерии. Ангиопульмонография выполняется в том случае, когда остальные способы диагностики не могут с уверенностью определить наличие изменений. Это связано с высоким риском осложнений во время проведения процедуры.
Компьютерная томография (КТ). При помощи КТ возможно добиться визуализации изображения органов грудной клетки в различных проекциях. Это позволяет оценить морфологическое строение сердца, легких и сосудов.
Вышеперечисленные методы диагностики являются наиболее информативными, однако наличие первичной легочной гипертензии возможно определить лишь на основании совокупности полученных результатов исследований.
Класс болезни определяется при помощи «шестиминутного теста». В результате оценивается толерантность организма к физическим нагрузкам.
Методы лечения легочной гипертензии
Лечение пациентов с легочной артериальной гипертензией заключается в устранении симптомов и приостановке развития патологических процессов. В этих целях используются различные методы терапии.
Общие рекомендации
Наличие легочной гипертензии предполагает коррекции образа жизни пациентов. К подобным мерам следует отнести:
- выполнение ежедневных упражнений ЛФК, способствующих улучшению тонуса кровеносных сосудов, но не требующих повышенной дыхательной активности;
- избежание чрезмерных физических нагрузок;
- профилактика инфекционно-воспалительных заболеваний дыхательной системы (бронхит, пневмония), а при их возникновении своевременное лечение;
- профилактика анемии, заключающаяся в приеме специальных лекарственных препаратов (Сорбифер);
- отказ от гормональных методов контрацепции;
- отказ от курения и чрезмерного употребления алкогольных напитков.
Медикаментозная терапия
- Сосудорасширяющие препараты (например: Нифедипин, Кардилопин). Широко применяется при лечении ЛГ. Они снижают тонус сосудистых стенок, способствуя их расслаблению и снижению общего давления в венах и артериях. В результате этого увеличивается диаметр сосудов и улучшается кровоток.
- Простагландины (например: Трепростинил). Лекарственные средства, способствующие снятию сосудистого спазма. Прием простагландинов является профилактикой образования тромбов. Эффективны при всех типах ЛГ.
- Сердечные гликозиды (Дигоксин, Строфантин, Коргликон). При их приеме снижается спазм сосудов, увеличивается приток крови к сердечной мышце, повышается толерантность сосудистой системы к внешним неблагоприятным факторам. При легочной гипертензии используются в целях профилактики и лечения поражений сердца.
- Антикоагулянты (Аспирин, Эликвис). Предупреждают развитие тромбоза, а также растворяют уже имеющиеся кровяные сгустки.
- Диуретики (Фуросемид). Мочегонные препараты обеспечивают отток лишней жидкости из организма, что снижает объем циркулирующей крови. Это минимизирует нагрузку на сердечно-сосудистую систему и способствует снижению давления в большом и малом круге кровообращения.
- Антагонисты рецепторов эндотелина (Бозентан, Траклир). Патологический процесс в сосудах у пациентов с легочной артериальной гипертензией обусловлен разрастанием внутренней выстилающей поверхности сосудов – эндотелия. Прием лекарств этой группы значительно замедляет развитие заболевания.
Дополнительно применяются:
- Кислородотерапия. Используется, в первую очередь, у пациентов с дыхательной недостаточностью и наличием пороков сердца. В результате проведения процедуры происходит насыщение крови кислородом, что обеспечивает нормальное питание тканей организма.
- Оксид азота. Вдыхание оксида азота положительно воздействует на сосуды легких. Улучшается кровоток, снижается сопротивление их стенок. Устраняется одышка и боли, а также увеличивается толерантность к физическим нагрузкам.
Диета
Правила питания при легочной гипертензии предполагают ограничение в рационе соли и жиров животного происхождения. Разрешены к употреблению:
- овощи;
- фрукты;
- молочные продукты;
- маложирная мясная пища (говядина, птица);
- нежирная рыба;
- орехи, сухофрукты.
Следует избегать частого употребления кофе и крепкого чая.
Важно соблюдать питьевой режим во избежание отеков. Объем потребляемой жидкости должен составлять около 2 л воды в сутки.
Методы хирургического вмешательства
- Пересадка сердца или системы легкие-сердце. Это высокотехнологичная операция применяется, когда методы стандартной терапии исчерпывают себя. Трансплантация сердца и легких представляет собой значительную проблему ввиду нехватки доноров, а также возможных проблем, связанных с отторжением их организмом реципиента. Пациенты после трансплантации с этим живут в среднем около десяти или пятнадцати лет.
- Тромбэндартерэктомия. Данное операционное вмешательство подразумевает механическое удаление тромба в русле легочной артерии. Относится к малоинвазивному виду хирургии.
Методы народной медицины
Важно! Методы народной медицины не могут рассматриваться как самодостаточный способ лечения, их применение возможно только в комплексе с основной терапией по согласованию с врачом.
- Настой плодов рябины. Чайную ложку ягод рябины необходимо заварить одним стаканом кипятка и оставить настаиваться на протяжении одного часа. Полученное средство процедить и употреблять по половине стакана 3 раза в день. Длительность приема составляет один месяц. Средство способствует устранению выраженности симптоматики заболевания (устранение одышки, загрудинных болей).
- Настойка из соцветий календулы. 50 грамм высушенных соцветий необходимо залить 150 граммами спирта и настаивать в течение недели в сухом холодном месте без доступа солнечного света. Принимать средство необходимо по 25 капель трижды в сутки на протяжении одного месяца.
Профилактика
Методы специфической профилактики отсутствуют.
Общие профилактические меры направлены на устранение факторов риска и улучшение состояния здоровья организма:
- своевременное лечение инфекционных заболеваний;
- устранение воздействия на организм тяжелых физических нагрузок;
- умеренная двигательная активность;
- устранение вредных привычек (алкоголь, курение);
- прием лекарственных препаратов для профилактики тромбообразования;
- лечение пороков сердца.
Если легочная гипертензия уже диагностирована, то профилактика направлена на снижение вероятности развития возможных осложнений. При первичной легочной гипертензии необходим прием всех назначенных врачом лекарственных средств и выполнение его рекомендаций в полном объеме. Умеренная двигательная активность способствует сохранению активного образа жизни.
Прогноз для жизни
Сколько можно прожить при этой болезни? Прогноз зависит от запущенности патологических процессов в сосудах. При диагностировании ЛГ на поздних стадиях, пятилетняя выживаемость пациентов низкая.
Также на прогноз исхода заболевания влияет реакция организма на проводимое лечение. Если давление в легочной артерии начинает снижаться или остается на одном уровне, то при поддерживающей терапии пациент может прожить до 10 лет. При его повышении до 50 мм рт. ст и выше, болезнь вступает в стадию декомпенсации, когда нормальное функционирование организма невозможно даже при условиях проведения адекватной медикаментозной терапии.
Пятилетняя выживаемость на этой стадии болезни составляет не более 10%.
Легочная артериальная гипертензия – опасное заболевание, имеющее очень серьезный прогноз для жизни. Несмотря на то что оно встречается достаточно редко, являясь, в большинстве случаев, следствием иных болезней, полное излечение невозможно. Существующие методики лечения направлены на устранение неблагоприятных симптомов и замедление развития патологических процессов, полностью их устранить нельзя.
Источник
Главный признак легочной гипертензии – повышение давления в легочной артерии (норма в некоторых случаях бывает превышена в два и более раза). В большинстве случаев данная патология является вторичным состоянием. Однако если специалисты не в силах определить причину ее развития, легочную гипертензию считают первичной. При таком типе заболевания характерным является сужение сосудов с их последующей гипертрофией. Возрастание давления в легочной артерии вызывает повышенную нагрузку на правое предсердие, в результате чего развиваются нарушения в функциональности сердца.
Многим интересно, каким давление в легочной артерии в норме должно быть?
Описание
Чаще всего легочная гипертензия проявляется такими клиническими симптомами, как дискомфорт в грудной клетке, сильное головокружение, одышка при перенапряжении, периодические обмороки, усталость. Диагностика нарушения заключается в измерении давления в легочной артерии. Терапия легочной гипертонии осуществляется при помощи сосудорасширяющих препаратов. В некоторых, наиболее тяжелых случаях, пациенту показано хирургическое вмешательство.
Норму и градиент давления в легочной артерии рассмотрим ниже.
Возможные патологии
Довольно часто легочная гипертензия является осложнением некоторых заболеваний. Возможные патологии:
- Гиповентиляция легких.
- Цирроз печени.
- Миокардит.
- Тромбоз вен артерии, ветвей легких.
- Нарушения функциональности легких.
- Патологические изменения межпредсердной перегородки.
- Застойная недостаточность сердца.
- Стеноз митрального клапана.
В связи с этим, при отклонении от нормы давления в легочной артерии важно незамедлительно обратиться к врачу и пройти полное обследование.
Норма
В норме показатели артериального давления легких следующие:
- Среднее давление в легочной артерии в норме – от 12 до 15 мм. рт. ст.
- Диастолическое – от 7 до 9 мм. рт. ст.
- Систолическое давление в легочной артерии в норме – от 23 до 26 мм. рт. ст.
Данные показатели должны быть стабильными.
Какова норма расчетного давления в легочной артерии? В соответствии с рекомендациями, принятыми ВОЗ, в норме расчетные систолы должны составлять максимум 30 мм. рт. ст. При этом максимальным показателем диастолического давления является 15 мм. рт. ст. Легочная гипертензия диагностируется, когда отклонение показателя превышает 36 мм. рт. ст.
Норма расчетного систолического давления в легочной артерии мало кому известна.
Симптоматика легочной гипертензии
Определить давление в легочной артерии можно только инструментальными способами, так как при умеренной форме патологии симптомы практически не проявляются – характерные признаки возникают только тогда, когда заболевание переходит в тяжелую форму.
На начальных этапах отклонение от нормы давления в легочной артерии проявляется следующими симптомами:
- Появляется отдышка, которая беспокоит человека в отсутствии интенсивных физических нагрузок и даже в состоянии покоя.
- Постепенно уменьшается масса тела, причем это не зависит от качества питания человека.
- Возникает расстройство астенического характера, развивается подавленность, сильная слабость, отсутствует работоспособность. Стоит отметить, что такое состояние не зависит от времени суток, от изменений погодных условий.
- Регулярно возникает кашель, при этом отсутствуют выделения из органов дыхания.
- Возникает хрипота.
- Появляются дискомфорт в брюшной полости. Человек испытывает ощущение давления изнутри, тяжесть. Причина такого симптома кроется в застойных явлениях в воротной вене, передающей кровь в печень.
- Головной мозг поражает гипоксия, что вызывает частые головокружения и состояния обморока.
- Постепенно становится заметной на шее и ощутимой тахикардия.
Признаки прогрессирования болезни
С течением времени заболевание прогрессирует, легочная гипертензия усиливается и вызывает следующие симптомы:
- При кашле происходит выделение мокроты с примесью крови, что указывает на отечность в легких.
- Появляются приступы стенокардии, сопровождающиеся болезненностью в грудине, беспричинным чувством страха, сильной потливостью. Такие симптомы свидетельствуют о развитии ишемии миокарда.
- Развивается аритмия мерцательного типа.
- Пациент испытывает болезненность в правом подреберье. Такое состояние возникает по причине того, что развивается ряд патологий системы кровообращения.
- Нижние конечности сильно отекают.
- Развивается асцит (в брюшной полости скапливается значительное количество жидкости).
На терминальной стадии патологии в артериолах формируются тромбы, что может привести к нарастающему удушью, инфаркту.
Диагностика легочной гипертензии
Чтобы выявить состояние, следует провести ряд аппаратных исследований. К ним относятся:
- Рентгенография. Позволяет выявить избыточную пропускную способность в легочных полях, смещение сердечных граней вправо, увеличение корней.
- ЭКГ. Позволяет выявить перегрузки с правой стороны, которые характеризуются патологическим увеличением размера желудочка, разрастанием предсердия. Характерным является наступление разнообразных форм фибрилляции предсердий, экстрасистолии. Отклонение давление в легочной артерии от нормы на ЭхоКГ можно увидеть.
- Эхокардиография (ЭхоКГ). Является наиболее информативным методом диагностики артериальной гипертензии, позволяет выявить большую часть всех нарушений в сердце. Кроме того, на ЭхоКГ можно увидеть артериальную гипертензию даже на начальных стадиях развития.
- Тесты системы дыхания, анализ уровня и количества газов в крови. Такой метод применяется с целью определения тяжести патологии, степени недостаточности дыхательной функции.
- МРТ. КТ. Данные методы исследования позволяют получить высококачественную картинку, а введение контрастного вещества позволяет оценить состояние дыхательной и сердечно-сосудистой систем.
- Сцентиграфия. Показана при тромбоэмболии. В 90% случаев методика позволяет получить достоверные данные.
- УЗИ. Данная методика диагностики позволяет определить параметры сердечных камер, толщину стенок.
Легочная гипертензия в детском возрасте
Отклонение давления в легочной артерии у детей от нормы возникает на фоне врожденных патологий сосудов, сердца. Проявляется заболевание у детей частым дыханием, цианозом. В более старшем возрасте болезнь начинает прогрессировать, что сопровождается возникновением недостаточности кровообращения – увеличивается печень, развивается тахикардия, появляется одышка.
Наиболее распространенными факторами отклонения от нормы систолического давления в легочной артерии в детском возрасте являются следующие врожденные патологии сердца и сосудов:
- Один общий сердечный желудочек.
- Открытый атриовентрикулярный канал или Боталлов проток.
- Сочетание дефекта перегородки с транспозицией легочной артерии и аорты.
- Большое отверстие в межжелудочковой перегородке.
Кроме того, легочная гипертензия у детей может развиваться из-за гипоплазии легких на фоне грыжи диафрагмы или из-за проникновения в момент рождения в дыхательные пути околоплодных вод или содержимого кишечника.
Провоцирующие факторы
Способствуют нарастанию давления в легочных артериях следующие факторы:
- Преэклампсия у матери, применение матерью разнообразных лекарственных препаратов, токсикоз на поздних сроках беременности.
- Инфекции новорожденного или плода.
- Аутоиммунные патологии.
- Родовая гипоксия.
- Пневмония.
- Тромбоз сосудов.
- Бронхоспазм.
- Наследственная предрасположенность.
Классические проявления детской артериальной гипертензии следующие: учащенное сердцебиение, обморочное состояние, болезненность в грудной клетке, цианоз кожи, слабый прирост веса, снижение аппетита, плаксивость, раздражительность, вялость, затрудненное дыхание.
При обнаружении первичных признаков легочной гипертензии ребенка следует незамедлительно показать специалисту, так как данная патология очень опасна в детском возрасте.
Терапия легочной гипертензии
Для стабилизации давления в легочной артерии назначают, в первую очередь, медикаментозную терапию. Препараты и схемы лечения должны быть определены врачом в индивидуальном порядке и только после полного обследования.
Легочную гипертензию лечат медикаментозным и немедикаментозным способами. Медикаментозное лечение предполагает применение лекарственных препаратов следующих групп:
- Антагонисты кальция. Данные вещества способны нормализовать ритм сердца, снять спазм в сосудах, расслабить мускулатуру бронхов, придать сердечной мышце устойчивость к гипоксии.
- Диуретики. Препараты способствуют выведению из организма избыточного количества жидкости.
- Ингибиторы АПФ. Воздействие данных препаратов направлено на сужение сосудов, уменьшение нагрузки на сердечную мышцу, снижение давления.
- Антиагреганты. Позволяют устранить склеивание эритроцитов и тромбоцитов.
- Нитраты. На фоне их применения снижается нагрузка на сердце. Эффект наступает в результате расширения вен, расположенных в ногах.
- Антикоагулянты непрямого типа. Способствуют уменьшению свертываемости крови.
- Антикоагулянты прямого типа. Позволяют предупредить сгущение крови и, как следствие, развитие тромбоза.
- Антагонисты рецепторов эндотелина. Препараты данной группы оказывают выраженное сосудорасширяющее воздействие.
- Антибиотики. Показаны к применению в случае присоединения бронхолегочной инфекции.
- Бронходилататоры. Способствуют нормализации вентиляции легких.
- Простагландины. Оказывают на организм ряд положительных воздействий. К примеру, способствуют расширению сосудов, замедляют процессы формирования соединительных тканей, снижают повреждение эндотелиальных клеток, препятствуют склеиванию элементов крови (эритроцитов, тромбоцитов).

Немедикаментозные способы устранения легочной гипертензии
Также существуют немедикаментозные способы восстановления нормы давления в легочной артерии:
- Исключение интенсивных нагрузок на сердце.
- Дозирование физических нагрузок. Позволяет избежать появления болезненности в сердце, одышки, обмороков.
- Исключение подъемов на большую высоту (более километра).
- Снижение количества употребляемой соли.
- Сокращение потребляемой жидкости до 1,5 литров.
Операция
В случае неэффективности описанных методов устранить угрожающую жизни патологию можно путем хирургического вмешательства, проводимого тремя способами:
- Предсердная септостомия. Предполагает создание небольшого отверстия между предсердиями. В результате давление в предсердии, легочных артериях снижается до нормы.
- Тромбэндартерэктомия. Предполагает удаление кровяных сгустков из сосудов.
- Трансплантация легких (легких и сердца). Основные показания к проведению такой процедуры – гипертрофические изменения в мышцах сердца, недостаточность деятельности сердечных клапанов.
Заключение
Важно помнить, что обращаться к врачу при возникновении симптомов легочной гипертензии необходимо незамедлительно. Попытки самостоятельно сдержать патологию путем применения различных медикаментов могут обернуться значительным ухудшением и, в некоторых случаях, смертельным исходом.
Артериальная гипертензия – патология, терапия которой должна быть комплексной. Кроме того, осуществляться лечение должно под наблюдением специалиста.
Источник


