Повышение артериального давления патогенез
Медики называют патогенезом систему возникновения, а также развития гипертонии и любого другого заболевания. Гипертоническая болезнь чаще всего диагностируется у жителей крупных городов: они больше подвержены стрессам и нарушенному ритму жизни. Соблюдение рекомендаций врача позволяет свести симптомы болезни и уровень смертности к минимуму.

Патогенез заболевания
Исследователи полагают, что гипертония может передаваться по наследственности. Болезнь проявляется при неблагоприятных условиях, которые вызывают патогенез гипертонической болезни.
Основой патогенеза гипертонической болезни является поражение периферических сосудов.
Они деформируются, а в результате нарушается регуляция обмена веществ. Это приводит к сбоям в работе продолговатого мозга и гипоталамуса, что вызывает значительное увеличение выработки прессорных веществ.

Артериолы перестают реагировать на минутные выбросы крови сердечной мышцей, поскольку артерии не способны расшириться. Во внутренних органах повышается уровень давления. Если повысилось давление в почках, то это приводит к излишней выработке ренина. Гормон попадает в кровь, где вступает во взаимодействие с ангиотензиногеном. Ренин постепенно переходит в первое и второе состояние ангиотензина. Второй тип — сильное сосудосуживающее вещество. Совокупность процессов приводит к повышению артериального давления.
Этиология гипертонии
Медицинский термин «этиология» означает причину и условия возникновения заболевания. Этиология и патогенез рассматривают как эссенциальную, так и симптоматическую гипертонию. Первичная или эссенциальная ГБ — отдельное самостоятельное заболевание. Симптоматическая или вторичная становится уже результатом патологических изменений в организме человека.

Этиология АГ и патогенез артериальной гипертонии неразрывно связаны между собой. Это привело к появлению термина «этиопатогенез», который включает причины и механизмы формирования, развития и проявления болезни.
Врачи выделяют несколько основных причин, которые приводят к развитию ГБ:
- Постоянное физическое или эмоциональное перенапряжение. Стрессовые ситуации провоцируют возникновение артериальной гипертензии, инфаркты и инсульты,
- Наличие заболевания у родственников,
- Ожирение,
- Повышенный уровень шума,
- Необходимость напрягать зрение,
- Долгое умственное напряжение,
- Работа в ночное время суток,
- Употребление большого количества соли,
- Злоупотребление алкоголем и крепкими напитками,
- Курение,
- Период климакса у женщин,
- Период активного роста у мужчин,
- Неправильное питание и высокий уровень в крови холестерина,
- Атеросклероз,
- Хронические болезни почек и других органов.
Клиника гипертонического заболевания
Клиника заболевания — это течение болезни. Разные формы гипертонии сопровождаются определенным уровнем АД.
На первой стадии гипертонии происходит кратковременное повышение АД (до 160/99 мм.рт.ст.), которое обычно возвращается в норму самостоятельно. На второй стадии гипертонической болезни отмечается стабильный и высокий уровень кровяного давления (до 180/109 мм.рт.ст.). Понизить показатели без приема лекарственных препаратов уже невозможно. Третья степени гипертонии (АД свыше 180 на 110 мм.рт.ст.) характеризуется осложнениями, изменениями внутренних органов (сердце, почки, печень, сосуды, головной мозг), снижением сосудистого тонуса.

Болезнь может развиваться как медленно, так и стремительно. Быстрое развитие врачи приравнивают к злокачественной форме. Она более опасно и сложна в лечении.
Проявление клиники
На раннем этапе повышенный уровень АД сопровождается общей слабостью, быстрой утомляемостью, неспособностью долго концентрироваться, головной болью и частыми головокружениями. Часто больные жалуются на бессонницу. На 1 стадии активируется симпатическое нервное влияние на стенки всех сосудов кровеносной системы. Результат — сужение емкостных сосудов, поступление в сердце большого количества венозной крови. Все это сопровождается повышением сердечного выброса. Вместе с активацией СНВ происходит повышение уровня общего периферического сопротивления в сосудах, спазмы в емкостных сосудах. Это уже приводит к увеличению объема циркулирующей крови.
Все эти факторы вызывают закрепление повышенного уровня АД. В результате продолжительного и регулярного повышения АД увеличивается гипертрофия ГМК артериол и миокарда, развивается атеросклероз. Проявляется это в ухудшении памяти, координации движения, проблемах со зрением. Нарушается мозговое кровообращение, а тяжелое течение болезни сопровождается еще и ишемическими, и геморрагическими инсультами.
Ухудшает течение болезни тахикардия, напряженный пульс, увеличение левого сердечного желудочка. Опасность тахикардии в сердечной недостаточности и аритмии.
Для третьей стадии характерны значительные повреждения внутренних органов, деформация тканей, нарушение или прекращение функционирования систем организмов. У пациентов наблюдается:
- Наличие атеросклероза,
- Наличие артериосклероза, который приводит к инфаркту, инсульту,
- Кардиомиопатия,
- Нарушение внутриорганного кровоснабжения,
- Нарушение сердечной деятельности,
- Острая легочная и сердечная недостаточность, аритмия,
- Изменение в головном мозге и щитовидной железе дистрофического и склеротического характера.
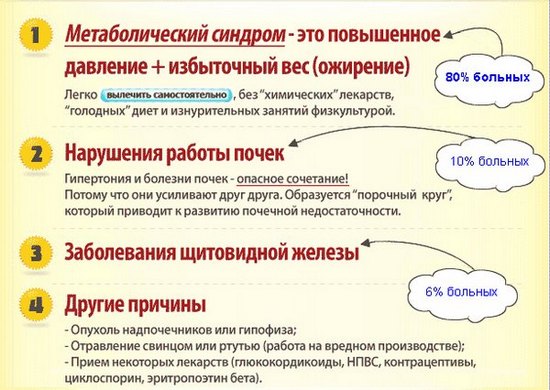
Влияние работы почек на гипертонию
Симптоматическая гипертония чаще всего вызывается патологией почек (хроническим гломерулонефритом) или инфекциями мочевой системы.
Процесс регулирования АД невозможен без нормальной работы почек. Этот орган вырабатывает важный гормон ренин, который входит в систему РААС (ренин-ангиотензин-альдостероновая система). Она отвечает за водно-солевой обмен и артериальное давление. Стеноз почечных артерий запускает систему РААС. Происходит выработка вазоконстриктора ангиотензина II и спазмы сосудов. Нарушенная микроциркуляция крови приводит к возникновению гипертонической болезни. Жизненно важные органы получают меньше питательных веществ и кислорода, что приводит к нарушению их работы.
Лечение гипертонии
На первой стадии врачи обычно рекомендуют здоровый образ жизни. Этого достаточно для предотвращения развития заболевания. Нужно всего лишь пересмотреть условия и время работы и отдыха, исключить эмоциональные нагрузки и стрессовые ситуации.

Минимизация причин развития АГ также включает в себя:
- Постепенное снижение веса,
- Сокращение в рационе доли животных жиров,
- Употребление большего количества свежих овощей и фруктов,
- Употребление большего количества рыбы и морепродуктов,
- Уменьшение потребления соли,
- Отказ от курения,
- Уменьшение употребления алкоголя,
- Регулярные посильные физические упражнения,
- Прогулки на свежем воздухе,
- Продолжительный сон.
Вторая стадия требует приема лекарственных препаратов, которые назначает врач исходя из анализов и обследования. Дополнительно назначается и немедикаментозная терапия. К ней относится иглоукалывание, фитотерапия, электросон, массаж. При наличии различных синдромов гипертонической болезни лечение должно быть направлено на нормализацию АД и восстановление работы пораженных органов.
Медикаментозное лечение ГБ
Наиболее часто врачи назначают лекарства, которые позволяют:
- Сохранить нормальный обмен углеводов и жиров,
- Вывести из организма лишнюю жидкость,
- Сохранить нормальный уровень электролитов,
- Не спровоцировать привыкания к медикаментам,
- Сохранить нормальное эмоциональное состояние больного.
Лечение должно быть непрерывным. Даже небольшой перерыв в приеме лекарств может спровоцировать развитие криза, привести к инфаркту миокарда и инсульту.
Чтобы повысить эффективность лекарственных препаратов нужно придерживаться несложных правил:
- Принимать медикаменты за час до трапезы или два часа после нее,
- Если таблетки принимаются во время обеда или завтрака, нельзя есть горячую или холодную пищу,
- Нельзя во время приема лекарств есть пищу с высоким содержанием белка — это снижает терапевтический эффект,
- Запивать таблетки только кипяченой водой объемом от 50 до 100 мл.
Монотерапия продолжается, если в ходе лечения наблюдается прогресс. Если же положительный результат не наступает, врач подбирает препараты из разных групп. Так бета-адреноблокатор сочетают с диуретиками или ингибиторами АПФ, антагонистами кальция. Реже врачи подбирают комплекс из ингибиторов АПФ с диуретиками.
Источник
Под понятием патогенеза подразумевается совокупность факторов, способствующих появлению заболевания, дальнейшему его развитию и исходу. Артериальная гипертензия – это состояние, при котором артериальное давление не опускается ниже 140/90 мм рт. ст. более 14 дней. Причинами артериальной гипертензии становятся повышение сердечного выброса или увеличение периферического сопротивления в сосудах. Часто у пациентов сочетаются оба этих фактора.
С чем связан патогенез
 Патогенез артериальной гипертензии связан с нарушениями функций организма, это:
Патогенез артериальной гипертензии связан с нарушениями функций организма, это:
- повышение уровня адреналина, ренина, альдостерона, ангиотензина;
- сильное торможение, высокое возбуждение в области коры головного мозга;
- тоническое сокращение артериол, следствием чего становится гипертрофия, ишемия (недостаточное кровоснабжение) органов.
Этиопатогенез повышения артериального давления (АД) начинается вследствие перенесенного стресса психоэмоционального характера. Далее развивается нарушение липидно-белкового обмена веществ, образуется застойный очаг постоянного возбуждения ЦНС. Как следствие, образуются спазм артерий и развитие гипертонической болезни. Артериальная гипертензиятесно связана с эндокринным характером патогенеза.
Причины возникновения артериальной гипертензии
Артериальная гипертензия, этиология заболевания и патогенез до конца не изучены. Известно, что причины патологии связаны с нарушением механизмов регуляции, последующих функциональных и органических дисфункций.
Механизмы регуляции в основе гипертензивного патогенеза следующие:
- Гиперадренергический: связан с увеличением симпатического тонуса, плотностью и чувствительностью адренергических рецепторов, активацией симпатоадреналовой системы.
- Натрий-объем зависимый: связан с задержкой жидкости в организме. Чрезмерное употребление соли приводит к увеличению объема межтканевой жидкости, увеличению венозного возврата и сердечного выброса.
- Гиперрениновый: повышение уровня ренина с дальнейшим увеличением ангиотензина II, альдостерона.
- Кальций-зависимый: накопление кальция в гладких мышцах сосудов.

Следующим этапом после длительного психоэмоционального стресса, сопутствующего ему почечного фактора, относится прогрессирование атеросклеротического процесса. Атеросклероз – заболевание сосудов хронического характера, сопровождающееся накоплением «плохого» холестерина. Сосуды теряют эластичность, становятся более ломкими и не способны полноценно обеспечивать свою функцию. Сердцу приходится усиленно выбрасывать кровь, чтобы она циркулировала в сужающихся сосудах. Развивается гипертония, и если заболевание не лечить, симптомы будут только усугубляться.
Повышенное давление носит доброкачественный и злокачественный характеры. Вот почему так важно вовремя лечить болезнь на ранней стадии и наблюдаться у врача-кардиолога.
Наследственный патогенез и внешнее воздействие
Первичная (эссенциальная) артериальная гипертензия связана с наследственной предрасположенностью и внешним воздействием. Характерная особенность данной этиологии – устойчивое повышение АД, но при этом не поражаются органы-мишени, системы организма.
Этиопатогенезом данной АГ являются:
- гормональные нарушения;
- проведенная ранее солевая диета;
- наследственность;
- прием сосудосуживающих препаратов.
К наследственному патогенезу относятся:
-
 Болезни почек, при которых нарушается водно-солевой обмен. Задержка жидкости повышает нагрузку на сердечную мышцу и, как следствие, увеличивает показатели АД. Возможные осложнения при отсутствии лечения – нефрит почек, хроническая форма заболевания почек.
Болезни почек, при которых нарушается водно-солевой обмен. Задержка жидкости повышает нагрузку на сердечную мышцу и, как следствие, увеличивает показатели АД. Возможные осложнения при отсутствии лечения – нефрит почек, хроническая форма заболевания почек. - Новообразования в надпочечниках. Дисфункция секреции альдостерона, нарушающего водно-солевой баланс, развивающего гиперальдостеронизм.
- Реноваскулярная гипертензия – недостаточное кислородное насыщение почек абдоминальными аортами. Нехватка кислорода приводит к сужению сосудов и частому сердцебиению. Характерно для курильщиков, детей, пожилых лиц.
- Прием препаратов с побочными эффектами: жаропонижающих, глицериновой кислотой, стероидов кортизона.
- Беременность, особенно в третьем триместре. Часто сопровождается поздним токсикозом. Уровень АД достигает 140/90 мм рт. ст. Показатели выше должны стать поводом для визита к врачу и дальнейшего лечения.
- Феохромоцитома – разновидность опухоли надпочечников, при которой повышается адреналин. Это приводит к учащению сердцебиения, перенаправлению крови в нижние конечности. У больного, как правило, повышается температура, наблюдается дрожь. Возрастает риск ренопаренхиматозных осложнений, воспаления гломерул (клубочковый нефрит).
Другие факторы риска
Наследственная предрасположенность имеет большое, но не самое решающее значение. Причинами возможного развития гипертонической болезни являются:

- нервное перенапряжение;
- лишний вес;
- воздействие внешних факторов: работа на вредном производстве, повышенный шумовой фон, отравление вредными газами;
- чрезмерное употребление соленой, жирной пищи;
- злоупотребление крепкими напитками: кофе, чаем, алкоголем;
- возрастные изменения;
- гормональные изменения: у подростков в период роста и развития, у женщин – в климактерический период.
Симптоматическая гипертония – заболевание, связанное с первичной болезнью органов, влияющих на нарушение функциональных систем.
Симптомы гипертонии
Ярко выраженные признаки гипертонии появляются лишь на поздних стадиях, болезнь способна долго себя не проявлять. Опасность гипертонической болезни в том, что органы недостаточно снабжаются кислородом. По степени симптоматики выделяются четыре направления разрушающего действия:
-
 Нарушенное функционирование артерий. При этом потеря эластичности сопровождается отложением жировых элементов. Если такой процесс происходит в области сердца, возможна стенокардия («грудная жаба»), в нижних конечностях – перемежающаяся хромота.
Нарушенное функционирование артерий. При этом потеря эластичности сопровождается отложением жировых элементов. Если такой процесс происходит в области сердца, возможна стенокардия («грудная жаба»), в нижних конечностях – перемежающаяся хромота. - Тромбоз – перенасыщение крови тромбами. Тромб в сердечной артерии приводит к инфаркту, в каротидной артерии – к инсульту. Поражаются почки, развивается геморрагия, частичная потеря зрения.
- Поражение мозга и сердца. Включается компенсаторный механизм, при котором потребность в кислороде мозга компенсируется отбором кислорода из других органов. Если присутствуют холестериновые бляшки в сосудах, риск получить инсульт возрастает в разы. Из-за перегрузки сердечная мышца становится слабее и не справляется с кровоснабжением всех органов кислородом.
- Нарушение работы почек и зрения. Из-за интенсивной работы почек ухудшается фильтрация крови, в ней остается больше токсинов, в норме покидающих организм с мочой. Начинается воспалительный процесс – пиелонефрит. Ухудшение зрения проявляется через несколько лет после начала развития гипертонии, хотя все это время глаза испытывали недостаток кислорода и дегенерацию сетчатки.
Классификация АГ
Возможные осложнения по степени повышения АД:
- I степень: АД 140-159/90-99 мм рт. ст. Низкий фактор риска: порядка 15% в ближайшие 10 лет;
- II степень: АД 160-179/100-109 мм рт. ст. Наличие 1-2 факторов повышает риск развития сахарного диабета, других осложнений на 15-20%;
- III степень – АД выше 180/110 мм рт. ст. Наличие трех и более факторов: риск поражения органов-мишеней, сахарного диабета разной степени, других осложнений — на 20-30%.

А также высокий риск инсульта, инфаркта миокарда, стенокардии, хронической сердечной недостаточности, расслоения аневризмы аорты, кровоизлияния в глазах. При злокачественном течении артериальной гипертензии возрастает риск получения гипертонического криза. Риск осложнений порядка 30% в ближайшие 10 лет.
Другие факторы риска:
- мужской пол от 50 лет, женский – от 65;
- вредные привычки: курение, алкоголь;
- лишний вес;
- холестерин от 6,5 ммоль/л.
Общие симптомы АГ:

- головная боль, особенно ночью, в области лба, затылка, по всей окружности;
- головокружение;
- тошнота,рвота;
- шум в ушах;
- нарушения зрения, в том числе появление «мушек» перед глазами;
- сердечные боли;
- покраснение лица;
- повышенная тревожность.
Диагностика заболевания
Диагностирование высокого давления производится лабораторными и инструментальными методами.
В лабораторные исследования входят:
- расширенный (биохимический и общий) анализ крови и мочи;
- анализы мочи по Зимницкому и Нечипоренко;
- проба Реберга.
 Инструментальные методы исследования включают в себя:
Инструментальные методы исследования включают в себя:
- ЭКГ;
- ЭхоКГ;
- УЗИ почек/надпочечников;
- РГ грудной клетки;
- суточный мониторинг показаний томографа.
Помимо того, необходима консультация офтальмолога с целью проведения офтальмоскопии глазного дна для выявления степени поражения зрительного органа.
Рекомендуется консультация у невропатолога для выявления возможных рисков со стороны симпатической или центральной нервной систем, а также для исключения АГ, связанной с поражением ЦНС (менингитом, энцефалитом, опухолью мозга, абсцессами, острой порфирией, интоксикацией медпрепаратами или алкоголем).
Источник
Гипертоническая болезнь (ГБ) по праву считается болезнью цивилизации. Ритм жизни и привычки, которые диктует современное общество, провоцируют развитие множества патологий. Ожирение, атеросклероз, стенокардия, заболевания ЖКТ, гипертоническая болезнь в основе своей имеют несоблюдение правил здорового образа жизни. Зная этиологические факторы и патогенез гипертонической болезни, можно избежать ее появления или уменьшить выраженность симптомов. Важно знать, в чем же заключается патофизиология заболевания.

Гипертоническая болезнь – стойкое повышение артериального давления
Что такое артериальное давление
Как известно, для жизнедеятельности любой клетки нашего организма необходим кислород и питательные вещества. Непрерывное поступление их к тканям всех органов обеспечивается движением крови по сосудам. Именно артериальное давление и обуславливает кровоток. Чтобы понять механизм развития гипертонической болезни, нужно иметь представление о процессах регуляции гемодинамики.
Каждую секунду сердце совершает ритмичное сокращение и выталкивает кровь в аорту, а оттуда по сосудам различного объема она течет по всему организму. Затем, собираясь по системе вен, кровь возвращается к сердцу и цикл повторяется.

В зависимости от показателей давления выделяют несколько степеней гипертонической болезни
Артериальное давление (АД) – движущая сила кровотока. Его величина зависит от таких физиологических понятий:
- скорость движения крови по сосудам;
- сердечный выброс – объем крови, который выбрасывается из сердца с каждым сокращением;
- общее сопротивление сосудов, определяющееся диаметром артериол – мелких артерий;
- вязкость крови – с ростом густоты, повышается сосудистое сопротивление и давление;
- объем циркулирующей крови;
- венозный возврат – объем крови, которая вернется в сердце;
- тонус вен;
- частота и сила сердечных сокращений;
- выведение почками жидкости.
Контроль уровня АД проводится барорецепторами (чувствительными клетками, которые реагируют на давление), расположенными в артериях и сердце. При изменении АД в ту или иную сторону импульсы от них по нервным путям направляются в центры головного и спинного мозга, откуда посылаются сигналы к различным органам о выделении необходимых регулирующих веществ, влияющих на тонус сосудов.

Артериальное давление – один из показателей жизненно важных функций
Бароцентры также реагируют на импульсы от хеморецепторов (контролирующих газовый состав крови), биологически активных веществ (ферменты, витамины, гормоны), рецепторов, находящихся в мышцах, суставах и сухожилиях, экстерорецепторов (слух, тактильные ощущения, обоняние, зрение).
К механизмам, влияющим на уровень АД, относятся такие:
- активизация сосудодвигательного центра продолговатого мозга (при раздражении прессорных и депрессорных зон);
- раздражение центра кровообращения;
- выделение адреналина и норадреналина;
- выброс стероидных гормонов надпочечниками;
- образование гормона вазопрессина в гипофизе;
- стимуляция ренин-ангиотензин-альдестероновой системы;
- активация натрийуретического гормона.

В организме человека работают несколько механизмов регулирования давления
Величина АД непостоянна и зависит от многих факторов, при нормальном функционировании организма процессы повышения и понижения давления находятся в равновесии. Временное его увеличение, например, при физической нагрузке, не оказывает патологического влияния на здоровье. Если же в регулирующей системе происходит сбой, то постоянная гипертензия негативно сказывается на сердечно-сосудистой системе.
Откуда берется гипертоническая болезнь
До настоящего времени основная причина развития гипертонической болезни не установлена, поэтому такая патология названа первичная или эссенциальная. В каждом индивидуальном случае она вызывается комбинацией нарушений в процессах регуляции.
Причинными факторами к манифестации гипертонической болезни является масса особенностей:
- отягощенная наследственность;
- чрезмерное пристрастие к поваренной соли;
- гендерная принадлежность;
- возраст;
- стресс;
- повышенный вес;
- алкогольные напитки;
- курение;
- гиподинамия.

Гипертония может быть вызвана, как метаболическим синдромом, так и заболеваниями почек или щитовидной железы
О роли наследственности в патофизиологии эссенциальной гипертонии известно давно. Многие ученые считают, что это главный этиологический фактор развития гипертонической болезни. Установлена зависимость работы ренин-ангиотензин-альдестероновой системы (РААС) от мутации генов, кодирующих этот процесс. Немаловажно и то, что нарушение чувствительности к инсулину и функционирования эндотелия (внутренней оболочки артерии) тоже опосредованы наследственностью.
Связь между чрезмерным употреблением в пищу соли и развитием артериальной гипертензии доказана многочисленными многоцентровыми исследованиями.
Считается, что использование более 6 г соли ежедневно при отягощенной наследственности – достоверный пусковой механизм к возникновению гипертонии. Доказывает эту связь и высокий эффект от бессолевой диеты у больных ГБ.
Особое значение в развитии патологии имеют стрессы, отрицательные эмоции, повышенная тревожность. Из-за постоянного перевозбуждения симпатической нервной, гипоталамо-гипофизарной и надпочечниковой систем происходит нагрузка на сердечно-сосудистую систему. Этим объясняется то, что гипертоническая болезнь – не редкость у людей «стрессовых» профессий.

Чтобы избежать развития гипертонической болезни необходимо правильно питаться и больше двигаться
Негативное влияние алкоголя на все системы организма неоспоримо. Он оказывает токсическое действие на стенки сосудов, нервную систему. При этом нарушается механизм регуляции АД. При употреблении спиртосодержащих напитков ускоряется частота сердечных сокращений, увеличивается сердечный выброс.
При курении происходит рефлекторный спазм артериол, что ведет к гипоксии (нехватке кислорода). В результате увеличивается общее периферическое сосудистое сопротивление и повышается артериальное давление. Систематическое повторение патологического процесса оканчивается развитием ГБ.
Механизм развития
Патогенез гипертонической болезни в том, что величина АД зависит от количества крови, изгоняемого сердцем в одну минуту (МОС), и от общего сопротивления, создаваемого течению крови в сосудах (ОПС). МОС же определяется объемом циркулирующей крови и силой сокращения сердца. А величина ОПС – диаметром артериол.

При измерении давления получают два показателя: систолическое и диастолическое давление
В соответствии со значениями этих показателей гипертоническая болезнь может подразделяться на такие гемодинамические виды:
- Гипокинетический – сопротивление в сосудах резко увеличено, а выброс не изменен или немного снижен.
- Эукинетический – повышение как МОС, так и ОПС.
- Гиперкинетический – возрастание сердечного выброса при неизменном или пониженном сосудистом сопротивлении.
На начальных этапах развития ГБ у молодых или лиц среднего возраста преобладает гиперкинетический тип. С течением времени он последовательно меняется на эу- и гипокинетический.

Диаметр артериол напрямую связан с показателем ОПС
При наличии этиологических факторов симпатическое звено нервной регуляции находится в постоянном состоянии гиперактивации. В такой ситуации очевидно, что надпочечниками в кровь выделяются норадреналин и адреналин, которые воздействуя на адренорецепторы, инициируют спазм сосудов, увеличивая тем самым их сопротивление. При этом на фоне действия адреналина усиливается сердечный выброс, но ОПС остается неизменным.
Параллельно происходит стимуляция выработки ренина и запуск работы РААС. В почках происходит обратное всасывание воды и натрия, увеличивается объем крови, поступающей в сердце.
Патофизиология ГБ тесно связана с гормоном ангиотензином II. Он может образовываться в системе РААС или в других органах, в том числе сосудах и сердце в ответ на их повреждение. Он оказывает сосудосуживающее действие, увеличивая ОПС, и способствует избытку объема циркулирующей крови, что приводит к усилению МОС.

Гормон ангиотензин II имеет важнейшее значение в запуске механизма повышения давления
На последующем этапе постоянное повышение АД приводит к вазоконстрикции (сужению сосудов), ремоделированию (утолщению) мышечного слоя артерий из-за разрастания соединительной ткани. В результате этого просвет артериол становится узким, и ОПС остается постоянно высоким.
Упрощенная схема патогенеза гипертонической болезни может быть представлена последовательными процессами.
- Наследственная и/или приобретенная активизация симпатоадреналовой системы.
- Первичная и вторичная активизация РААС.
- Задержка воды почками и спазм вен.
- Усиление притока крови в полости сердца.
- Увеличение частоты и силы сердцебиения.
- Повышение выброса сердца и систолического АД.
- Спазм артерий.
- Утолщение сосудистой стенки.
- Повышение сопротивляемости артерий.
- Постоянная артериальная гипертония.
- Гипертрофия и последующее истощение сердца.

Атеросклероз сосудов приводит к повышению давления, а в последствии к образованию тромбов
Основной орган, страдающий при ГБ – сердце. Со временем развивается кардиосклероз, инфаркт миокарда, хроническая сердечная недостаточность. От гипертонии страдают головной мозг и почки.
Патофизиология вторичной гипертонии
Вторичная артериальная гипертензия, этиология и патогенез которой зависят от поражения причинного органа, встречается гораздо реже, чем гипертоническая болезнь. В этом случае высокое АД служит лишь одним из симптомов основного заболевания.
Причинами симптоматической гипертензии являются такие состояния:
- патологии почек;
- эндокринопатии;
- неврологические болезни;
- коарктация аорты, воспаление артерий;
- применение определенных лекарственных средств;
- беременность.
В редких случаях может развиваться хирургическая гипертензия, которая возникает после проведения массивного оперативного вмешательства, когда был использован общий наркоз.

Вторичная гипертензия развивается значительно реже, чем эссенциальная
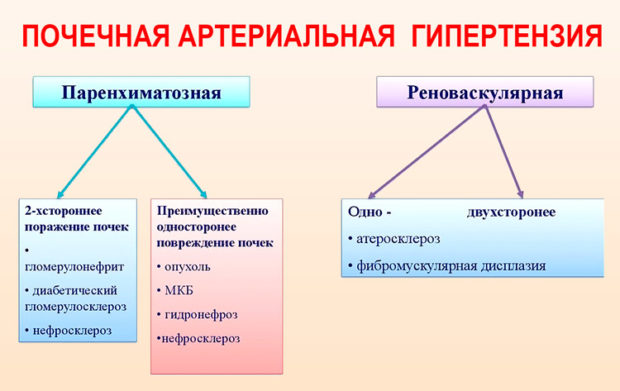
Нефрогенная гипертония
Патогенез артериальной гипертензии при патологии почечной системы основан на том, что под воздействием гипоксии, которая развивается как следствие ишемии из-за патологического сужения сосудов, происходит активация РААС.
Причины ренальной гипертензии следующие:
- гломерулонефриты острые и хронические;
- пиелонефриты;
- камни в почках;
- поликистоз;
- гидронефроз;
- диабетическая нефропатия;
- травмы;
- опухоли, секретирующие ренин;
- аномалии сосудов почек.
Кроме того, физиологи выделяют ренопривную артериальную гипертензию, патофизиология которой заключается в отсутствии депрессорного влияния почек на регуляцию гемодинамики. Чаще всего возникает ренопривная артериальная гипертензия при удалении обеих почек в экспериментальных условиях.

Механизм повышения давления из-за нарушенной функции почек
Гипертония вследствие эндокринопатий
Механизм развития артериальной гипертензии, обусловленный заболеванием эндокринной системы, основан на патологическом влиянии желез внутренней секреции. Возникает такое состояние при патологиях:
- феохромоцитоме;
- болезни Ко?

