Последствия для плода при повышенном давлении
 В период ожидания ребенка женский организм становится весьма уязвимым, обостряются давние заболевания, появляются неизвестные ранее ощущения, бывает, не всегда приятные.
В период ожидания ребенка женский организм становится весьма уязвимым, обостряются давние заболевания, появляются неизвестные ранее ощущения, бывает, не всегда приятные.
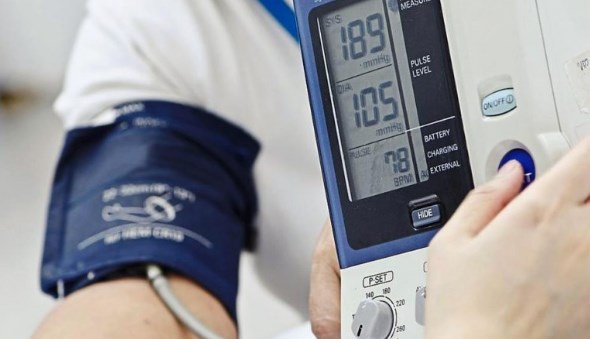
Довольно часто одним из симптомов развития патологий при беременности является повышенное артериальное давление. Поэтому, во время осмотров акушеры-гинекологи каждый раз контролируют давление будущей мамы.
Нормы давления при беременности
 Нормальным давлением при беременности, при котором сердце и сосуды выполняют свои функции, не испытывая чрезмерной нагрузки, считаются показатели:
Нормальным давлением при беременности, при котором сердце и сосуды выполняют свои функции, не испытывая чрезмерной нагрузки, считаются показатели:
- 110-120 мм. рт. ст. для верхнего (сердечного) давления – диастолического;
- 70-80 мм. рт. ст. для нижнего (сосудистого) – систолического.
Для хронических гипотоников эти границы могут быть ниже: 90/60 мм рт. ст.
Важно, чтобы женщина, вставая на учет по беременности в медучреждение, знала «рабочие» значения своего давления.
Ведь часто (как, например, у гипотоников) повышенное давление констатируют, опираясь на прирост значений: более чем 30 мм. рт. ст. для верхнего показателя и 15 мм рт. ст. для нижнего, значит, артериальное давление поднялось за пределы допустимого уровня.
Разумеется, разовое повышение давления по каким-то причинам это не повод для диагноза «гипертензия». Но если повышенный уровень фиксируется хотя бы два раза подряд, то это уже повод для опасений.
Почему повышается давление?
Факторы, способствующие появлению высокого давления во время беременности, мало отличаются от причин гипертонических состояний в «небеременный» период:
- лишний вес (ожирение);
- вредные привычки (алкоголь, курение);
- хронические заболевания внутренних органов, которые сопровождаются повышенным АД;
- сахарный диабет;
- наследственная предрасположенность;
- гипертония, как самостоятельное заболевание (при отсутствии эндокринных нарушений, заболеваний внутренних органов).
Поскольку период вынашивания ребенка для женского организма является периодом повышенной стрессовой нагрузки то, при заведомой предрасположенности, проблемы с давлением у будущей мамы вполне ожидаемы.
Причем, если ранее будущая мамочка уже страдала от повышенного давления (в том числе, во время предыдущей беременности), то в подавляющем большинстве случаев (около 80%) при следующей беременности высокое давление неминуемо.
Однако случается и так, что скачок внутричерепного давления у женщины впервые был отмечен именно в период текущей беременности. Причиной этого может быть:
- Развивающийся гестоз. Тогда гипертензия является одним из симптомов триады этой патологии (наряду с протеинурией и отеками).
- Гестационная артериальная гипертензия, которая не сочетается с прочими симптомами гестоза. Возникает она после 20-ой недели беременности и, как правило, самоизлечивается после родов.
Признаки повышенного давления
 Коварство гипертонии состоит в том, что начальные стадии ее запросто могут быть не распознаны.
Коварство гипертонии состоит в том, что начальные стадии ее запросто могут быть не распознаны.
Особенно это касается будущих мамочек, для которых повышенное давление привычно.
Организм адаптировался к такому состоянию и не спешит реагировать на него. Поэтому, на каждом плановом осмотре у акушера-гинеколога женщина проходит контроль с помощью тонометра.
При легкой степени гипертензии признаки ее могут быть слабо выражены:
- несильная головная боль, головокружение;
- учащенный пульс;
- повышенная потливость;
- яркий «румянец» на щеках;
- тревожность.
Выраженность перечисленных симптомов прогрессирует с дальнейшим повышением давления. К ним добавляются:
- одышка;
- участки покраснения на коже по всему телу;
- «звон» в ушах;
- слабость;
- приступы тошноты, рвоты;
- «мушки», «туман» перед глазами.
Могут появляться боли в левой грудине, бессонница, излишняя нервозность, которые так легко принять за особенности «беременного» организма.
Возможно, это действительно так, но подтвердить или опровергнуть подозрения должен доктор.
Опасные последствия высокого давления при беременности
 Безусловно, высокое давление является патологией и требует незамедлительной коррекции.
Безусловно, высокое давление является патологией и требует незамедлительной коррекции.
Тщательный контроль значений артериального давления, который ведут специалисты, вызван вероятностью опасных для матери и ребенка последствий.
- Повышенное давление у беременных – «ответ» на сужение кровеносных сосудов, в том числе, в матке и в плаценте. Это приводит к затруднению кровообращения в системе «матка-плацента-плод», а, следовательно, к гипоксии плода. Длительная гипоксия является причиной задержки внутриутробного развития малыша.
- Фетоплацентарная недостаточность, которая развивается также по причине спазма сосудов, может вызывать самопроизвольное прерывание беременности.
- Из-за повышенного давления крови в русле между маткой и плацентой может произойти отслойка части плаценты, что повлечет недостаточное питание плода, а также, в зависимости, от масштабов отслойки, может вызвать преждевременное прерывание беременности.
- Длительная гипертензия может вызвать функциональную недостаточность жизненно-важных органов женщины, что несет опасность для здоровья и жизни мамочки и ее будущего малыша.
- Тяжелая гипертензия, как проявление гестоза, может повлечь развитие опасных для родительницы и ее будущего ребенка осложнений – преэклампсии и эклампсии.
- Значительный скачок давления, особенно в родах, может стать причиной отслойки сетчатки глаза (и последующей слепоты) или даже инсульта.
Нужна ли госпитализация?
Поскольку гипертензия для беременной женщины это крайне опасное явление, отказываться от предложенной госпитализации неразумно. К тому же весьма вероятно, что при благоприятном прогнозе срок, проведенный в стационаре, будет невелик.
Если гипертония значилась в истории болезни женщины еще до постановки на учет по беременности, направление на госпитализацию будет выдано на первом же приеме у акушера-гинеколога.
В стационаре определят степень гипертензии, спрогнозируют риск возможных осложнений для здоровья женщины и подберут методы терапии.
При первичном выявлении гипертензии при беременности, также показана госпитализация для поиска причин, вызвавших повышение давления.
Если рост показателей произошел во втором триместре важно исключить развитие гестоза или своевременно диагностировать его.
Если степень гипертензии легкая, давление стабильное и не сказывается отрицательно на самочувствии будущей мамы, то следующая госпитализация по плану последует в начале третьего триместра, так как в этот период повышается вероятность кризиса.
На 38-39 неделе беременности будущая мама с высоким давлением переезжает в стационар до самых родов.
За это время ей проведут обследование, с целью уточнения ее состояния и выбора способа родоразрешения, подготовительные процедуры.
В случае обострения гипертензивного состояния у женщины обращение в стационар обязательно. Это необходимо для определения факторов, вызвавших усугубление гипертензии и назначения соответствующего лечения.
Как снизить давление при беременности
 В зависимости от причин, вызвавших артериальную гипертензию, доктор выбирает тактику дальнейшего ведения беременности и методы терапии, направленные на нормализацию давления.
В зависимости от причин, вызвавших артериальную гипертензию, доктор выбирает тактику дальнейшего ведения беременности и методы терапии, направленные на нормализацию давления.
Как правило, применяют сочетание медикаментозной и немедикаментозной терапии.
Немедикаментозный метод
Немедикаментозный метод заключается в ограничении физической и социально-бытовой нагрузки, а именно:
- отказ от участия в стрессовых ситуациях.
- моздание комфортной психологической обстановки.
- исключение чрезмерных физических усилий, допускается лечебная гимнастика, плавание в спокойном темпе.
- Соблюдение режима сна, отдыха.
Общие рекомендации
Кроме этого, важно соблюдать некоторые принципы питания, направленные на:
- корректировку калиево-натриевого обмена (для предотвращения задержки жидкости в организме);
- профилактику дальнейшей чрезмерной прибавки в весе (если он избыточный).
- Для улучшения водного обмена в организме необходимо:
- ограничить или исключить полностью употребление поваренной соли с пищей, как источника натрия, приводящего к задержке жидкости в тканях;
- включить в рацион продукты, богатые калием, снижающим тонус сосудов и магнием, обладающим еще и легким мочегонным свойством.
Для предотвращения излишней прибавки веса следует:
- ограничить употребление жиров до 40 г. в день, отдавая преимущество жирам растительного происхождения;
- максимально снизить присутствие в рационе простых углеводов: сахаров, рафинированных продуктов, лакомств;
- скорректировать режим приема пищи в сторону дробного питания.
Народные способы
Среди немедикаментозных способов борьбы с высоким давлением нашли свое место и народные методы:
- Равное количество плодов шиповника, боярышника, калины красной, цветков липы, календулы, побегов черники и вереска и травы пустырника измельчить, смешать. Отделить 2 ст. л. ,залить их 2 стаканами кипятка, потомить 15 мин. на водяной бане и настоять при комнатной температуре. Пить по 100 г. процеженной смеси с медом после еды 3-4 раза в сутки. Длительность курса – 1,5 месяца.
- Полстакана клюквенного сока смешать с таким же количеством меда. Принимать по 1 ч. л. 3 раза в день. Курс лечения – 14 дней.
- Равное количество измельченного корня валерианы, травы сушеницы, побеги вереска и цветков калины смешать. Залить 2 стаканами кипятка 2 ст. л. смеси и настаивать в термосе 2 часа. Теплый процеженный настой подсластить медом и принимать по ¼ стакана 4 раза в день. Курс приема 1-1,5 месяца.
Прежде чем воспользоваться растительными средствами следует получить одобрение у доктора, наблюдающего беременность, чтобы исключить возможные противопоказания.
Медикаментозный метод
Помимо нелекарственных приемов, рекомендованных для снижения артериального давления, доктор назначит прием медицинских средств.
При небольшом повышении давления достаточно будет фитопрепаратов, оказывающих успокаивающий, легкий седативный эффект, на основе пустырника, валерианы, мелиссы, мяты и т. п.
 При стойкой гипертензии наступает необходимость в применении более серьезных фармакологических средств.
При стойкой гипертензии наступает необходимость в применении более серьезных фармакологических средств.
Самое распространенное средство ввиду своей доступности и безопасности одновременно с эффективностью – метилдопа («Допегит»).
Препарат от давления разрешен к применению с самого раннего срока беременности. Метилдопа не оказывает негативного воздействия на плацентарное кровообращение, не представляет угрозы для внутриутробного развития плода, а также не вызывает неблагоприятных проявлений для родившегося ребенка в перспективе.
Действие вещества наступает в течение 2-6 часов и проявляется:
- в расслабляющем эффекте для ЦНС;
- в подавлении активности гормонов, вызывающих рост давления;
- в подавлении активности фермента плазмы крови (ренина), который способен влиять на уровень артериального давления и натриевый обмен;
- в снятии сосудистого гипертонуса;
- в общем седативном эффекте.
При давлении на поздних сроках беременности при обнаружении белка в анализе мочи и принимая во внимание все возможные риски для плода, назначают β-адреноблокаторы.
Действие таблеток основано на блокаде рецепторов, чувствительных к действию «стрессовых гормонов» адреналина и норадреналина. Прием β-адреноблокаторов оказывает антигипертензивное воздействие на организм женщины, а также снижает частоту протеинурии.
В качестве лекарства от давления беременным часто назначают кардиоселективные β-адреноблокаторы, т.к. они имеют меньше побочных эффектов, по сравнению с неселективными.
В борьбе с повышенным артериальным давлением важен эффект, оказываемый ими непосредственно на сердечную деятельность:
- снижается частота и сила сердечных сокращений;
- снижается восприимчивость организма к стрессу;
- снижается активность ренина;
- снижается до нужного уровня проводимость в AV-узле, нормализуя сократительно-проводящую деятельность сердечных отделов;
- нормализуется потребность сердечной мышцы в кислороде (антиишемическое действие);
- снижается риск сердечных аритмий.
Сбить давление при беременности помогают популярные β-адреноблокаторы, назначаемые беременным женщинам, это: атенолол, метапротолол, лабеталол, небиволол, бисопролол.
В настоящее время более предпочтительными является бисопролол из-за удобства в применении (1 таблетка в сутки), надежного круглосуточного действия, возможности применения у диабетиков и менее выраженного, в сравнении с другими средствами, «синдрома отмены».
Аналогичны β-адреноблокаторам по эффективности антагонисты кальция или блокаторы кальциевых каналов.
Но воздействуют они не на нервную систему, а на каналы в сердечной и сосудистой мускулатуре, через которые в мышечные клетки поступает кальций.
Сила сокращения мышцы зависит от кальциевой концентрации в ее клетках. Активизация кальциевых каналов происходит под влиянием адреналина, норадреналина. Блокада каналов, проводящих кальций, препятствует спазму мышц сердца и кровеносных сосудов.
По направленности воздействия антагонистов кальция можно условно поделить на группы:
- действующие только на гладкие сосудистые мышцы (нифедипин, нормодипин, амлодипин и т.п.) и потому рекомендованы к применению одновременно с β-адреноблокаторами;
- действующие на мышцы и сердца и сосудов (верапамил) и потому запрещены к применению одновременно с β-адреноблокаторами.
Прием антагонистов кальция во время беременности не исключает возможного губительного влияния на плод и часто сопровождается неприятными побочными проявлениями.
Поэтому их назначают в случае, когда прием других групп антигипертензивных препаратов невозможно.
Меры для профилактики повышения давления при беременности
 Артериальное давление у женщины в период беременности почти неизбежно вырастает из-за прироста объема циркулирующей крови с увеличением срока беременности.
Артериальное давление у женщины в период беременности почти неизбежно вырастает из-за прироста объема циркулирующей крови с увеличением срока беременности.
Поэтому незначительное повышение АД у некоторых беременных может быть физиологической нормой.
Если показатели давления повышены уже на ранних сроках беременности, либо «скачки» давления случались ранее, ей следует скорректировать свой образ жизни и рацион для профилактики гипертензии.
А именно:
- не ограничивать продолжительность сна и отдыха;
- избегать излишней физической активности, отдав предпочтение посильным нагрузкам в спокойном темпе;
- избегать стрессовых ситуаций;
- контролировать прибавку в весе в течение беременности (не более 15 кг.);
- скорректировать режим питания и меню, сделав прием пищи дробным и отказавшись от нежелательных при гипертензии продуктов;
- регулярно контролировать значения своего артериального давления (ежедневно, минимум два раза в сутки) и на правой и на левой руках.
Если случилось так, на очередном приеме у доктора либо при самостоятельном замере мамочка обнаружила, что давление превысило норму, то в первую очередь следует прекратить панику, иначе показатели поднимутся еще выше.
Самое разумное в такой ситуации, не заниматься самолечением, а довериться квалифицированным специалистам и тогда беременность и рождение малыша пройдут благополучно.
Источник
 Многие женщины в деликатном положении сталкиваются с гипертонией. Даже если до беременности никогда не было проблем с артериальным давлением, на фоне изменений в организме развивается заболевание. Такое явление не может не сказываться на состоянии матери, самочувствие резко ухудшается.
Многие женщины в деликатном положении сталкиваются с гипертонией. Даже если до беременности никогда не было проблем с артериальным давлением, на фоне изменений в организме развивается заболевание. Такое явление не может не сказываться на состоянии матери, самочувствие резко ухудшается.
Организм беременной женщины неразрывно связан с плодом, поэтому данное заболевание отображается на самочувствии плода. Насколько опасна гипертония при беременности для будущего ребенка, и какие негативные процессы может вызвать?
Механизм повышения давления у беременных
Во время беременности все процессы, происходящие в организме, направлены на обеспечение нормального внутриутробного роста и развития малыша, и подготовку к родам. Перемены происходят в абсолютно всех органах и системах. Нормальное развитие обеспечивает кровеносная система матери, поэтому в ней происходят различные изменения:
- Появляется дополнительная кровеносная схема – это плацентарная сеть, необходима для питания малыша;
- На четверть увеличивается объем крови, эти показатели могут быть разные, от 25% до 35%, данные изменения направлены на необходимое обеспечение плода, а также для поддержки кровеносного баланса во время родов;
- Крови становится много, поэтому требуется больше силы, для ее «продвижения» по сосудам, поэтому физиологически увеличиваются сокращения Миокарда;
- Происходит увеличение давления за счет роста плода и деформации внутренних органов и костей, в частности диафрагмы;
За счет этих процессов повышается артериальное давление. У некоторых женщин оно стабильно и не превышает норму, у других могут возникнуть осложнения. Провоцирующими факторами гипертонии могут являться различные заболевания, а также факторы из внешнего мира.
Причины гипертонии
Провоцирующими факторами для повышения артериального давления являются различные неблагоприятные состояния. Для женщин в положении критическими считаются следующие:
- Наличие хронической гипертонии до беременности;
- Атеросклероз и другие заболевания, связанные с трудностями в артериальном протоке;
- Сахарный диабет;
- Нарушения со стороны эндокринной системы, в частности гипертиреоз;
- Неврологические заболевания;
- Психические расстройства;
- Повышенная масса тела;
- Повышенный уровень холестерина;
- Стресс;
- Неправильное питание;
- Высокий уровень гемоглобина.
В группу риска попадают курящие женщины и употребляющие алкоголь. Также врачи указывают на наследственную предрасположенность.
Немаловажным является количество беременностей. Как показывает практика, первая беременность и первые роды в 60% случаев отмечается повышенным давлением.
Влияние давления на плод
Самочувствие беременной женщины с повышенным давлением плохое, но большую опасность представляют риски для плода. Гипертония сказывается на росте и развитие малыша и имеет следующие проявления:
- В результате повышенного давления, сосуды в системе «мать-плацента» сужаются. Таким образом, кровоток резко замедляется и к плоду не доходит необходимое количество кислорода и питательных веществ. На этом фоне может развиться фетоплацентарная недостаточность и, как результат, задержка развития плода.
- На фоне хронической гипертонии повышается риск развития сердечных патологий у будущего малыша.
- Постоянное снижение интенсивности кровотока в плаценте вызывает гипоксию плода, это состояние чревато преждевременным прерыванием беременности и замиранием плода.
- Повышенное давление может привести к отслоению плаценты и, как результат, к развитию кровотечения.
Самым опасным состоянием является в последний триместр беременности, когда размеры плода достаточно велики и тенденция к повышению давления увеличивается.
Самые неблагоприятные случаи повышенного давления у женщины в период беременности – это потеря ребенка. Чтобы избежать такого сценария, за своим состоянием нужно следить и держать давление в норме.
Как распознать симптомы гипертонии?
Женщины, которые и в обычной жизни сталкиваются с этой проблемой, хорошо знают, как себя проявляет гипертония. Другие должны обращать внимание на следующие признаки:
- Головная боль, сдавливающего характера, чаще всего с большой силой проявляется на затылке;
- Шум в голове;
- Помутнение в глазах, эффект «мушек»;
- Головокружение;
- Тошнота, при высоком давлении возможны приступы рвоты;
- Повышенная потливость;
- Общее ухудшение состояния.
С развитием заболевания симптоматика усугубляется, могут проявляться более серьезные симптомы, например, учащение пульса и отечность.
Любые проявления должны стать сигналом для визита к врачу, подбирать методы лечения в таком положении нужно крайне деликатно.
Как бороться с повышенным давлением в период беременности?
Прежде всего стоит пройти полную диагностику. Врач направляет женщину на анализы и делает регулярное сравнение показателей давления. Также тщательно изучается уровень гемоглобина, белка, эритроцитов и тромбоцитов в крови. Эти показатели могут быть ключевыми для определения точной причины.
Схема лечения зависит, в первую очередь, от этиологии проблемы, а во вторую – от срока беременности. Терапия направлена на снижение уровня давления без вреда для плода.
Ключевым принципом лечения является применение медикаментозных средств в том случае, если показатели превышают 130/90 мм рт.ст.
Допускаются при гипертонии такие группы препаратов:
- Средства общего действия, которые быстро усваиваются. К таким относятся «Пресолол» или его аналог «Лабеталол».
- При хронических формах назначают средства, которые блокируют ионы кальция. Самым безопасным для плода является «Испаридипин».
- Если возникает риск внутриутробной задержки развития на фоне повышенного давления, врач назначает препараты, в состав которых входят метилдоп. Эти средства стимулируют процессы в растущем организме и успокаивают женщину.
- При наличии гипертонических кризов могут использовать спазмолитики. Обычно их вводят внутримышечно. Самыми безопасными считаются «Но-шпа», «Эуфиллин».
Дополнительно также женщине рекомендуется много времени проводить на свежем воздухе, правильно питаться, заниматься специальной физкультурой.
В особо тяжких случаях женщина ложится в стационар для постоянного наблюдения.
Источник