Почки при гипертонии узи
Диагностика УЗИ Гипертония
Гипертония, или артериальная гипертензия широко распространенное заболевание, которым страдают миллионы людей. Диагноз гипертонической болезни ставят на основании подъема систолического артериального давления выше 140 мм.рт.ст. и подъема диастолического артериального давления выше 90 мм. рт.ст.
Нормальное артериальное давление лежит в пределах систолического: ниже 120 мм.рт.ст. и диастолического: ниже 90 мм. рт.ст.
Предгипертония соответствует таким показателям: систолическое артериальное давление находится в пределах 120-139 мм.рт.ст, а диастолическое 80-89 мм.рт.ст.
Первая стадия гипертонии (гипертензии): систолическое артериальное давление 140-159 мм.рт.ст., диастолическое 90-99 мм .рт.ст.
Вторая стадия гипертонии: систолическое артериальное давление свыше 160 мм. рт. ст., диастолическое свыше 100 мм.рт.ст.
Гипертония может быть первичной, которая развивается на фоне влияния различных факторов окружающей среды и наследственной предрасположенности и вторичной – вследствие сосудистых и эндокринных нарушений. В структуре причин гипертонии 90-95% случаев приходится на первичную, и 5-10% приходится на вторичную гипертензию.
Диагностика причин гипертонии

Гипертоническая болезнь имеет самые разнообразные причины и в подавляющем большинстве случаев бывает сложно выделить какой- либо один этиологический фактор. Несмотря на это, все больные гипертонией должны быть обследованы на предмет исключения вторичной гипертензии. В данной статье мы коснемся возможностей ультразвукового исследования для диагностики причин этого заболевания. Перечень необходимых исследований при гипертонии:
- Дуплексное сканирование брахиоцефальных артерий. Обоснование необходимости этого метода диагностики заключается в том, что при атеросклеротическом поражении синуса сонной артерии поражаются барорецепторы, расположенные в месте раздвоения общей сонной артерии на наружную и внутреннюю. При этом организм перестает «чувствовать свое собственное давление» и вследствие этого возрастает частота сердечных сокращений и увеличивается тонус периферических сосудов, что создает повышенное сопротивление току крови и приводит к возрастанию давления.
- Эхокардиография: такие нарушения, как двустворчатый аортальный клапан с развитием стеноза, подклапанный аортальный стеноз, атеросклероза корня аорты и коарктация аорты могут создавать условия при которых повышается артериальное давление.
- Узи почек: позволяет выявить объемные образования в надпочечниках – например при феохромоцитоме и при синдроме Кушинга. Также при узи почек выявляются тяжелые поражения почечной ткани, ведущие к почечной недостаточности и возникновению так называемой ренопаренхиматозной гипертензии.
- Узи почечных артерий (дуплексное сканирование почечных артерий) – применяется для диагностики стенозов почечных артерий. Стеноз почечной артерии ведет к выработке ренина – фермента, который запускает каскад реакций в организме, ведущих к сужению периферических сосудов и у усилению задержки жидкости. Все это ведет к тяжелой гипертензии.
Так как все методики узи описаны в соответствующих разделах сайта, здесь мы рассмотрим дуплексное сканирование почечных артерий.
Как кровоток в почечных артериях влияет на уровень артериального давления
Почечные артерии отходят от ствола брюшной аорты и снабжают кровью почки. Почки – один из самых обильно кровоснабжаемых органов в теле человека. Почечные артерии, попадая в ворота почки делятся на сосуды нескольких порядков: сегментарные, междолевые, дуговые и внутридольковые. От внутридольковых сосудов берут свое начало приносящие артериолы, которые проводят кровь к почечных клубочкам, в которых осуществляется фильтрация. Рядом с почечными клубочками расположены клетки юкстагломерулярного аппарата. Клетки юкстагломерулярного аппарата вырабатывают фермент ренин. Количество ренина зависит от давления в приносящих сосудах. Если давление падает, ренин начинает активно вырабатываться. Высокий уровень ренина активизирует ангиотензин- конвертирующий фермент. Ангиотензин-конвертирующий фермент в свою очередь стимулирует образование Ангиотензина I из Ангиотензиногена. В свою очередь высокий уровень Ангиотензина I стимулирует продукцию Ангиотензина II. Ангиотензин IIобладает мощным прессорным действием, то есть повышает артериальное давление. Кроме этого он также усиливает выработку Альдостерона надпочечниками. Альдостерон – гормон, вызывающий задержку жидкости в организме. Этот каскад реакций биологически запрограммирован для борьбы с кровопотерей и обеспечивает выживаемость человека в экстремальных условиях. Снижение кровоснабжения почки расценивается организмом как угроза жизни и напрягает все защитные механизмы, к которым относится и повышение артериального давления. На уровень ренина также влияет концентрация хлорида натрия в крови и в моче и активность симпатической нервной системы.
При таких заболеваниях как врожденный стеноз почечной артерии, атеросклерозе устья почечной артерии, фиброзно-мышечной дисплазии и т.д. уровень кровоснабжения почки уменьшается. Это запускает ренин-ангиотензин-альдостероновую систему и способствует повышению давления.
Дуплексное сканирование почечных артерий

Дуплексное сканирование почечных артерий является наиболее дешевым и доступным методом диагностики стеноза. Техника дуплексного сканирования заключается в одновременном получении данных в черно-белом режиме и в режиме цветового допплеровского картирования. Этот режим позволяет наблюдать потоки крови и оценивать их скорость. Не всегда в черно-белом режиме удается визуализировать почечную артерию. При использовании цветного допплера эта задача упрощается.Во время дуплексного сканирования почечных артерий измеряется скорость кровотока в нескольких местах на протяжении правой и левой почечных артерий. Главным критерием стеноза почечной артерии является локальное повышение скорости кровотока выше 150-170 см /с в зависимости от угла локации. Также используется соотношение скорости в почечной артерии и в смежном отделе брюшной аорты. Соотношение свыше 3.5 указывает на стеноз. ПО степени выраженности регистрируют 3 типа стеноза: до 60% — при этом практически нет влияния на кровоток в участках, расположенных после сужения сосуда. От 60 до 90% — присутствуют выраженные изменения кровотока после места сужения. Свыше 90% практическое отсутствие кровотока. При дуплексном сканирования почечных артерий также можно визуализировать и почечные вены. При этом можно диагностировать такие состояния, как артериовензная фистула, тромбоз почечных вен и синдром «мезентериального пинцета» Несмотря на доступность исследования, дуплексное сканирование почечных артерий далеко не всегда является легкой задачей.
Исследование проводят натощак. Чрезвычайно важно, чтобы пациент был способен задерживать дыхание на довольно продолжительное время и лежать без движения. Это связано с тем, что дыхание вызывает смещение органов и мешает фиксации контрольного объема при сканировании . Фиксация контрольного объема необходима для точной оценки скорости кровотока. На качество исследования влияют факторы:
- Факторы пациента: ожирение, вздутие кишечника, плохая подготовка, плохой контакт с пациентом и невозможность надолго задерживать дыхание
- Анатомические факторы: подковообразная почка, дистопия почки, множественные почечные артерии
- Технические ограничивающие факторы включают – ложноположительное восприятие из-за передаточной пульсации аорты, длительное и трудоемкое исследование кровотока по всей длине артерии, опыт врача
- Патологические факторы, в результате который не может быть записан сигнал от почечных артерий, так как они замещены, например, коллатеральными сосудами.
Подготовка пациента:
Подготовка к дуплексному сканированию почечных артерий не отличается от подготовки к исследованию органов брюшной полости и состоит в полном голодании на протяжении 12 часов до исследования, исключению газообразующей пищи, в приеме эспумизана за несколько часов до исследования. Иногда, при выраженном вздутии кишечника, продолжительность подготовки может достигать 3 суток.
Источник

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Введение
Проведение ультразвукового исследования почек в B-режиме и допплерографии почечных артерий необходимо для больных с повышенным АД с целью исключения нефрогенной артериальной гипертензии. Как известно, до 35-40% больных с артериальной гипертензией имеют поражение почек [1]. Нефрогенная артериальная гипертензия подразделяется на реноваскулярную, ренопаренхиматозную, смешанную и посттрансплантационную [1, 2].
Реноваскулярная гипертензия встречается в 0,2-5% случаев в общей группе лиц с повышенным АД. Наиболее часто причиной повышения АД является ренопаренхиматозная артериальная гипертензия вследствие перенесенного острого или хронического гломерулонефрита (68,2%) или пиелонефрита (41,5%). Причинами смешанной нефрогенной артериальной гипертензии могут быть кистозные образования почек, опухоли почек, гидронефроз и т.д.
Ультразвуковой метод позволяет также выявить опухоли надпочечников (гормонально активные). Наиболее актуально исключение последних у пациентов с кризовым течением артериальной гипертензии, наличием ванилилминдальной кислоты в суточной моче и нарушением экскреции катехоламинов.
Целью исследования явилась оценка состояния почек, надпочечников и почечного кровотока у больных с артериальной гипертензией.
Материал и методы
Ультразвуковое исследование (УЗИ) проведено у 60 пациентов с артериальной гипертензией, направленных на консультацию в областной кардиологический диспансер (42 женщины и 18 мужчин в возрасте от 40 до 68 лет). У 30 больных систолическое АД равнялось в среднем 150±0,05 мм рт.ст., диастолическое — 95±0,05 мм рт.ст. у 38 больных — соответственно в среднем 169±0,05 и 105±0,05 мм рт.ст.
Результаты исследования
При проведении традиционного УЗИ почек в режиме серой шкалы у 5 пациентов были выявлены объемные образования почек солидной структуры и опухоли надпочечников — аденома (рис. 1, 2). В 1 случае опухоль почки имела плотные стенки и обызвествление капсулы (эхинококковая киста). У всех больных с новообразованиями надпочечников отсутствовала ванилилминдальная кислота в суточной моче.
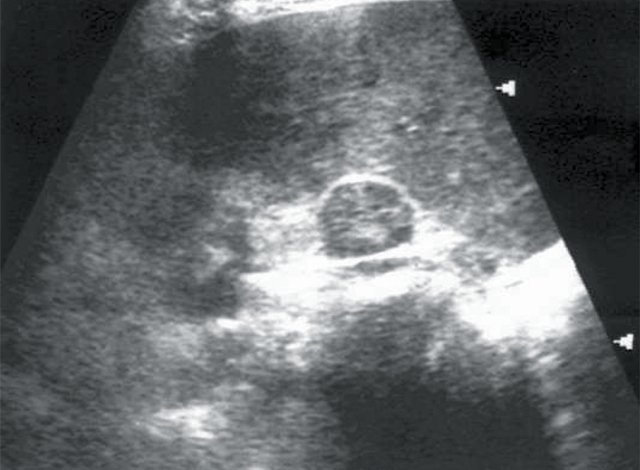
Рис. 1. Больная К., 53 лет. Диагноз: гипертоническая болезнь II степени. Сахарный диабет. Хронический пиелонефрит. Объемное образование правого надпочечника.
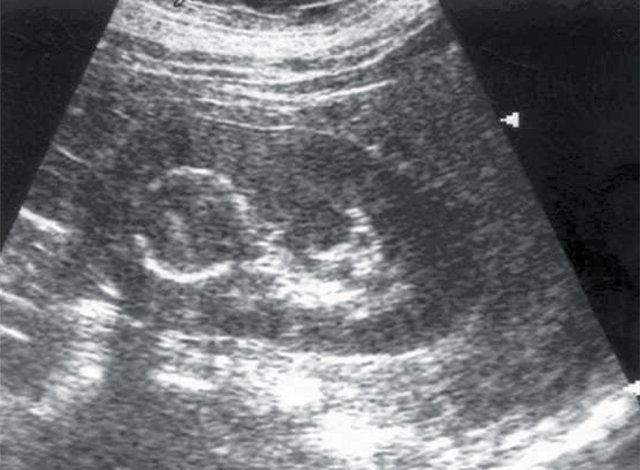
Рис. 2. Больная Ш., 53 лет. Диагноз: гипертоническая болезнь II степени. Солидное образование почки с обызвествлением капсулы.
У 3 обследованных больных было выявлено уменьшение размеров одной почки (гипоплазия, вторично сморщенная почка), размеры ее составили в среднем 6,02±0,05х 3,0±0,05х32±0,05 см, в 4 случаях паренхима была истончена равномерно (7,0±0,02 мм), у 1 пациента с длительно текущим хроническим пиелонефритом вторично сморщенная почка была первично гипоплазирована (рис. 3, 4).
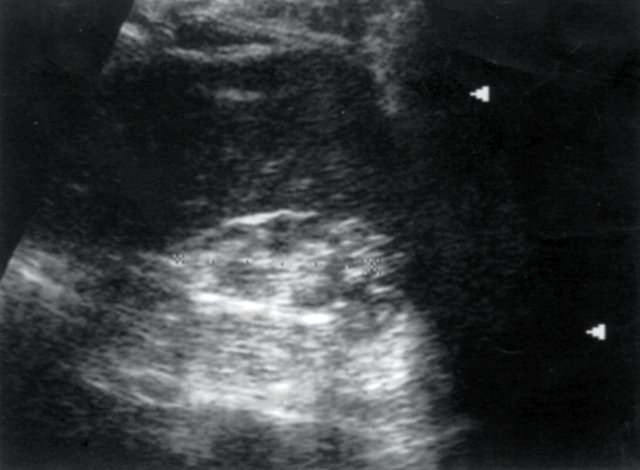
Рис. 3. Больная Л., 53 лет. Диагноз: гипертоническая болезнь II степени; стабильно высокие показатели АД. Вторично сморщенная правая почка. Размеры почки уменьшены, паренхима ее неравномерно истончена.
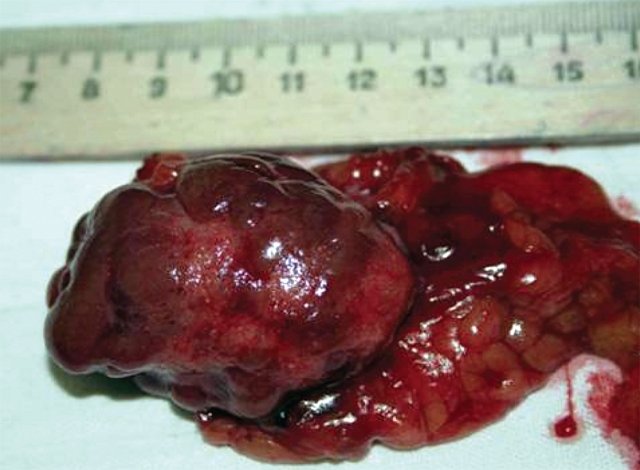
Рис. 4. Макропрепарат. Удаленная правая почка больной Л., декапсулированная на большом протяжении. Натуральная величина. Поверхность почки синюшная, мелкозернистая, с признаками эмбриональной дольчатости и наличием мелких рубцовых втяжений звездчатой формы.
У 12 больных при допплерографии почечных артерий был выявлен высокорезистивный кровоток в основном стволе, сегментарных и дуговых артериях паренхимы, показатели АД были стабильно повышены, диастолическое АД равнялось в среднем 105±0,05 мм рт.ст. (рис. 5) У 8 пациентов с артериальной гипертензией эхогенность почечной паренхимы была повышена, нарушена кортико-медуллярная дифференцировка паренхимы, размеры почек находились в пределах нормы. В анализах мочи наблюдались высокий удельный вес мочи, лейкоцитурия, альбуминурия. Во всех случаях больным с диффузным нефротическим сонографическим синдромом проводилась допплерография почечных артерий для исключения экстравазальной компрессии и выявления артериовенозного шунтирования в паренхиме почек (рис. 6, 7).
Рис. 5. Больной И., 80 лет. Диагноз: гипертоническая болезнь III степени. ИБС: стенокардия напряжения, ФК I. Безболевая ишемия. Размеры правой почки уменьшены (72х33 мм), толщина паренхимы 9 мм.
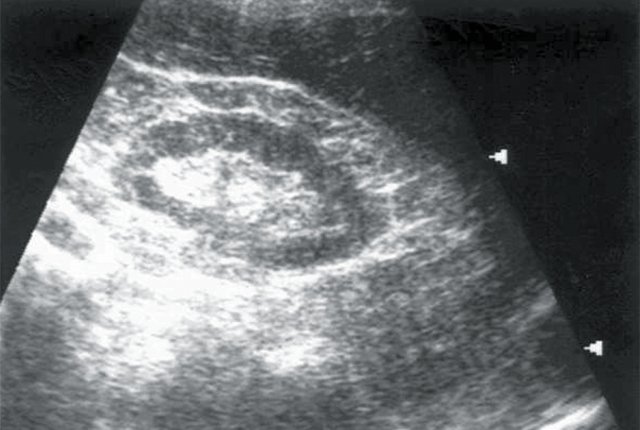
а) Эхограмма правой почки.
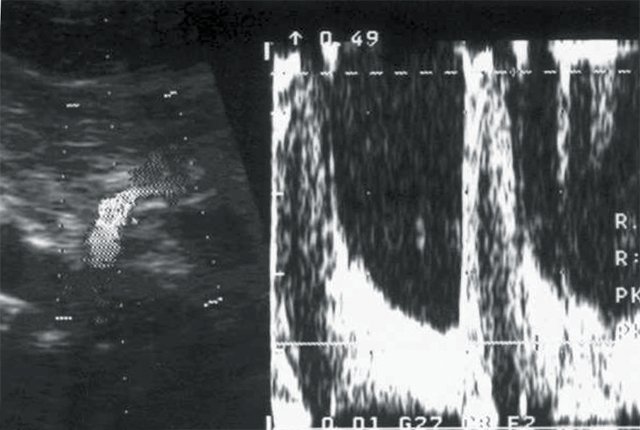
б) Кровоток в основном стволе правой почечной артерии: систолическая скорость (Vс) — 45 см/с, диастолическая скорость (Vд) — 15 см/с, систолодиастолическое отношение (СДО) — 3,0, индекс резистентности (RI) — 0,67.
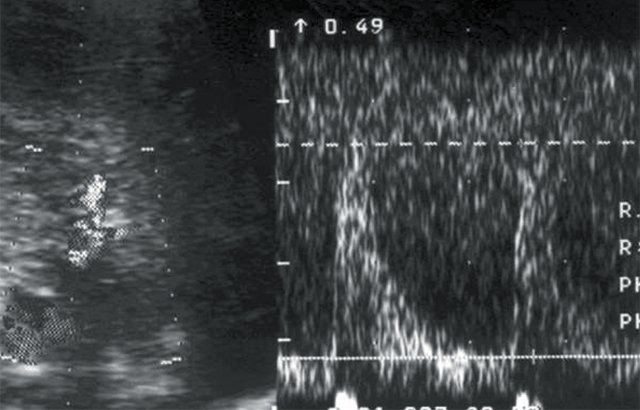
в) Кровоток в правой сегментарной артерии: Vс — 35 см/с, Vд — 8 см/с, СДО — 4,5, RI — 0,77.
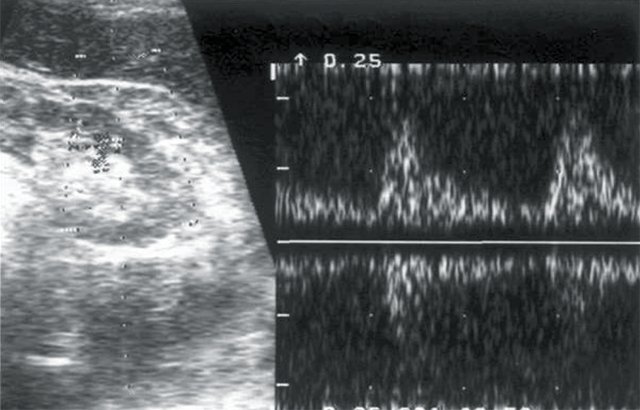
г) Кровоток в дольковых артериях паренхимы правой почки: Vс — 18 см/с, Vд — 4,4 см/с, СДО — 4, RI — 0,75.
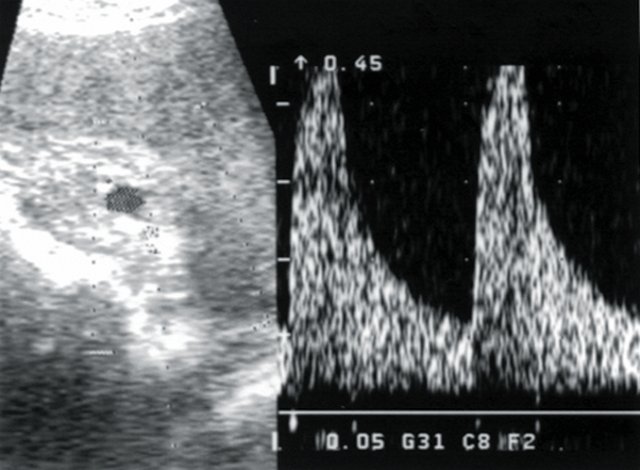
Рис. 6. Больная Т., 58 лет. Диагноз: гипертоническая болезнь III степени. Хронический пиелонефрит вне обострения. Допплерограмма дольковой артерии паренхимы.
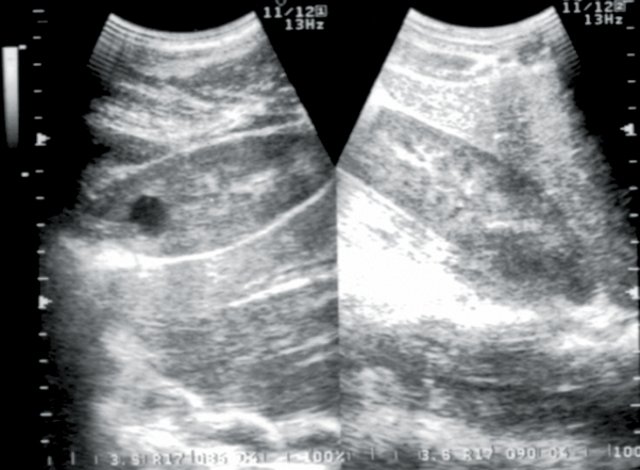
Рис. 7. Больной М., 15 лет. Диагноз: изменения паренхимы почек по типу диффузного нефротического сонографического синдрома (хронический гломерулонефрит).
Выводы
Таким образом, скрининговое исследование почек при помощи ультразвукового метода и допплерография почечных артерий помогает выявить многообразие причин нефрогенной артериальной гипертензии, нарушение почечного кровотока (нефроангиосклероз, экстравазальная компрессия артерий паренхимы). Измерение размеров почек, структурного индекса, толщины паренхимы позволяют выявить гипоплазированную или сморщенную почку. Выявленные изменения в некоторых случаях служат поводом для дообследования больных (экскреторная урография, ангиография, компьютерная томография) и направления их в специализированные учреждения.
Литература
- Возiанов О.Ф., Молько О.В. Урологiя. Киев: Вища школа 1993. 711 с.
- Квятковский Е.А., Квятковская Т.А. Ультрасонография и допплерография в диагностике заболеваний почек. Днепропетровск: Новая идеология 2005. 318 с.

УЗИ сканер RS80
Эталон новых стандартов! Беспрецедентная четкость, разрешение, сверхбыстрая обработка данных, а также исчерпывающий набор современных ультразвуковых технологий для решения самых сложных задач диагностики.
Источник
Лабораторные и инструментальные исследования при гипертонии
Узи почек при гипертонической болезни, лабораторные и инструментальные исследования при гипертонии
Лабораторные и инструментальные исследования при гипертонии
Задачами диагностики и обследования пациентов с повышенным артериальным давлением являются:
выявление уровня повышения артериального давления и степени его стабильности;
определение, не является ли артериальная гипертензия вторичной (симптоматической) на фоне других заболеваний различных органов, а также выявление конкретной формы гипертонии;
характеристика общего уровня состояния сердечно-сосудистой системы;
выявление сопутствующих факторов риска, способных повлиять на прогноз и эффективность лечения;
определение группы риска, к которой относится данный пациент;
выявление наличия или отсутствия поражения органов-мишеней, а также оценка степени тяжести нарушений.
Диагностирование артериальной гипертонии можно подразделить на четыре этапа:
повторные измерения и/или суточный мониторинг артериального давления;
сбор анамнеза, то есть получение информации о симптомах заболевания, условиях его возникновения, сопутствующих болезнях и т. п.;
физикальное обследование;
лабораторно-инструментальные методы исследования, которые, в свою очередь, осуществляются в два шага (на первом шаге — более простые, на втором шаге- — более сложные).
Обследования проводятся, начиная с простых и переходя К более сложным. Вначале проводятся исследования, обязательные для всех пациентов. Если полученные данные позволяют исключить вероятность вторичного характера артериальной гипертензии и сделать обоснованный вывод о группе риска, к которой относится данный пациент, обследование на этом может завершиться, и врач назначит соответствующее лечение.При подозрении на вторичный характер артериальной гипертензии, наличии нарушений в органах-мишенях, недостаточности картины факторов риска и т. п. могут потребоваться более углубленные исследования. С целью определения степени поражения органов-мишеней проводятся дополнительные исследования сердца, головного мозга.
Это необходимо не только для определения степени риска развития сердечно-сосудистых заболеваний, но также для анализа эффективности и безопасности проводимой терапии.
Итак, первоначально врачу в ходе беседы с пациентом следует в максимальной степени собрать информацию по следующим вопросам:
как давно наблюдается повышение артериального давления, каковы его показатели (наиболее частые, максимальные), наличие гипертонических кризов;
имеются ли у близких родственников и самого пациента заболевания почек, имелись ли (или имеются) у самого пациента заболевания почек и мочевыводящей системы;
принимает ли пациент какие-либо лекарственные препараты, в особенности анальгетики, препараты, содержащие кокаин, эритропоэтин, циклоспорины;
бывают ли у пациента внезапные головные боли, учащенное сердцебиение, тревожные состояния, обильное потоотделение (комплекс этих проявления может быть симптомами феохромоцитомы);
бывают ли у пациента периодические ощущения мышечной слабости, холода в конечностях (парестезии), судороги (альдостеронизм).
В ходе беседы с пациентом врач выявляет, какие из факторов риска актуальны для данного человека — генетическая предрасположенность к артериальной гипертензии, сердечно-сосудистым заболеваниям, сахарному диабету либо наличие у пациента заболеваний сердечно-сосудистой системы, дислипидемии, сахарного диабета, наличие вредных привычек (курение), ожирения, а также особенности его питания. Врач также должен задать вопросы о степени физической активности и психоэмоциональных особенностях пациента.Признаками нарушения работы головного мозга могут служить такие симптомы, как головная боль, головокружения, проблемы со зрением, транзиторная ишемическая атака, нарушения восприятия органами чувств и двигательные расстройства. Учащенное сердцебиение, боли в грудной клетке, а также одышка свидетельствуют о нарушениях работы сердца. Признаками нарушения работы почек являются повышенная жажда, полиурия (обильное мочеиспускание), никтурия (преимущественное мочеиспускание в ночные часы), гематурия (присутствие крови в моче). Холод в конечностях и перемежающаяся хромота говорят о повреждении периферических артерий.Помимо вышеперечисленного, врач должен обратить внимание на предшествующее лечение гипертонии.
Если болезнь имела место, то насколько эффективны и безопасны были применявшиеся препараты, какова степень их переносимости организмом пациента.Еще один момент, который врач должен учитывать, — это влияние на повышение артериального давления факторов окружающей среды, в первую очередь обстановки в семье и на работе пациента.
Физикальное (внешнее, объективное). Исследование сердца с помощью фонендоскопа помогает выявить изменения в ткани сердца, связанные, а также наличие пороков сердца. Признаками развивающихся патологий служат наличие шумов в сердце, изменения тонов (усиление или ослабление), появление нехарактерных звуков.
Помимо этого, на этапе физикального обследования осуществляется измерение роста пациента и рассчитывается индекс массы его тела.В ходе такого обследования могут быть выявлены следующие признаки, указывающие на вторичность артериальной гипертензии: симптомы болезни Иценко-Кушинга, нейрофиброматоз кожи, который может являться проявлением феохромоцитомы, увеличение размеров почек, определяемое при ощупывании, шумы над областью брюшного отдела аорты, сужение почечных артерий.
В результате фонендоскопического обследования производят выслушивания грудной клетки, а также выявления ослабления или запаздывания пульса на бедренной артерии и сниженный уровень артериального давления на бедренной артерии могут быть определены некоторые заболевания аорты (коарктация аорты, неспецифический аортоартериит). При прослушивании грудной клетки могут выявиться нарушения сердечного ритма и усиление верхушечного толчка сердца.
Следующим этапом обследования являются собственно лабораторные и инструментальные исследования.
Всем пациентам с артериальной гипертензией необходимо:
сделать общий анализ мочи и крови;
пройти исследования на содержание в плазме крови глюкозы и содержание в сыворотке крови холестерина, три-
глицеридов, креатинина, мочевой кислоты, калия;
сделать электрокардиограмму;
пройти обследование глазного дна.
По показаниям рекомендуется также пройти эхокардиографическое обследование с целью определения наличия или отсутствия гипертрофии (то есть увеличения) левого желудочка, а также определения сократительной способности сердца.Дополнительно могут быть проведены исследования на общий холестерин, высокоплотный холестерин, триглицериды, кальций в сыворотке крови, фосфаты и мочевую кислоту, а также рентгенография грудной клетки и многое другое.Иногда проводится углубленное обследование пациента, включающее оценку состояния кровотока головного мозга, сердца, почек, определение концентрации в крови альдостерона, кортикостероидов, брюшную аортографию, компьютерную томографию или магнитно-резонансную томографию надпочечников и головного мозга.Дополнительные и углубленные исследования обычно необходимы в тех случаях, когда состояние тех или иных органов имеет важное значение при назначении лечения, а также является существенным фактором риска.
Обследование органов-мишеней при гипертонии — важная составляющая диагностики, так как позволяет выявить риск развития сердечно-сосудистых и других заболеваний, вести наблюдение за динамикой состояния больных, облегчает анализ эффективности и безопасность применяемой терапии.
Электрокардиограмма (ЭКГ) — метод обследования, который позволяет получить информацию об изменении электрических потенциалов сердца во времени. Этот метод диагностики позволяет выявлять различные нарушения ритма сердца, а также расширение стенки левого желудочка, весьма распространенную при гипертонии.
Эхокардиография. или ультразвуковое исследование сердца, дает возможность выявлять дефекты в строении сердца, изменения толщины его стенок и особенности состояния сердечных клапанов. Данные, полученные в ходе этого обследования, позволяют сделать вывод о наличии или отсутствии гипертрофии левого желудочка сердца. Дополнительные сведения о толщине стенок и размерах полостей сердца помогают уточнить группу риска и акцентировать внимание на определенных аспектах терапии.
Эхокардиография помогает получить представление о диастолической функции и сократимости миокарда.
Допплерография является ультразвуковым методом диагностики, посредством которого определяется состояние кровотока в артериальных и венозных сосудах. При гипертонии проводится преимущественно исследование сонных и мозговых артерий. Достоинством ультразвуковых исследований является их безопасность и отсутствие каких-либо осложнений.
Ультразвуковое исследование может применяться для изучения состояния кровеносных сосудов, например, УЗИ брахио-цефальных артерий позволяет определить толщину стенок сосуда и наличие атеросклеротических бляшек.С помощью коронарографии можно выявить наличие атеросклеротических бляшек на стенках коронарных артерий, коарктацию аорты (врожденное сужение фрагмента аорты) и т. п.С целью выявления почечных заболеваний и получения более точной информации о функциональном состоянии почек проводится исследование уровня креатинина в сыворотке крови и экскреции альбумина с мочой, а также определяется уровень концентрации в крови мочевой кислоты, так как при артериальной гипертонии с выраженным нефроангиосклерозом может наблюдаться повышенная гиперурикемия.Начальными признаками почечной недостаточности являются снижение клиренса креатинина до 60—70 мл/мин и снижение содержания креатинина в сыворотке крови до 133 ммоль/л у мужчин и до 124 ммоль/л у женщин.
Компьютерная, или магнитно-резонансная, томография головного мозга применяется для оценки состояния головного мозга, а также после перенесенного инсульта, и позволяет получить информацию о наличии, особенностях и локализации патологических изменений.
Диагностика вторичных форм артериальной гипертонии
Нередко артериальная гипертония является вторичным проявлением других заболеваний, что обязательно должно учитываться при назначении пациенту лечения. Поэтому так важно определить причину повышения артериального давления. Для этого и проводятся различные лабораторные и инструментальные исследования, которые, помимо факторов развития гипертонии, могут дать развернутое представление о степени тяжести заболевания, динамике его прогрессирования и чувствительности пациента к лекарственной терапии.
Существует несколько причин возникновения вторичной гипертонии.
1. Наиболее распространенными причинами развития вторичной артериальной гипертонии являются патологические изменения в почках. С целью выявления почечных нарушений проводится ультразвуковое исследование почек, позволяющее получить информацию о размерах и форме органов. УЗИ позволяет диагностировать поликистоз и опухоли почек, делать прогноз относительно вероятных изменений состояния почек. Существование такого метода, как УЗИ, помогает сократить применение внутривенной урографии с введением контрастного вещества, которое способно оказывать токсическое воздействие на почки.Также патологические изменения в почках диагностируются при проведении общего анализа мочи. Указанием на нарушения в почках является протеинурия — наличие белка в моче. Также для определения состояния почек анализируются такие показатели, как относительная плотность мочи и концентрация креатинина в сыворотке крови.Если наличие патологических изменений в почках установлено, для дальнейшей детализации картины заболевания могут проводиться более углубленные исследования: количественные и специальные методы исследования мочи, радиологические методы, а также компьютерная или магнитно-резонансная томография почек. При ряде показаний может производиться биопсия почки.
Этот метод исследования является хирургическим вмешательством с целью иссечения микроскопического фрагмента ткани органа для последующего изучения.
2. Второй по распространенности причиной вторичной артериальной гипертензии является поражение почечных артерий. Результатом одно- или двустороннего стенозирующего поражения почечных артерий является вазоренальная, или реноваскулярная, артериальная гипертензия.Чаше всего причиной вазоренальной гипертонии, особенно у пациентов пожилого возраста, является атеросклероз почечных артерий. Это примерно 75% случаев данной разновидности гипертонии. Среди пациентов молодого возраста причиной вазоренальной гипертонии чаше выступает фибромышечная дисплазия — около 25% случаев.Следует отметить, что примерно у 40% пациентов со стенозом почечных артерий прослушивается систолический шум над брюшным отделом аорты и наблюдается прогрессирующее ухудшение функции почек.Существенным моментом в диагностировании вазоренальной гипертонии являются данные об асимметрии размеров, формы и функции почек. Эту информацию предоставляет ультразвуковое исследование.Одним из характерных признаков вазоренальной гипертонии является разница в размере почек, составляющая более 1,5 см. Однако подобный признак обнаруживается только у 60—70% больных вазоренальной гипертонией. Применение допплеро-графического метода исследования позволяет диагностировать сужение почечных артерий, расположенных преимущественно в устье сосуда.Признаки сужения почечных артерий выявляются и радиоизотопными методами.
Еще одним методом, который применяется для диагностирования сужения почечных артерий, является брюшная аортография. Однако это достаточно сложный метод, требующий введения в почечные вены катетеров с последующим введением ренина для рентгенографического просвечивания.Среди высокоэффективных методов вазоренальной гипертонии также следует отметить магнитно-резонансную ангиографию и спиральную компьютерную томографию.
3. Артериальная гипертония может быть следствием феохромоцитомы — редкого заболевания, при котором образуется опухоль мозгового слоя надпочечников из хромаффинной ткани. Диагностирование феохромоцитомы производится путем исследования мочи, при котором выявляются высокие показатели катехоламинов и их метаболитов. Если эти показатели на пограничном уровне или в пределах нормы, однако наблюдаются проявления, характерные для феохромоцитомы, в условиях стационара проводится специальное исследование с применением диагностических тестов (фармакологических с адренолитически-ми средствами, провокационных фармакологических).Чтобы подтвердить диагноз феохромоцитомы, следует определить локализацию опухоли.
Как правило, подобные опухоли имеют размер 1—1,5 см и выявляются при ультразвуковом исследовании надпочечников и парааортальной области либо компьютерной томографии.
4. Артериальная гипертензия может также развиваться на фоне первичного альдостеронизма (гиперальдостеронизма, синдрома Конна) — повышенной секреции (выработки) надпочечниками гормона альдостерона. В подавляющем большинстве случаев избыточная секреция альдостерона сопровождается гипокалиемией — пониженным уровнем содержания калия в плазме крови. Поэтому с целью выявления альдостеронизма проводятся исследования содержания калия в плазме крови. Следует отметить, что показания электрокардиограммы также дают представление о наличии или отсутствии гипокалиемии.Чтобы получить сведения о функциональном состоянии надпочечников, проводят исследования концентрации альдостерона и активности ренина в плазме крови. При аденоме (альдостероме) и гиперплазии коры надпочечников наблюдается низкая активность ренина и высокая концентрация альдостерона в плазме крови.
Дополнительно проводится специальное тестирование для диагностики альдостеромы и гиперплазии коры надпочечников, так как при этих нарушениях требуется разное лечение: при альдостероме показано хирургическое лечение, а при гиперплазии коры надпочечников применяют медикаментозные методы лечения. Для диагностирования этих заболеваний используют тест с четырехчасовой ходьбой, а также другие нагрузочные пробы, при которых стимулируется и подавляется активность ренин-ангиотензин-альдостероновой системы, а также осуществляют пробу с дексаметазоном, позволяющую выявить редкую форму вторичной артериальной гипертензии, развивающейся на фоне дексаметазонзависимого гиперальдостеронизма.Также для исследования изменений в надпочечниках применяют компьютерную, или магнитно-резонансную, томографию.
5. В качестве причины развития вторичной артериальной гипертензии может выступать и болезнь Иценко-Кушинга — эндокринное заболевание, характеризующееся ожирением, «лунообразным» лицом, вирилизмом (появлением у женщин мужских вторичных половых признаков — изменением особенностей телосложения и тембра голоса, появлением усов, бороды и т. п.), повышенным артериальным давлением. Все эти патологические изменения связаны с повышенной выработкой гормонов глюко-кортикоидов.Болезнь Иценко-Кушинга диагностируется на основе визуальных наблюдений внешнего вида пациента. Кроме того, производится исследование экскреции (выделения).
Делаются функциональные пробы с дексаметазоном, адренокортикотропным гормоном и др.
6. Иногда причиной артериальной гипертензии может быть врожденное сужение аорты, чаще в зоне перешейка и дуги — коарктация аорты. В подобных случаях для диагностики заболевания большое значение имеет разница артериального давления в конечностях (повышенное — в верхних, нормальное или пониженное — в нижних). В артериях нижних конечностей наблюдается ослабление пульса, в грудной клетке прослушивается систолический шум.
В качестве специальных исследований для подтверждения диагноза применяются ангиография (рентгенологическое исследование) и магнитно-резонансная томография.
7. Помимо вышеперечисленных причин, повышение артериального давления может развиться как вторичное проявление на фоне приема ряда лекарственных препаратов: стероидных и нестероидных противовоспалительных средств, гормональных противозачаточных средств, симпатомиметиков, препаратов, содержащих кокаин, эритропоэтина, циклоспоринов, препаратов лакрицы. В случае отмены этих препаратов артериальное давление снижается.
8. В некоторых случаях причиной артериальной гипертонии являются некоторые генетические нарушения, передающиеся по наследству: патологии амилорид-чувствительных эпителиальных натриевых каналов, синдрома кажущейся избыточности минералокортикоидной активности и синдрома глюкокортикоид-зависимого подавления гиперальдостеронизма. Подобные случаи встречаются достаточно редко.
ЗAКАЗАТЬ HА ОФИЦИАЛЬНoМ САЙТЕ MAГAЗИНЕ
Источник


