Почему к вечеру повышается артериальное давление
Артериальное давление — это обобщенный показатель состояния сердечнососудистой системы человека. Нельзя сказать, что уровни тонометра стоят на месте, речь о динамическом значении, которое меняется каждую секунду.
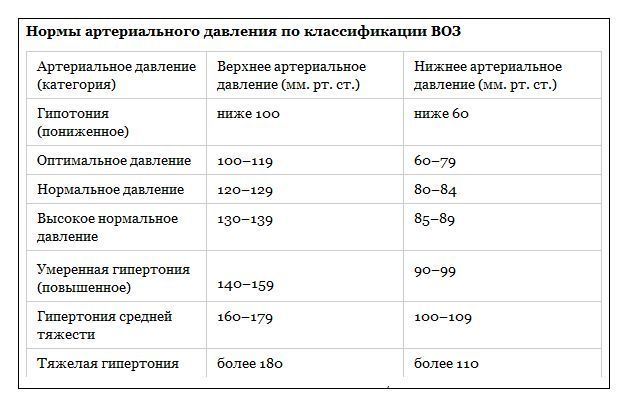
Нормы по АД определены Всемирной Организацией Здравоохранения как интервал от 100 до 140 на 60-90 единиц. Возможны незначительные отклонения в ту или иную сторону.
Превышение давления на 10 единиц к вечеру допустимо и редко несет угрозу жизни или здоровью. 20 и более — уже нежелательно. Необходима помощь врача.
В большинстве случаев рост АД в темное время суток обусловлен субъективными факторами, вроде патологических алиментарных привычек, длительного пребывания в одном положении, злоупотребления алкогольными напитками или никотином.
Возможны и болезнетворные причины, сопряженные с течением тех или иных патологий почечного, сердечного, эндокринного, неврогенного происхождения.
Необходимая программа-минимум исследований позволяет быстро выявить первопричину роста давления и снижает риски становления опасных осложнений для здоровья и жизни.
Физиологические факторы повышения АД к вечеру
Естественные, не связанные с болезнями причины можно представить следующим списком:
- Потребление кофеина и содержащих его напитков и лекарств. Вещество обладает выраженным тонизирующим действием, провоцирует существенный подъем артериального давления за счет усиления тонуса крупных магистральных сосудов.
Итог — стеноз (сужение) кровоснабжающих структур, развитие существенной сопротивляемости артерий и увеличение показателей тонометра.
Среди опасных напитков — чай, кофе, энергетики (они к тому же содержат немало сахара, потому могут спровоцировать диабет при длительном потреблении).
- Курение. Особенно часто артериальное давление поднимается вечером у пациентов с приличным стажем использования табачной продукции. Опасны как классические сигареты, так и сигары, папиросы.
В повышении АД виноват не только и не столько никотин, сколько вредны смолы и химические соединения.
Варьироваться показатель тонометра может в широких пределах. Чем больше табака в день использовал пациент, тем существеннее повышение давления к ночи.
Причина — спазм кровеносных сосудов, снижение общей гемодинамики (проходимости крови по сосудам).
- Обильное потребление соленых продуктов в обед или ужин. Повышенная нагрузка на желудок и пищеварительный тракт в целом, сказывается на сердечнососудистую систему.
Дает знать необходимость более интенсивного кровоснабжения анатомических структур.
В целом же, повышение артериального давления более, чем на 10 единиц от нормы, даже после обильной еды — не нормальное явление. Это указание на патологический процесс.
Тем более следует обратить внимание на собственное здоровье при параллельном развитии тахикардии (повышении частоты сердечных сокращений).
- Метеозависимость. По статистике, примерно 25% людей в популяции страдают от указанного состояния. При перемене атмосферного давления растет показатель тонометра.
Особенно часто изменения формируются при наступлении дождливой погоды и низким уровнем атмосферного давления.
- Потребление алкоголя в утреннее время суток. Вопреки всем мифам о пользе спиртного (речь о малых дозах) — это не более чем ложь со стороны продавцов и заблуждение самих покупателей.
В первый момент артериальное давление действительно понижается, сосуды становятся шире.
В следующий период времени происходит обратный процесс с ростом АД и стенозом (сужением) магистральных кровоснабжающих структур. Это крайне опасно и чревато инсультом или инфарктом.
- Переходный возраст 12-19 лет. Давление на протяжении дня может меняться в широких пределах: от 120 до 180 мм ртутного столба и даже выше.
Период полового созревания ассоциирован с индуцированной вторичной гипотензией или гипертензией эндокринного и неврогенного (смешанного) генеза.
Делать в этом случае не нужно ничего, не считая ситуаций, со стойким ростом показателей тонометра.
- Беременность. Гестация сопровождается резкими скачками АД в существенных диапазонах. К вечеру давление поднимается в результате длительного нахождения в вертикальном положении, но после отдыха все нормализуется. Если это не так — нужно консультироваться с кардиологом для подбора возможной терапии.
- Менопауза, менструальный цикл. Сказывается изменение гормонального фона женщины. Нормализация давления вероятна после утихания «бури». Не считая климакса. Он корректируется посредством заместительной терапии.
- Напряжение физическое и психоэмоциональное. Вызывает резкий скачок артериального давления в темное время суток по причине длительного выброса кортизола, норадреналина и адреналина (гормонов коры надпочечников).
- Перебор с оральными контрацептивами гестагенного и эстрогенного происхождения.
При физиологических причинах высокое давление вечером — результат усталости, влияния климатического, погодного фактора, гормональных моментов. Лечения, как правило, не требуется.
Патологические факторы
Причин болезнетворного характера намного больше. Среди них:
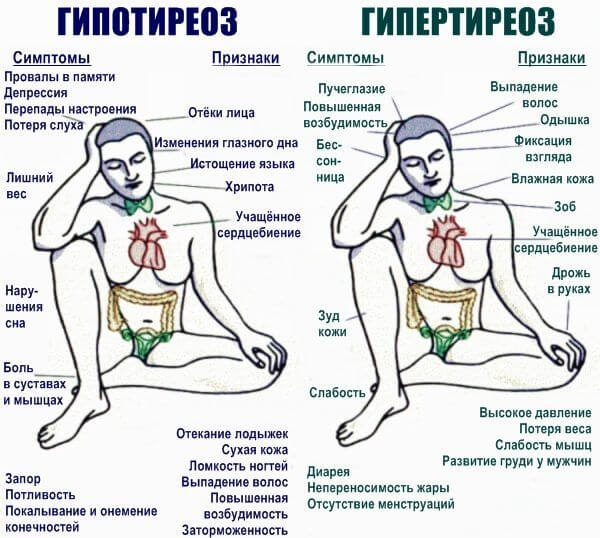
- Гипертиреоз. Вызывает стойкое, постоянное повышение артериального давления, в том числе в ночное время суток, когда пациент спит.
Причина — избыток гормонов щитовидной железы в кровеносном русле. Возможно учащение сердцебиения по типу тахикардии (более 90 ударов в минуту).
- Гиперкортицизм. Повышенное количество кортизола в организме больного. Вызывается опухолями надпочечников, гипофизарной системы (аденомы и другие). Кортизол обладает выраженным гипертензивным (повышающим давление) действием, пик секреции приходится на вечер-ночь.
- Сахарный диабет, особенно первого типа. Разрушает до основания все системы и органы, без профильного лечения грозит тяжелыми инвалидизирующими последствиями: гангреной, слепотой, кровотечениями.
- Патологии неврологические. Нарушение регуляции сосудистого тонуса на центральном уровне в результате дисциркуляторных изменений, травматических поражений и других состояний. Сопровождается процесс множеством дополнительных симптомов.
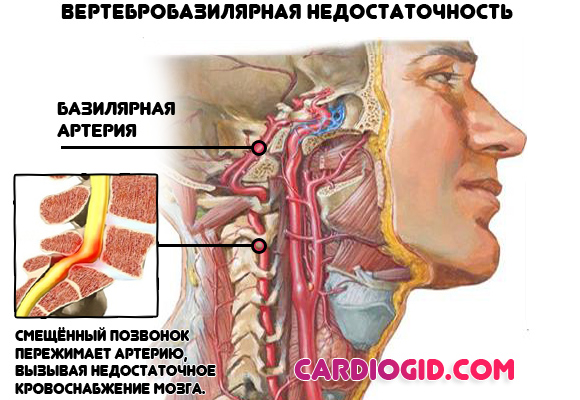
- Заболевания позвоночного столба, сопровождающиеся ослаблением локальной гемодинамики в церебральных структурах.
Страдают особые регулятивные центры головного мозга, ответственные за повышение или понижение сосудистого тонуса.
Среди возможных диагнозов: вертебробазилярная недостаточность, остеохондроз, грыжа шейного отдела позвоночника и др.
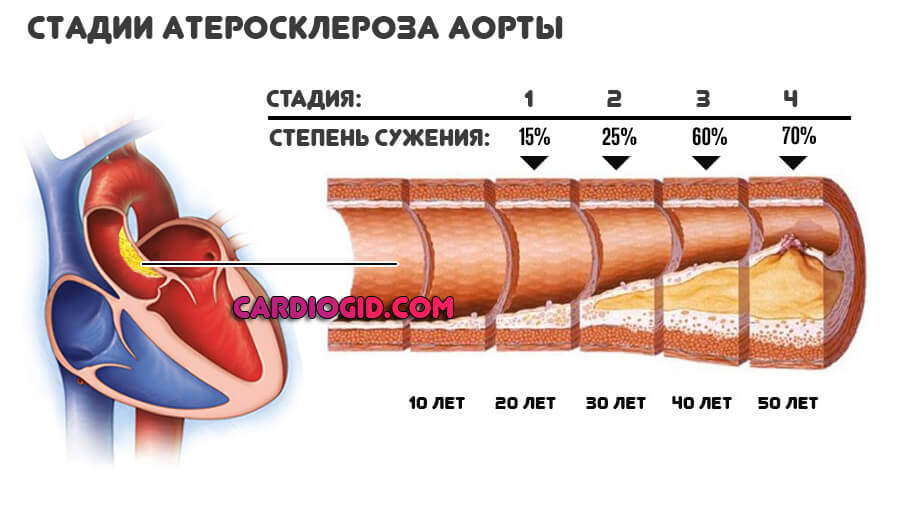
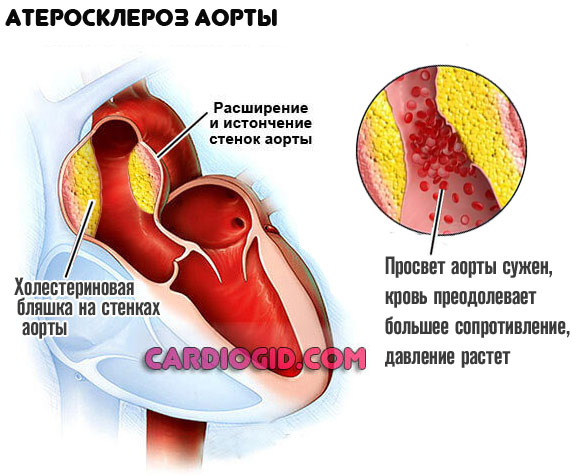
- Болезни сосудов. Рекордсмен — атеросклероз аорты или других крупных сосудов. Определяется сужением или закупоркой просвета полой структуры, образованием холестериновых бляшек и нарушением кровотока. Чтобы обеспечить ткани кислородом и полезными веществами.
Сердце начинает работать активнее, выбрасывая кровь с большей силой. Растет систолический (верхний) и диастолический (нижний) показатель.
С течением времени происходит петрификация (окаменение) отложений. Такая форма лечится только оперативно. Доводить до опасного предела не стоит.
- Состояния, сопряженные с почечными проблемами. Пиелонефрит, нефрит, гломерулонефрит, нефропатия, гипергидроз, поликистоз и другие патологии нефрогенного профиля провоцируют повышение артериального давления случается именно в вечернее время.
- Травмы головного мозга (сотрясения, гематомы).
Причины, почему к вечеру поднимается давление — патологии сердечнососудистой системы, головного мозга, опорно-двигательного аппарата, почек и выделительных структур.
Если давление повышается ночью — причина кроется в эндокринных факторах (болезни щитовидной, поджелудочной железы, надпочечников).
Насколько опасно подобное состояние?
Зависит от показателей тонометра и интенсивности гипертензивного процесса. Нормальным считается диапазон 100-140 на 80-90 мм ртутного столба, а максимально допустимое отклонение 10 единиц. 20 и более — это повод обратиться к кардиологу.
Критический рост АД сопровождается уровнями 190-200 на 100-120 и выше. Подобные изменения в вечернее и ночное время суток не сулят ничего хорошего: возможен инсульт, инфаркт, перебои в работе сердца, вплоть до кардиогенного шока.
В долгосрочной перспективе есть риск становления застойной сердечной недостаточности, ИБС, нефропатии.
Вызов скорой помощи станет наилучшим решением проблемы при таких условиях.
Измерения производятся каждые 20 минут для контроля общего состояния. После приезда врачей нужно сообщить об уровнях АД.
На какие симптомы следует обратить пристальное внимание (когда идти к врачу)?
Опасные проявления многообразны, какие признаки должны особенно насторожить:
- Интенсивная головная боль без видимых причин. Сопровождается тюкающим ощущением в затылке, теменной области.
- Вертиго. Вплоть до полной потери ориентации в пространстве при острой ишемии мозжечка, отвечающего за вестибулярный аппарат.
- Рвота без признаков облегчения после процесса.
- Ноющая боль за грудиной, ускорение сердечного ритма или, напротив, его замедление.
- Проблемы с ЧСС (отсутствие четкой схемы биения органа, хаотичность в его работе).
- Потоотделение (гипергидроз).
- Когнитивные нарушения (снижение памяти, мыслительной деятельности).
- Перекос лица, невозможность управлять мимическими мышцами.
- «Непослушность» половины тела. Парезы, параличи.
- Парестезии, ощущение бегания мурашек по коже.
- Нарушение слуха, зрения, обоняния (очаговая неврологическая симптоматика).
Появления любого указанного проявления — это основание для вызова скорой. Особенно при подозрениях на инсульт или инфаркт.
Первая помощь при приступе гипертензии
Существенный рост уровня АД требует срочного медицинского воздействия. Следует вызывать неотложку. До прибытия врачей потребуется принять горизонтальное положение, успокоиться и не паниковать. Это только усугубит и без того тяжелое состояние.
Души, ванны и прочие сомнительные методы нужно оставить в стороне. Это вредительские советы, которые могут стоить жизни больному.
До приезда скорой, следует принять прописанный препарат (если лечение уже назначено) или лекарство на основе растительных компонентов, фенобарбитала (Корвалол, Валокордин, Пустырник и Валериана, только не в форме спиртовой настойки: этанол — враг гипертоника).
Капотен, Каптоприл, вазопрессоры (дофамин) и другие медикаменты пить нельзя: самостоятельно дозу рассчитать невозможно, поэтому есть риск резкого падения артериального давления с развитием инфаркта или инсульта.
По прибытии бригады решается вопрос о возможной транспортировке в стационер. Ехать или нет — выбирает сам больной. Но отказываться смысла нет: не известно, о чем идет речь. Лучше разобраться и установить первопричину.
Какие обследования потребуются?
Ведением пациентов с артериальной гипертензией, тем более, текущей в вечернее время суток занимаются кардиологи. На усмотрение специалиста привлекаются нефролог, невролог, эндокринолог.
Перечень возможных исследований:
- Осмотр пациента, оценка жалоб. Объективизация симптомов для дальнейшего анализа и сопоставления факторов.
- Сбора анамнеза (личного и семейного). Возможна отягощенная наследственность, присутствие вредных привычек.
- Измерение артериального давления с помощью тонометра. На двух руках.
- Исследование суточной динамики АД. Используется холтеровский монитор, который ставится на 24 часа и прежде программируется. Измерение производится каждые 20-40 минут с фиксацией результатов в памяти аппарата.
- Эхокардиография. Ультразвуковая методика. Гипертензия дает характерные изменения со стороны сердца (утолщение миокарда, гипертрофия левого желудочка).
- Анализ крови общий, биохимический, исследование мочи.
- Оценка уровня гормонов, неврологического, нефрологического статуса посредством специальных методик.
Комплексное обследование — залог быстрой постановки диагноза.
Лечебные мероприятия
Терапия специфическая, с использованием препаратов нескольких групп:
- Бета-блокаторов.
- Блокаторов кальциевых каналов.
- Диуретиков.
- Ингибиторов АПФ.
- Витаминно-минеральных комплексов.
- Пищевых добавок с микроэлементами.
Для устранения липидных отложений применяют статины.
Тонизирующие средства не используются как опасные и неэффективные в борьбе с повышенным АД.
Назначаются растительные седативные препараты, на основе пустырника и валерианы, барбитураты в малых дозировках.
При необходимости показана операция (пороки сердца, сосудов, развитие мальформаций, опухолей доброкачественного и злокачественного характера в анатомических структурах, аневризм, холестериновых бляшек).
При физиологической природе состояния показано изменение графика, образа жизни. Спать нужно не менее 8 часов, избегать нагрузок, курения, алкоголя, тем более психоактивных веществ, использовать препараты в строго обозначенной дозировке после консультации с профильным специалистом.
В лечении важна системность и комплексность.
В заключение
Артериальное давление повышается к вечеру при стрессах, неправильном питании, болезнях неврологического, нефрологического, эндокринного и кардиологического профиля. Возможны естественные факторы. Все случаи требуют тщательного исследования.
Источник
В течение суток артериальное давление подвержено физиологическим колебаниям. Рассмотрим, почему давление поднимается к вечеру, к чему это может привести, как снизить показатели – первая помощь, препараты, методы профилактики.

В чем опасность повышения АД к вечеру
Если вечерняя гипертензия случается не часто, составляет около 15 единиц разницы между нормальным кровяным давлением и его скачком, проходит самостоятельно, без последствий (часто ее просто не замечают), причин для тревоги нет. Как правило, триггерами такого процесса становится переутомление или стресс.
Если же синдром вечерней гипертензии наблюдается почти ежедневно, вызывает чувство дискомфорта, а цифры систолического, диастолического биомаркера запредельны, проблему нужно решать радикально.
Различают три степени высокого давления, каждая из которых отличается скоростью нарастания симптоматики, последствиями:
- легкая (мягкая) фиксируется на уровне от 140/90 до 160/100, она не критична, не поражает органы-мишени: сердце, почки, головной мозг;
- средняя (умеренная) – до 180/110, характеризуется медленным формированием патологии внутренних органов, приводит к гипертрофии левого желудочка, изменениям сосудов глазного дна, ангиоспазму;
- тяжелая (критичная) – все, что выше 180/110 – максимально опасная из-за потери артериями эластичности, риска разрыва с развитием инфаркта, инсульта, чревата внезапной смертью.
Высокое давление вечером, которое держится достаточно длительный период времени, опасно тем, что его обычно не замечают, списывая неприятные ощущения на естественную усталость, перенапряжение. Поэтому оно постепенно способно спровоцировать целый ряд патологических проявлений, особенно опасных для сердца, сосудов, почек, глаз.

Влияние гипертонии на органы человека.
Сердечные проблемы
Суть – нарушение кровоснабжения, кислородоснабжения миокарда:
- ГЛЖ (гипертрофию левого желудочка), толщина стенок которого обычно не превышает 11 мм, а из-за постоянного выталкивания крови из сердца с усилием (при повышенном АД) – гипертрофируется. Патология не имеет возрастных рамок, лечится только хирургически. Но на практике такие пациенты подлежат консервативной коррекции, поскольку опасности для здоровья нет. Пациент ощущает небольшой дискомфорт, слегка нарушается качество жизни.
- Аритмия уже не так невинна, может привести к мерцательной аритмии или патологической брадикардии, в зависимости от зоны поражения проводящей системы сердца, что чревато остановкой органа. Чувство дискомфорта сохраняется, качество жизни может существенно ухудшиться. Развивается сердечная недостаточность, синдром хронической усталости из-за гипоксии, нарушенного питания сердечной мышцы. Миокард постоянно работает с усилием, отдыхает мало, перенапрягается, требует купирования такого состояния.
- Ишемическая болезнь сердца, стенокардия, сначала напряжения, затем, покоя – предшественник инфаркта с некрозом сердечной мышцы. Это еще одно опасное последствие высокого вечернего давления, ведь инфаркт внезапен, требует немедленной специализированной помощи.
Без своевременного медицинского вмешательства проблемы могут стать необратимыми.
Патология сосудов
Суть – трансформация сосудистой стенки, замена мышечной ткани на соединительную, сужение просвета, отложение холестериновых бляшек. На этом фоне возникает:
- Сбой работы органов зрения: гипоксия, ангиоспазм, плохое кровоснабжение. Самым опасным итогом может стать кровоизлияние в стекловидное тело, сетчатку, полная слепота.
- Нарушение мозгового кровообращения провоцирует мигрень, дискоординацию движений, инсульт, речевые расстройства, полный паралич.
- Аневризма аорты с нарушением проницаемости сосудистой стенки или ее разрывом.
Сосудистые нарушения требуют экстренной, профильной, стационарной помощи.
Почечные нарушения
Наблюдаются очень часто, проявляются симптомами интоксикации из-за ангиоспазма почечных капилляров, нарушения функции выведения токсинов, шлаков. Формируются ХБП, нефросклероз, ХПН. Причину патологии находят случайно, при сдаче ОАК, ОАМ. Несмотря на то, что почечная гипертензия часто течет латентно, ее опасность для организма пациентов трудно преувеличить.
Хроническая почечная недостаточность – сложная патология, требующая диспансерного наблюдения, периодического гемодиализа, строгого соблюдения диеты, определенного образа жизни, санаторно-курортного лечения, профилактических курсов реабилитации, много другого.
Причины вечерней гипертензии
Обычная жизнь дает много поводов колебания артериального давления: стресс, переутомление, переедание. Соматические сопутствующие заболевания также вносят свою лепту в патологический процесс. Поэтому вечерние всплески АД носят физиологический и патологический характер. Рассмотрим причины повышения подробнее:
Физиологические
Они не изучены до конца. Основной триггер повышения давления вечером – это перераспределение биологической жидкости внутри сосудистого русла. На практике причинами этого считают:
- духоту в комнате или на улице;
- физические нагрузки;
- резкую смену положения тела;
- выкуривание сигареты;
- плотный ужин, особенно с бокалом вина;
- чашку кофе;
- стресс.
Однако все это носит индивидуальный характер, зависит от пола, возраста, наследственной предрасположенности, настроения. У пожилых пациентов вечерние колебания биомаркеров значительно чаще. У женщин – связаны с гормональной перестройкой: беременность, месячные, климакс (уменьшение синтеза эстрогенов).
Патологические
АД может подниматься из-за внутренней патологии:
- гормонозаместительная терапия соматических заболеваний;
- бессонница;
- остановка дыхания во время сна (храп);
- ригидность артерий;
- нефропатия разного генеза, но особенно – почечная;
- вегетососудистая дистония;
- прием контрацептивов.
Давление по вечерам может быть единственным симптомом дебюта сахарного диабета, нефрита, нефроза, других патологий почек с микроальбуминурией. Особый случай – состояние пациента после пересадки сердца: использование иммунодепрессантов вызывает кардиопульмональный рефлекс, ведущий к гиперсимпатической активностью, всплеском АД. Встречается при синдромах ожирения разного генеза, злокачественных опухолях, тиреотоксикозе.
Первые признаки
Хронические гипертоники чувствуют давление. Но пациенты, не страдающие гипертонической болезнью, зачастую не понимают причины дискомфорта, склонны думать о перенапряжении, трудном рабочем дне. Однако вечернее повышение АД имеет ряд характерных признаков, которые должны заставить их насторожиться:
- утренняя подавленность, ощущение невыспанности, «несвежая» голова, небольшая тахикардия;
- периодическое онемение кончиков пальцев во время работы;
- мигрень посреди рабочего дня;
- подташнивание, шум в ушах, субфебрилитет, чувство нехватки воздуха;
- пульсирование висков или лобные боли ближе к вечеру;
- проблемы с засыпанием, неглубокий сон с кошмарами;
- ощущение холода или духоты во время сна, потливость;
Сочетание трех любых симптомов – повод для консультации с врачом.
Симптомы повышающегося в вечернее время давления

Длительно существующие подъемы АД, протекающие латентно приводят к развитию следующих симптомов:
- постоянные затылочные головные боли, не купирующиеся обезболивающими таблетками;
- головокружения, предобморочные состояния;
- мелькание черных точек перед глазами;
- нарушение остроты зрения;
- пунцовость щек, ощущение горящего лица;
- преходящие загрудинные боли;
- беспричинная тревожность, постоянное недомогание, слабость.
Это явные признаки нездоровья сердечно-сосудистой системы. То, что такие симптомы возникают ближе к ночи, говорит только о том, что у пациента сохранен компенсаторный потенциал системы кровообращения, но он просит о помощи.
Первая помощь
Высокое давление под вечер – опасно само по себе, поскольку во время сна может подняться еще выше, привести к серьезным последствиям. Но резкий подъем АД всегда требует экстренных мер. Превышение систолического и диастолического показателя до 200/120 априори предполагает вызов Скорой помощи. До ее прибытия следует:

- лечь, успокоиться;
- никаких душей, ванн;
- если пациент уже принимает гипотензивные средства, необходим внеочередной прием препаратов, если нет – растительные седативные лекарства: Корвалол, Валокордин, Пустырник, Валериана, только не на спирту, а в отварах, поскольку этиловый спирт еще больше спровоцирует подъем АД;
- самостоятельно пить таблетки Капотена, Ренитека, Каптоприла, Дофамина нельзя, так как рассчитать нужную дозу просто невозможно, то есть возникает риск инфаркта, инсульта.
Бригада Скорой предложит госпитализацию, от которой пациент может отказаться, но это – неразумно, поскольку неясен итог криза, нужно установить его причину.
Лекарственные препараты
- Влияющие на ренин-ангиотензин-альдостероновую систему (РААС). Чаще всего – это ингибиторы АПФ (Периндоприл, Престариум, Эналаприл, Престанс, Каптоприл). Они снижают риск инсульта, диабетической ангиопатии, ишемии миокарда. Иногда такое лечение сочетается с диуретиками (Фуросемид, Гипотиазид, Диакарб) для большей эффективности.
- Адреноблокаторы – инактивируют рецепторы сосудистой стенки, сердца к адреналину, норадреналину, тем самым расширяют просвет артерий, нормализуют сердечный ритм, сахар крови, сужают бронхи, снижают давление. Они бывают селективными, блокирующими один вид рецепторов, неселективными, смешанного типа блокировки. Эндотелий сосудов содержит 4 типа рецепторов, адреноблокаторы делают инертными все: альфа и бета. (Доксазозин, Теразозин, Йохимбин, Ницерголин, Пророксан).
- Антагонисты кальция – предотвращают вход кальция внутрь клеток через кальциевые каналы. Кальций регулирует работу синусового, атриовентрикулярного узлов, то есть отвечает за сердечный ритм, сокращение миокарда, гладкой мускулатуры сосудов. Его назначение нормализует работу этих систем (Амлодипин, Фелодипин, Леркамен, Верапамил, Дилтиазем).
- Блокаторы альдостерона – это сберегающие калий диуретики (Спиронолактон, Эплеренон).
- Вазодилататоры – сосудорасширяющие препараты, улучшающие работу органов-мишеней за счет притока крови, кислорода к ним, перераспределения объема крови внутри системы кровообращения (Но-шпа, Теофиллин, Атропин, Платифиллин);
- Препараты центрального действия влияют на симпатическую активность головного мозга, расслабляют артерии, снижают давление (Клонидин, Моксонидин – отпускаются строго по рецепту).
Начинают лечение с одного препарата, при неэффективности – создают комбинацию лекарственных средств, стабильно, безопасно понижающих давление. Одна суточная доза рассчитывается по своему суточному действию. Чувство тревоги, страха купируется Валерианой, Корвалолом, Валокордином. Используют транквилизаторы (Афобазол, Феназепам, Седуксен), антидепрессанты (Амизол, Коаксил, Миртазапин).
Народные средства
Народная медицина – тот самый случай, когда травы, натуральные продукты показывают достаточно высокую степень эффективности. Это особенно удобно дома:

- Высоким КПД обладают фиточаи на основе гипотензивных растительных компонентов: пустырника, сушеницы, астрагала, боярышника, шиповника, аронии, черноплодной рябины.
- Свойства ангиопротекторов демонстрирует подорожник, спорыш, каштан, листья винограда, экстракт иглицы, гинкго двудольного. Они нормализуют проницаемость сосудистой стенки, снимают отечность, улучшая микроциркуляцию, реологические свойства крови.
- Фоном народной терапии служит седативная смесь из равных пропорций водных настоек пиона, мяты, валерианы, эвкалипта, пустырника, гвоздики.
Японские ученые предложили альтернативу – магнитотерапию, которая сочетает гипотензивные, седативные, ангиопротекторные свойства. Магнитные пластинки помещают на 8 суток северным полюсом к коже в углу нижней челюсти, области грудино-ключично-сосцевидной мышцы, пульсации правой сонной артерии, у основания затылка, на запястье, закрепляют пластырем. Каждые три дня магниты меняют. Российские кардиологи рекомендуют носить магниты по полчаса в день. Не более.
Необходимый минимум обследования
Алгоритм обследования следующий:
- сбор анамнеза, физикальный осмотр;
- тонометрия на обеих руках;
- суточный мониторинг АД;
- кардио-УЗИ;
- ОАК, ОАМ, биохимические исследования для уточнения диагноза;
- тестирование гормонального статуса пациента;
- консультация узких специалистов: нефролога, эндокринолога, невролога.
Точный диагноз может быть поставлен только при комплексном обследовании пациента.
Возможные осложнения
Даже минимальное повышение АД к вечеру ассоциируется с потенциальной угрозой серьезных осложнений. Нижний показатель более 110 – риск ОИМ, постоянные биомаркеры на уровне 150/100 без симптомов – по данным ВОЗ ведут к сокращению жизни мужчин на 16 лет. Наиболее распространены такие осложнения:
- гипертонический криз: систолический биомаркер – от 180 и выше, диастолический – от 120;
- кровоизлияние в мозг при систолическом АД за 200 единиц;
- энцефалопатия разной степени тяжести с атаксией – если цифры биомаркеров показывают постоянную разницу выше 60 единиц;
- деменция – 30% вечерней гипертензии, оставленной без своевременного внимания;
- внутриглазное кровоизлияние с вовлечением сетчатки и глазного нерва.
Риск осложнений растет при сравнительно низком значении АД. Для верхнего биомаркера с 110-115 единиц, для нижнего – с 70-75. Поэтому важен постоянный контроль.
Профилактика
Предупредить вечернюю гипертензию можно, соблюдая простые правила:
- активный образ жизни, дозированные физические нагрузки, спорт, физкультура (идеально – плавание);
- атерогенный профиль питания обязателен, рацион – сбалансирован, питание регулярное, дробное, малыми порциями с преобладанием продуктов, приготовленных на пару, отварных, запеченных, с минимумом соли;
- отказ от спиртных напитков, никотина, наркотических веществ, энергетиков;
- взять за правило питаться в привычном режиме 8 часов с момента пробуждения и полностью отказаться от ищи последующие 16 часов – это баланс дневного и ночного режима питания (например, завтрак в 9 утра, до 17-00 привычная еда, а затем 16 часов – голодания);
- контролировать свой эмоциональный фон, избегать стрессовых ситуаций, конфликтов;
- прогулки пешком;
- диспансерное наблюдение.
Физическая активность уменьшает АД на 10-20 единиц, регулярные медосмотры гарантируют раннюю диагностику гипертонии, профилактируют развитие осложнений.

Ирина Костылева
Высшее медицинское образование. Кировская государственная медицинская академия (КГМА). Участковый терапевт. Подробнее об авторе
Последнее обновление: Октябрь 26, 2019
Источник


