Патологическое состояние при гипертонии
Гипертоническая болезнь — патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
Общие сведения
Ведущее проявление гипертонической болезни — стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического — свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию. Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания: болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии), щитовидной железы (тиреотоксикоза), надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма), коарктации или атеросклероза аорты и др.
Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Гипертоническая болезнь
Механизм развития гипертонической болезни
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация гипертонической болезни
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД — < 120/80 мм рт. ст.
- Нормальное АД — 120-129 /84 мм рт. ст.
- Погранично нормальное АД — 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени — 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени — 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени — более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД< 100 мм рт. ст.
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения — диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
Стадия I (мягкой и умеренной гипертонии) — АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
Стадия II (тяжелой гипертонии) — АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Факторы риска развития гипертонической болезни
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Поэтому развитие гипертонической болезни может вызываться часто повторяющимся нервным перенапряжением, длительными и сильными волнениями, частыми нервными потрясениями. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
Фактором риска в развитии гипертонической болезни является повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» — сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения гипертонической болезни
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика гипертонической болезни
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
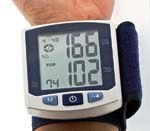
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз при гипертонической болезни
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика гипертонической болезни
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
Источник

Осложнения при гипертонической болезни бывают из-за повышенной нагрузки на стенку артерий и сердце. К наиболее частым относятся: стенокардия, инфаркт, инсульт, нарушение функции почек, снижение зрения. При резком скачке давления (кризе) есть опасность отека мозга, острой недостаточности кровообращения, отслойки сетчатки, расслоения аорты.
Опасными состояниями, требующими немедленного вызова скорой помощи, являются сильная и длительная боль в сердце, слабость в конечностях на одной половине тела, невнятная речь, нарушение сознания. Это признаки острого нарушения кровообращения в сердце или мозговых артериях.
Чтобы предупредить осложнения гипертонии, нужно ограничить соль, отказаться от курения и алкоголя, регулярно принимать препараты для нормализации давления, проходить ежегодное обследование у кардиолога и невропатолога.
Частые осложнения гипертонической болезни
При гипертонической болезни осложнения возникают уже на 2 стадии, то есть когда высокое давление отражается на состоянии стенок артерий. Важно учесть, что любой из первых симптомов артериальной гипертензии (головная боль, головокружение, покраснение лица, возбудимость) уже является признаком осложненного течения. При не измененных сосудах болезнь протекает скрыто, поэтому 48% больных не подозревают о заболевании.
При неправильном лечении, а также наличии факторов риска, затрудняющих терапию, гипертония приводит к поражению органов-мишеней – сердце, аорта, почки, головной мозг, сетчатка глаз. Смертность от их последствий – инсульт, инфаркт, аневризма аорты, почечная недостаточность – возросла за последние 10 лет на 23%.
Рекомендуем прочитать статью о злокачественной артериальной гипертензии. Из нее вы узнаете о причинах появления патологии, симптомах, диагностике и лечении, а также о возможных осложнениях.
А здесь подробнее о церебральном гипертоническом кризе.
Осложнения ГБ для сердца
Сердечная мышца при высоком давлении вынуждена преодолевать сопротивление сосудов при выбросе крови. Она постоянно работает с напряжением, что приводит к увеличению массы левого желудочка – возникает гипертрофия, выявляемая при ЭКГ, УЗИ сердца.
Это состояние опасно тем, что в период расслабления (диастолы) коронарные сосуды, питающие сердце, не достаточно заполняются кровью. В дальнейшем на этом фоне появляется стенокардия (приступы боли в сердце), возрастает риск инфаркта.
Перегрузка сердечной мышцы со временем ведет к ее ослаблению, и у пациента развивается недостаточность кровообращения с застоем крови в конечностях (отеки), легких (одышка), печени (увеличение и боль в правом подреберье). Гипертония может вызывать и изменения проведения сердечного импульса – аритмию в различных вариантах (блокады, тахикардия), вплоть до остановки сокращений при фибрилляции желудочков.
Поражения головного мозга
Высокое давление приводит к рефлекторному спазму артерий мозга, этим он себя «оберегает» от переполнения кровью. Это ограничивает доставку кислорода и питания к мозговым центрам. Проявляется головной болью, головокружением, потемнением в глазах.
Артерии мозга из-за повышенного тонуса затрудняют отток крови по венам из черепа, возникает внутричерепная гипертензия. Она характеризуется утренними головными болями, давлением на глаза, болезненностью при смене направления взгляда.
По мере прогрессирования болезни у гипертоников изменяются функции клеток мозга, развивается гипертоническая энцефалопатия. При присоединении атеросклероза бывают транзиторные атаки ишемии (временное прекращение поступления крови), инсульт ишемического типа (полная закупорка артерии).
Ишемический инсульт
Резкий подъем давления до высоких цифр или даже умеренный при слабой стенке сосудов, пониженной свертываемости крови вызывает мозговое кровоизлияние – геморрагический инсульт.
Нарушение работы почек
Из-за высокого давления в почечной артерии происходит поражение клубочков почек, которые фильтруют мочу. Они не могут противостоять повышенной нагрузке и разрушаются, а на их месте формируется соединительная (рубцовая) ткань. Почка сморщивается, а очистка крови снижается.
Наступает почечная недостаточность, когда в крови остаются токсичные продукты обмена веществ. Больные страдают от самоотравления организма (тошнота, рвота, кожный зуд), нарастает отечность, появляется запах мочи в выдыхаемом воздухе.
Почечная недостаточность
Для лечения требуется перевод на искусственную фильтрацию (гемодиализ) и пересадка почки.
Снижение зрения
Спазм сосудов глазного дна и последующее уплотнение, утолщение артерий ведут к снижению зрения. При зрительной нагрузке быстро возникает утомление, головная боль, перед глазами мелькают пятна, плавающие мушки.
При резком скачке давления бывают вспышки света, искры. Тяжелое течение гипертонии ведет к кровоизлияниям под сетчатую оболочку и ее отслоению, мутным становится хрусталик. Эти состояния могут вызывать слепоту.
Изменения сосудов
Артериальная гипертензия способствует быстрому отложению холестерина в стенке сосудов. Это приводит к их закупорке и нарушению кровотока, что проявляется в:
- стенокардии и инфаркте миокарда;
- энцефалопатии и инсульте;
- инфаркте почек;
- поражении сосудистой сети нижних конечностей.
Резкие перепады давления могут вызвать надрыв внутренней оболочки аорты и проникновение крови в ее стенку. При этом происходит расслоение стенки, появление расслаивающей аневризмы, которая при разрыве вызывает массивное кровотечение и смерть.
Последствия гипертонии при резких скачках
Одно из проявлений гипертонии – кризы, или периоды резкого повышения давления, их последствиями могут быть:
- инсульт из-за закупорки сосудов или кровоизлияния (слабость и неподвижность в конечностях на половине тела, утрата чувствительности, нарушение зрения, речи, асимметрия лица);
- острая энцефалопатия и отек мозга – длительная потеря сознания, судорожный синдром, потеря тонуса мышц;
- нарушение кровообращения в артериях сердца – приступы стенокардии, инфаркт (затянувшийся приступ боли с резким ухудшением состояния);
- сердечная недостаточность – затруднение дыхания, ускорение пульса, отеки;
- расслаивание аневризмы аорты – нестерпимая боль за грудиной, между лопатками, спускающаяся вниз по позвоночнику;
- ретинопатия и отслоение сетчатки – потеря зрения;
- появление белка и эритроцитов в моче.
Гипертонические кризы бывают у 30% пациентов, особенно часто такие скачки высокого давления встречаются у женщин после наступления климакса. При этом важно знать, что далеко не всегда он наступает после периода стойкого повышения показателей, у некоторых больных это первый симптом гипертензии.
Причинами могут стать:
- злоупотребление солеными продуктами;
- эмоциональный стресс;
- смена погоды;
- прием алкоголя;
- перегревание или переохлаждение;
- избыточные физические нагрузки;
- игнорирование приема медикаментов или применение препаратов только при подъеме давления;
- обострение заболеваний почек;
- повышение сахара в крови при сахарном диабете;
- болезни надпочечников – опухоль феохромоцитома, Иценко-Кушинга, избыток альдостерона;
- поздний токсикоз у беременных.
Первая помощь больному состоит в полном покое, постельном режиме, к стопам и голеням ног можно приложить горчичники или опустить ноги в теплую воду. Если ранее были выписаны препараты, то необходимо принять обычную дозу или под язык положить таблетку Каптоприла, Нифедипина.
Мнение эксперта
Алена Арико
Эксперт в области кардиологии
Если через час давление не снизилось на 20%, то необходимо вызывать скорую помощь. Начать с вызова врача нужно при тяжелом состоянии, спутанном сознании, нарушении зрения, сильной сердечной или головной боли в сердце. Нельзя пытаться сильно сбить давление, особенно у пожилых людей, так как его резкое падение приводит к инсульту.
Кардиоваскулярные осложнения при гипертонической болезни
Кардиоваскулярные (сердечно-сосудистые) осложнения при гипертонической болезни включают ишемию (стенокардию, инфаркт миокарда), аритмию и расслаивающую аневризму аорты.
Стенокардия
Повышенное давление крови приводит к приступам боли в сердце. Они возникают при физической и эмоциональной нагрузке, ощущаются в виде сдавления за грудиной, при их описании пациент нередко показывает сжатый кулак. Роль гипертонии состоит в появлении спазма коронарных артерией и ускоренного развития атеросклероза. Формируется холестериновая бляшка, затрудняющая питание сердца.
Симптомы стенокардии
Особенностью сочетания этих заболеваний является ухудшение течения стенокардии на фоне постоянной перегрузки сердца, гипертрофии левого желудочка. Поэтому боль в сердце у гипертоников постоянно нарастает, рано присоединяется сердечная недостаточность в виде одышки, учащенного сердцебиения, отеков и увеличения печени.
Для снятия приступа назначается Нитроглицерин под язык, а для предупреждения появления применяют бета-адреноблокаторы (Небилет, Карведилол), антагонисты кальция (Норваск, Диакордин), блокаторы ангиотензинпревращающего фермента (Престариум, Эналаприл) и ряд других.
Инфаркт миокарда
Затянувшийся приступ стенокардии, который не снимается Нитроглицерином, может быть началом инфаркта миокарда. У пациентов не проходит долго боль в груди, появляется холодный пот, бледность кожи, ощущение страха смерти. Давление крови в остром периоде высокое, а потом оно постепенно или резко падает. Нередко присоединяется нарушение ритма (аритмия) и недостаточность кровообращения в виде приступов удушья (сердечная астма и отек легких).
Первая помощь при приступе состоит в вызове скорой помощи. Это необходимо при отсутствии эффекта от приема Нитроглицерина на протяжении 15 минут, дополнительно рекомендуется разжевать и таблетку Аспирина. Необходимо обеспечить пациенту полный покой и доступ свежего воздуха до приезда врача.
Аритмия
Гипертония увеличивает риск нарушений ритма сердца. Это объясняется замедлением проводимости в гипертрофированном миокарде, повышением возбудимости клеток сердца и их чувствительности к гормонам стресса (адреналину, норадреналину, дофамину), изменением электролитного состава крови (в том числе и из-за медикаментов).
У пациентов нередко встречаются бессимптомные варианты:
- тахикардии (учащенное сердцебиение) в постоянной или приступообразной форме;
- единичных и групповых экстрасистолы (внеочередных сокращений);
- блокады ножек пучка Гиса.
Для их выявления необходима ЭКГ. По мере прогрессирования гипертонической и ишемической болезни сердца есть риск сложных нарушений ритма.
Наиболее опасная форма – это желудочковая пароксизмальная тахикардия, переходящая в фибрилляцию и трепетание желудочков. Она сопровождается головокружением, резкой слабостью, потерей сознания, непроизвольным мочеиспусканием, судорогами. При отсутствии немедленной реанимации наступает смерть.
Расслаивающая аневризма аорты
Для этого осложнения характерно внезапное появление:
- резкой, раздирающей боли, она ощущается в месте расслоения – за грудиной, по ходу позвоночника, в области желудка или в пояснице;
- потливости;
- резкой слабости;
- посинения кожи;
- двигательного беспокойства.
К ним могут добавляться потеря сознания, нарушение движений конечностей, одышка, набухание шейных вен. При появлении таких симптомов требуется экстренная медицинская помощь, прогноз крайне неблагоприятный.
После высокого давления какие еще могут быть последствия для мозга
Высокое давление крови, даже после его нормализации, может давать неблагоприятные последствия для мозга. Они включают гипертоническую энцефалопатию, транзиторные атаки ишемии и инсульт (ишемический, геморрагический).
Гипертоническая энцефалопатия
Длительное повышение давления и недостаточное лечение (от случая к случаю), большая разница между верхним и нижним показателем, кризы приводят к:
- частой головной боли;
- повышенной утомляемости;
- периодическим головокружениям;
- ухудшению памяти;
- сложности концентрации внимания;
- нарушению координации движений (например, трудно ровно стоять с закрытыми глазами и вытянутыми руками, сведенными вместе стопами);
- мышечной слабости.
Далеко зашедшие изменения проявляются в нарушении познания, мышления, больные теряют интерес к окружающему, профессиональные, а затем и бытовые навыки, развивается слабоумие, полностью меняется характер. Возможны разнообразные психические расстройства.
Лечение включает постоянное применение препаратов в индивидуально подобранной дозе для:
- снижения давления (Пренеса, Норваск);
- улучшения кровообращения (Пентилин, Курантил);
- повышения устойчивости клеток мозга к нехватке кислорода (Мексидол, Аминалон).
Транзиторная атака ишемии
Гипертоническая болезнь является причиной 25% случаев временного нарушения кровообращения мозга. Транзиторные ишемические атаки имеют все признаки инсульта, но они за сутки исчезают или существенно уменьшаются:
- шаткость при ходьбе;
- невнятное произношение слов;
- нарушения зрения, потеря сегмента (как черная заслонка части зрительного поля) двоение, размытость контуров предметов;
- отсутствие возможности движений в руке или руке и ноге на одной половине тела;
- утрата ориентации во времени и пространстве, памяти на недавние события;
- асимметрия лица.
При появлении таких симптомов необходимо вызвать врача, только после осмотра можно применять медикаменты. Назначают препараты для облегчения движения крови и расширяющие мозговые сосуды.
Инсульт
В отличие от транзиторной атаки, все признаки нарушения мозгового кровообращения при этом заболевании только нарастают. У гипертоников могут быть как инфаркты мозга – ишемические инсульты, так и внутримозговые кровоизлияния (геморрагические). В первом случае на первый план выходят расстройства движения, чувствительности, утрата мышечной силы, перекос лица, сглаживание носогубной складки. Ясность сознания при этом изменяется незначительно или остается прежней.
При геморрагических поражениях первыми обнаруживают общемозговые симптомы:
- расстройство сознания – от оглушенности до коматозного состояния;
- резкую головную боль с тошнотой и рвотой;
- судороги.
При подозрении на развитие инсульта следует незамедлительно вызвать врача и не пытаться самостоятельно снижать давление, принимать Нитроглицерин или другие сосудистые средства.
Максимальная помощь больному может быть оказана в первые 3 часа, потом многие изменения в мозге становятся необратимыми. Лечение длительное, для восстановления способности активных движений нужна долгая и упорная реабилитация.
Артериальная гипертензия и факторы риска осложнения заболевания
Осложнения при артериальной гипертензии гораздо чаще возникают у пациентов, имеющих факторы риска:
- отягощенная наследственность – высокое давление у кровных родственников;
- возраст у мужчин от 40 лет (имеется у 35%), а у женщин после климакса (у 50%);
- алкоголизм;
- курение;
- неправильное питание – избыток соли (от 5 г);
- волнение, эмоциональные перегрузки;
- ночной ритм работы, бессонница;
- умственные нагрузки, ненормированный рабочий день;
- шум и вибрация на производстве;
- сопутствующие болезни: почек, сахарный диабет, ожирение, гормональные нарушения, хронические инфекции, атеросклероз;
- низкая двигательная активность;
- проживание в местности с загрязненным воздухом, водой, почвой.
При гипертонической болезни поражаются все сосуды организма, но при наличии генетической предрасположенности или заболеваний на первый план выходят симптомы одной из систем: сердечно-сосудистой, нервной, почечные нарушения или падение зрения.
Профилактика осложнений гипертонической болезни
Чтобы не допустить развитие осложнений гипертонической болезни, необходима профилактика, включающая изменение образа жизни (см. таблицу).
| Принцип | Снижение систолического давления (верхний показатель) в мм рт. ст. | Снижение диастолического давления в мм рт. ст. |
| Не солить пищу при приготовлении, досаливать не более 3 г | 5,5-6 | 2,5 |
| Снижение веса на 4 кг | 7 | 6 |
| Прием алкоголя менее 50 мл крепких напитков или 150 мл вина до 5 раз в неделю | 4,5 | 2,5 |
| Занятия спортом 3 раза в неделю по 45 минут | 10 | 7 |
| Соблюдение диеты | 11 | 5,5 |
| Отказ от курения | 12 | 9 |
На основе масштабных исследований определены наиболее эффективные принципы питания для снижения давления:
- отказ от продуктов с большим количеством соли – консервы, маринады, суповые кубики, соусы, приправы с солью, колбаса, копчености, сыр, магазинная выпечка;
- увеличить употребление свежих овощей, зелени, ягод и фруктов, нежирных молочных продуктов, рыбы, каш из цельных зерен;
- контроль калорийность рациона.
Второе направление для предупреждения осложнений – медикаментозная терапия. Она должна быть непрерывной. Снижение давления врем


