Нефрогенная гипертония что это
Повышение уровня артериального давления может сигнализировать не только о патологии сердца и сосудов, но и о других патологических изменениях в организме. Большинство изменений в почечной ткани радикально меняют работу внутренних органов, в том числе и работу сосудов и сердца.
Нефрогенная артериальная гипертензия
Нефрогенная артериальная гипертензия (вторичная гипертензия)– это заболевание, при котором повышается уровень артериального давления как следствие поражения паренхиматозной ткани почек или их сосудистой системы.
Классификация заболевания:
- Вазоренальная форма (патология почечных сосудов);
- Паренхиматозная форма (различные виды нефропатий, хронические воспалительные интерстициальные процессы);
- Смешанная форма.
В международной классификации МКБ-10, нефрогенная артериальная гипертензия имеет код I 12
На видео о том, что такое артериальная гипертензия:
Причины и виды
Причины возникновения вторичной нефрогенной гипертензии:
- К сосудистым факторам относят утолщение фиброзно-мышечного слоя почечных артерий, образование на их внутреннем слое атеросклеротических бляшек, а также аневризм (патологических участков истончения). Такие патологии, как коарктация аорты, артериовенозные фистулы (свищи), смещение почечной артерии при опущении почки способствуют развитию повышенного уровня артериального давления крови в сосудистом русле у пациента.
Причиной повышения давления крови является ишемия почки. При нарушении кровоснабжения почечной паренхимы увеличивается выработка ренина, который способствует трансформации ангиотензиногена в ангиотензин. Ангиотензин 1 трансформируется в ангиотензин 2, который значительно повышает тонус сосудов почек и сосудистое сопротивление на периферии. Повышается выработка альдостерона, что задерживает жидкость в организме человека.
Механизм развития артериальной гипертензии

- Если пациент страдает воспалительными заболеваниями почек или одним из видов нефропатий, то развивается атрофия почечной ткани. В результате увеличивается объем крови в сосудистом русле из-за повышения концентрации натрия из организма.
Различают такие виды нефропатий:
- Нефропатия на фоне сахарного диабета. Из-за повышенного уровня глюкозы крови отмечаются биохимические и метаболические нарушения обменных процессов, которые отражаются на эластичности и прочности стенки сосудов и почечной паренхиме;
- Мочевая кислота при подагре кристаллизуется в ткани почек, что снижает количество нормальных функциональных единиц (нефронов);
- При аутоиммунных процессах и приеме определенных лекарственных препаратов может возникнуть мембранозная нефропатия, механизм развития которой заключается в фиксации иммунных комплексов в клетках почечной ткани;
- Токсическая нефропатия, возникающая под воздействием отравляющих веществ;
- Дисметаболическая нефропатия обусловлена отложением кристаллов различных веществ в интерстиции почек на фоне нарушения обмена веществ.
Признаки и симптомы
Артериальная гипертензия почечного происхождения чаще всего развивается постепенно, отличается от первичной гипертонии более высоким уровнем давления крови в момент фазы расслабления сердца. Артериальное давление устойчиво по отношению к антигипертензивной терапии. Больные жалуются на головные боли, с локализацией чаще в области затылка, жажду, постоянную усталость, снижение аппетита, что свойственно для гипертонической болезни. По утрам часто появляются отеки (преимущественно на лице – почечного генеза), которые уменьшаются к вечеру, при определенной патологии в моче при лабораторном исследовании обнаруживается определенное количество белка, превышающее норму.
Методы диагностики
Синдром нефрогенной артериальной гипертензии диагностируется после таких исследований:
- Для правильной постановки диагноза очень важно правильно собрать анамнез жизни и заболевания, уточнить жалобы пациента.
- В обязательном порядке назначается общий анализ мочи и крови. По результатам ОАК можно определить повышение активности эритропоэтина (количество эритроцитов выше нормы). А в моче могут быть обнаружены лейкоциты, что свидетельствует о наличии воспаления в почках.
- При стенозе почечных артерий при аускультации в эпигастральной области регистрируются систолические или систоло-диастолические шумы, которые хорошо проводятся в боковые области. Они четко выслушиваются в левом или правом реберно-позвоночных углах. Систолический шум регистрируется при сужении участка почечной артерии, а систоло-диастолический – при аневризме (патологическое истончение стенки).
- Обязательно измеряют уровень давления артериальной крови в покое и после физической нагрузки, до и после перехода из горизонтального положения тела в вертикальное. Фиксируют разницу артериального давления на руках и ногах и асимметрию пульса, что показательно при коарктации (сужении) аорты и аортоартериите.
- При возникновении подозрений на нефрогенную гипертензию следует рекомендовать пациенту обратиться к офтальмологу. На глазном дне возникают такие изменения: отек зрительного нерва, множественные кровоизлияния и венозное полнокровие, участки ишемии. У таких больных часто нарушается зрительная функция.
- Ультразвуковое исследование почек с доплерографией. Данный метод позволяет определить интенсивность и направленность кровотока в почечной артерии, структуру самих почек и мочевыводящих путей.
- Экскреторная урография. Метод диагностики, который позволяет выявить задержку контрастирования почки и многие другие изменения.
- Применяется сцинтиграфия с радиоизотопной ангиографией, почечная ангиография с контрастированием (метод визуализации сосудов с введением контрастного вещества). Во время проведения почечной ангиографии возможно установить активность ренина в крови, повышение которой считается достоверным признаком данного заболевания.
Для диагностики состояния сосудистой системы почек и их интерстициальной ткани широко используется МРТ и КТ-исследования.
Лечение
 Артериальная гипертония почечного происхождения имеет в большинстве случаев злокачественное течение. Для того, что бы предотвратить возникновение тяжелых последствий терапию следует назначать на ранних стадиях заболевания.
Артериальная гипертония почечного происхождения имеет в большинстве случаев злокачественное течение. Для того, что бы предотвратить возникновение тяжелых последствий терапию следует назначать на ранних стадиях заболевания.
- Вазоренальня форма артериальной гипертензии подлежит лечению путем инвазивных вмешательств. Если просвет почечной артерии сужен, то нарушается кровоснабжение паренхимы. Путем установки баллонного катетера или специального стента внутри артерии в месте ее стеноза можно восстановить нормальный кровоток.
Применяются также открытые операции для реконструкции артерии: резекция суженного участка с наложением анастомоза, эндартерэктомия, установка артериального протеза.
При нефроптозе используют вмешательства для проведения нефропексии (фиксации). Отсутствие функциональной активности почки — показание для удаления почки.
- Лечение паренхиматозной формы артериальной гипертензии должно быть направленно на устранение причины и первичного патологического процесса в организме человека.
Существуют такие медикаментозные методы лечения при различных формах нефропатий:
- Если причиной развития гипертензивного синдрома послужил хронический пиелонефрит, то цель терапии — устранение бактериального фактора и восстановление свободного оттока мочи. Назначается в зависимости от возбудителя заболевания определенный антибактериальный препарат (антибиотики пенициллинового ряда, цефалоспорины, карбапенемы, монобактамы, аминогликозиды, тетрациклины). Используют также нестероидные противовоспалительные средства.
Для улучшения эластичности эритроцитов назначают трентал (пентоксифилин). Данный препарат снижает агрегационную способность тромбоцитов, тем самым улучшая кровоток в сосудистом русле. С этой же целью назначают Венорутон (троксевазин) на 3-4 недели.
- В случае формирования артериальной гипертензии на фоне различных нефропатий следует устранить причину их развития: при диабетической или дисметаболической нефропатии рекомендовано соблюдение низкобелковой диеты, нормализация баланса липидов в организме. Назначаются ингибиторы АПФ (лизиноприл, каптоприл, берлиприл, престариум).
- Подагрическая нефропатия лечится путем назначения аллопуринола, который способствует растворению кристаллов мочевой кислоты и уменьшает их образование. Пациенты должны придерживаться диетического режима с низким содержанием пуринов.
- Для того, что бы снизить высокие показатели артериального давления– блокаторы рецепторов к ангиотензину 2 (валсартан, лозартан).
- Для улучшения иммунологических свойств организма назначают различные адаптогены (лимонник китайский, жень-шень), метилурацил по 4 г в день в течение нескольких недель.
- В качестве иммуномодуляторов при длительном воспалительном процессе аутоиммунного характера используются левамизол, тималин, Т-активин. Они уменьшают ответную реакцию иммунной системы организма.
Народные рецепты, которые используются для снижения давления довольно эффективны, однако их недостаток в том, что устраняются лишь симптомы заболевания, а причина остается. Поэтому народные методы терапии следует совмещать параллельно с медикаментозным лечением.
Народные рецепты для снижения кровяного давления:
- Используют измельченные семена льна внутрь перед едой;
- Смесь измельченных ягод клюквы с медом, принимать каждый день;
- Предварительно промытые водой сосновые шишки заливаются спиртом 40% и настаиваются в темном месте 3-4 недели.
Прогноз и осложнения
Прогноз относительно жизни и трудоспособности пациента, страдающего гипертонией почечного генеза довольно благоприятный в том случае, если первичное заболевания было выявлено на ранних стадиях развития и вовремя были назначены определенные лечебные мероприятия.
Положительная динамика отмечается у больных, которым было проведено оперативное вмешательство. При поражении обеих почек прогноз неблагоприятный.
Возможные осложнения: недостаточность сердца и сосудов, гипоксия и ишемия миокарда, инсульты, развитие почечной недостаточности.
Загрузка…
Источник
Содержание статьи:
Нефрогенная гипертензия (НГ) развивается на фоне поражения почечных сосудов и паренхимы почек. В основе всегда лежит какой-либо патологический процесс, НГ лишь его сопровождает, т.е. является вторичной, симптоматической. По статистике, повышенное артериальное давление регистрируют у каждого четвертого жителя планеты. Скрининговые мероприятия не разработаны, специалисты рекомендуют обследовать пациентов, страдающих артериальной гипертензией, на предмет заболеваний почек и ренальных сосудов, особенно, если эффект от лечения краткосрочный или гипертония носит злокачественный характер.
Формы нефрогенной гипертензии и причины
Выделяют три формы нефрогенной артериальной гипертензии: вазоренальную (реноваскулярную), паренхиматозную и смешанную. Причина вазоренальной формы — одностороннее или двустороннее поражение почечной артерии и ее основных ветвей, которое может быть врожденным или приобретенным. Причина паренхиматозной нефрогенной гипертензии — какое-либо заболевание, связанное с поражением паренхимы почек.
Паренхиматозная гипертензия сопутствует следующим патологиям:
• хроническому пиелонефриту;
• гломерулонефриту;
• мочекаменной болезни;
• нефропатии;
• посттравматической атрофии почки;
• медуллярной почки;
• мочеполовому туберкулезу;
• гидронефрозу;
• поликистозу;
• амилоидозу почек;
• опухолевому процессу;
• мультикистозной почке;
• постлучевому нефриту;
• узелковому полиартерииту.
Реноваскулярная гипертензия — наиболее частая форма вторичной гипертонии, диагностируется преимущественно у возрастных пациентов. На ее долю приходится около 35% от всех случаев артериальной гипертонии. Патология сопровождается повышенным риском сердечно-сосудистых событий и смерти. Основная причина реноваскулярной гипертензии у мужчин — стеноз почечной артерии, вызывает клинические синдромы, которые переходят от бессимптомной обструкции (латентно-протекающий стеноз почечной артерии) к нефрогенной гипертензии и ишемической нефропатии. В свою очередь, эти синдромы часто осложняются застойной сердечной недостаточностью, инсультом и вторичным альдостеронизмом. У женщин чаще регистрируют фибромускулярную дисплазию почечной артерии.
Другие причины включают:
• атеросклероз;
• системный васкулит;
• аневризму почечной артерии;
• артериовенозный свищ;
• системные эмболии, возникающие во время эндоваскулярных манипуляций;
• расслоение аорты;
• опухоль почки, секретирующую ренин;
• внешнее сжатие почки (метастазы, болезнь Ормонда);
• субкапсулярную интраренальную гематому.
При сужении почечных сосудов кровь к почкам поступает на фоне низкого давления, что стимулирует синтез ренина с альдостероном. В результате переизбытка этих субстанций повышается артериальное давление. Рассмотрим подробнее наиболее частые причины нефрогенной гипертензии сосудистого генеза:
Стеноз
Стеноз диагностируется, когда обнаруживается сужение > 75% диаметра главной почечной артерии или сужение просвета > 50% с постстенотической дилатацией. Различие между реноваскулярной гипертензией и стенозом почечной артерии важно в клинической практике.
Есть пациенты с выраженным стенозом, у которых значения АД являются нормальными, и больные с васкулярной гипертензией, которые вследствие ишемической нефропатии требуют хирургического удаления сморщенной почки. Когда стеноз является достаточно серьезным (уменьшение диаметра не менее чем на 75%), развиваются почечная гипоперфузия и функциональные изменения в пораженной почке. Это приводит к активации системы ренин-ангиотензин-альдостерон, играющей центральную роль в развитии реноваскулярной нефрогенной гипертензии. Однако когда стеноз обусловлен атеросклерозом, трудно или невозможно установить, является ли сужение причиной гипертонии или гипертоническая болезнь существовала ранее. В этих условиях трудно предсказать, снизит ли процедура реваскуляризации кровяное давление.
Атеросклероз
Атеросклеротическая болезнь почечных артерий может прогрессировать до полной окклюзии сосудов. Когда поражается вся почечная паренхима (при двустороннем процессе или, если у пациента единственная почка), развивается серьезное ухудшение почечной функции (ишемическая нефропатия). У большинства людей атеросклеротическая реноваскулярная гипертензия может долгое время оставаться незамеченной. Прогноз серьезный, так как патология часто приводит к терминальной стадии ХПН и не имеет тенденции к улучшению даже после начала заместительной почечной терапии. Атеросклеротическое поражение почечной артерии обнаруживают у 90% пациентов старше 50 лет, страдающих реноваскулярной формой гипертонии. У многих людей с атеросклеротическим поражением почечной артерии в течение многих лет существовала гипертоническая болезнь, сахарный диабет, длительная никотиновая интоксикация.
Фибромышечная дисплазия
Фибромышечная дисплазия — невоспалительное, неатеросклеротическое сосудистое заболевание, которое преимущественно поражает артерии малых и средних размеров и приводит к уменьшению их просвета. Скрининговая ангиография у потенциальных доноров почек показывает, что такие поражения могут быть бессимптомными и обнаруживаются у 3–6% лиц с нормальным артериальным давлением. Клинические проявления чаще встречаются у женщин в возрасте 15-50 лет. В большинстве случаев реваскуляризация нормализует артериальное давление и, следовательно, излечивает нефрогенную гипертензию. Фибромышечная дисплазия, возникающая как изолированное заболевание, обычно не ассоциируется с почечной недостаточностью.
Диагностические мероприятия
Для клинициста в первую очередь важно исключить или подтвердить сосудистый генез нефрогенной гипертензии, для определения паренхиматозной формы не существует визуальных исследований, нефролог обращает внимание на внезапное начало и быстрое прогрессирование патологии, отягощенный семейный анамнез, неадекватный эффект от терапии гипотензивными средствами, поражение глазного дна. Лабораторная диагностика включает:
• исследование липидного профиля;
• определение уровня сахара крови, мочевины, креатинина;
• расчет клубочковой фильтрации;
• определение альдостерона, кортизола, ренина крови (анализ выполняют несколько раз, предварительно отказываются от гипотензивной терапии по рекомендации врача, если это возможно);
• общий анализ крови, мочи;
• суточная протеинурия.
При паренхиматозной форме нефрогенной гипертензии для определения первопричины иногда обосновано проведение нефробиопсии. В целом, диагностика основана на оценке физиологических параметров (например, активности ренина или притока крови к каждой почке) либо на анатомических показателях КТА (компьютерной ангиографии), МРА (магнитно-резонансной ангиографии), в то время, как другие способы являются комбинированными — допплерография, сцинтиграфия.
Полезными неинвазивными инструментами, используемыми в клинической практике, являются: дуплексная ультрасонография, КТ-ангиография и МР-ангиография. Артериография остается золотым стандартом в подтверждении стеноза почечной артерии, но ее высокая инвазивность не позволяет назначать ее каждому пациенту.
Дуплексное ультразвуковое исследование почек
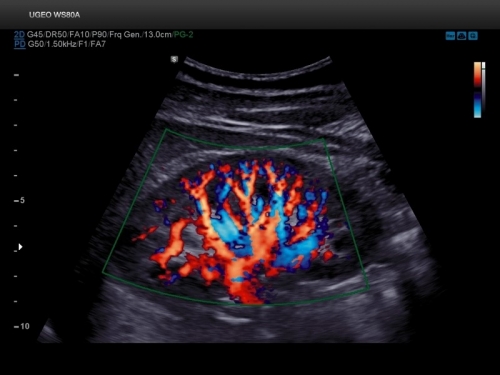
Дуплексное ультразвуковое исследование обладает высокой чувствительностью (82%) и специфичностью (90%). Диагностика имеет свои ограничения: технические трудности в случае осмотра больных, страдающих ожирением или повышенным метеоризмом. Дуплексное ультразвуковое исследование почек и сосудов используют исключительно в комбинации с другими способами визуализации, так как часто с помощью допплеровских исследований трудно провести различие между стенозом 50-70% и> 70%.
Значительный стеноз почечных артерий диагностируется при наличии соотношения скоростей между почечной артерией и аортой, превышающего 3,5. Индекс удельного сопротивления можно использовать для оценки преимуществ возможной будущей терапии реваскуляризации почек: значение выше 0,8 указывает на заболевание почечной паренхимы, которое не улучшится при реваскуляризации. Кроме того, пациенты с почками длиной 8 см или менее имеют низкую вероятность получить пользу от вмешательства.
КТ-ангиография
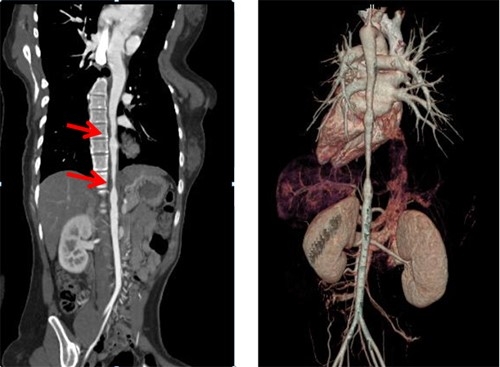
Это очень эффективный метод визуализации для исследования, позволяющий одновременно оценивать как анатомическое присутствие стеноза, так и его физиологическое воздействие на почку. Компьютерная ангиография имеет свои ограничения: избыточное излучение, введение йодсодержащего контраста (риск индукции контрастной нефропатии и ограничения его использования у пациентов с повышенным уровнем креатинина), неправильная оценка степени тяжести при значительной кальцификацией артерий. При наличии стентов почечной артерии КТА является предпочтительным неинвазивным методом исследования.
Магнитно-резонансная ангиография
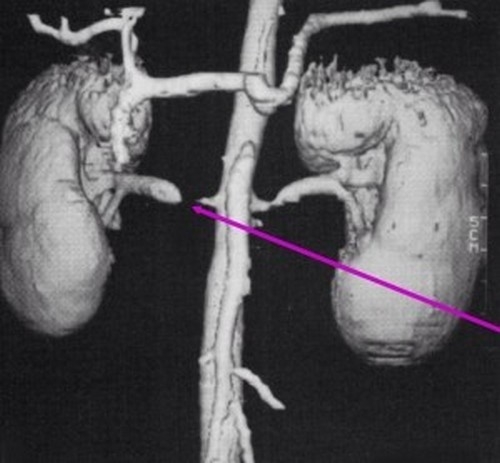
Преимущество метода заключается в получении изображений, сопоставимых по качеству со снимками, выполненными с помощью аортографии. МРТ почек полезна для оценки почечной перфузии, обладает хорошей специфичностью и чувствительностью — 88%.
Магнитно-резонансная томография при нефрогенной гипертензии не подразумевает использование йодного контраста, что делает возможным ее проведение у пациентов с нарушениями функции почек. Но если есть значительное уменьшение скорости клубочковой фильтрации, необходимо соблюдать осторожность, поскольку введение гадолиния (основной контраст при МРТ) связано с нефрогенным системным фиброзом, редким, но не поддающимся лечению фиброзным заболеванием, которое поражает кожу и внутренние органы.
Важно! МРТ имеет ряд ограничений: оценка затруднена у пациентов с установленными стентами; наблюдается тенденция переоценивать умеренные стенозы; диагностику нельзя проводить пациентам с клаустрофобией, с металлическими протезами, кардиостимуляторами и пр.
Ангиография
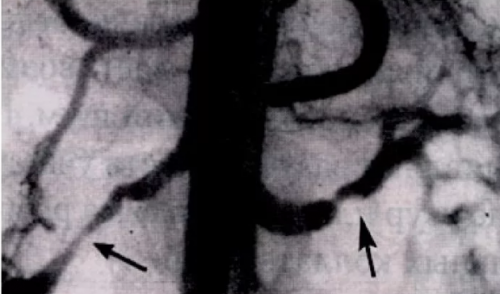
Почечная ангиография является «золотым стандартом» для визуализации почечной артерии. Ограничения проистекают из степени инвазивности, которая мешает исследованию стать инструментом скрининга, и использования йодного контраста, который может вызвать почечную недостаточность и анафилаксию.
При веских клинических подозрениях на реноваскулярную нефрогенную гипертензию и неубедительных результатах неинвазивных тестов цифровая ангиография считается обоснованной в качестве диагностического исследования (перед подготовкой к вмешательству) для уточнения диагноза.
Другие диагностические исследования
Внутривенная пиелография была одним из первых диагностических тестов для оценки степени стеноза у пациентов с нефрогенной гипертензией, но в настоящее время используется реже из-за ее низкой чувствительности и высокого уровня ложноположительных результатов.
Активность ренина в плазме (анализ крови на ренин) имеет низкую прогностическую ценность; его специфичность возрастает с введением ингибитора ангиотензинпревращающего фермента (обычно используется каптоприл), но с плохими результатами в случае двустороннго стеноза. Кроме того, тест ограничен необходимостью прекратить прием многих основных классов антигипертензивных препаратов для получения достоверных результатов.
Сцинтиграфия с использованием каптоприла полезна для диагностики одностороннего стеноза почечной артерии у пациентов с нормальной функцией почек; это также требует прерывания гипотензивного лечения. Несколько ретроспективных исследований показали, что сцинтиграфия может предсказать динамику артериального давления после ангиопластики / операции. В каждом случае алгоритм диагностики индивидуален.
Лечение

Целью терапии у пациентов с заболеванием почечных артерий и нефрогенной гипертензией является контроль артериального давления и сохранение функции почек. В настоящее время продолжаются споры относительно терапевтического ведения пациентов, необходимости выполнения реваскуляризации и ее фактической пользы на практике.
Публикация результатов последних клинических исследований свидетельствует об усилении гипотензивной терапии и контроле дополнительных факторов риска (прекращение курения, контроль гликемии, фармакологическая терапия с использованием аспирина, статинов). Медикаментозная терапия остается краеугольным камнем лечения почечного артериального стеноза. Ингибиторы АПФ, блокаторы рецепторов ангиотензина II и блокаторы кальциевых каналов эффективны при лечении гипертонии при наличии одностороннего стеноза и могут приводить к замедлению прогрессирования заболевания почек.
Основной риск современной фармакологической терапии заключается в снижении функции почек, клинической ситуации, с которой часто сталкиваются при введении ингибитора АПФ или БРА. Эти препараты являются эффективными антигипертензивными средствами у 86-92% пациентов, обычно их применяют в сочетании с антагонистом кальция и диуретиком. Лечение, как правило, хорошо переносится, только в 5% случаев требуется его прекращение в течение первых трех месяцев. Значительное (более 30%) снижение СКФ (или повышение уровня креатинина в сыворотке крови более чем на 0,5 мг / дл) может быть показателем для рассмотрения вопроса о реваскуляризации почек.
Важно! Ингибиторы АПФ и БРА противопоказаны при двустороннем стенозе артерий и при поражении сосудов единственной функциональной почки.
Существуют доказательства того, что тиазиды, гидралазин и бета-адреноблокаторы также эффективны в достижении целевого артериального давления у людей со стенозом почечных артерий.
Хирургическая реваскуляризация
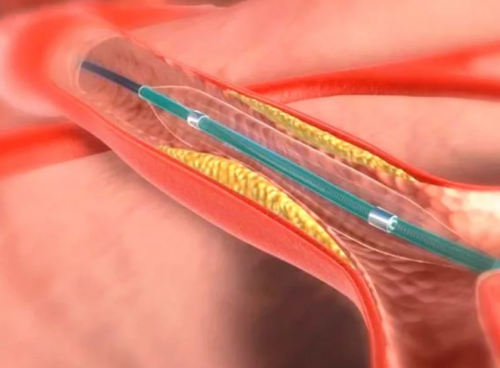
Факторы, влияющие на отбор пациентов для реваскуляризации
Ожидается благоприятный ответ после реваскуляризации, если присутствуют:
• Рецидивирующий отек легких.
• Устойчивая гипертония, несмотря на соответствующее лечение с тремя препаратами.
• Прогрессирующее, необъяснимое снижение почечной функции.
• Острое, обратимое повышение уровня креатинина в сыворотке после приема ингибитора АПФ или АРБ.
• Недавнее проведение диализа у пациента с подозрением на ишемическую нефропатию.
• Почечный резистивный индекс
Ожидается отрицательный (неблагоприятный) ответ после реваскуляризации, если имеет место:
• АД
• Нормальная почечная функция.
• Односторонняя маленькая почка (длина
• История или клинические признаки холестериновой эмболизации.
• Почечный резистивный индекс 80 мм рт.ст.
• Тяжелая протеинурия (> 1 г / день).
• Существующая гипертония более 10 лет.
• Стеноз почечной артерии
В настоящее время хирургическая реваскуляризация практикуется реже, в то же время количество процедур ангиопластики увеличивается. Шунтирование с использованием селезеночной, чревной, брыжеечной или печеночной артерий более приемлемо, чем традиционное аортально-почечное шунтирование и почечная эндартерэктомия (по техническим и анатомическим причинам). Эти процедуры ограничивают манипуляции с аортой и сводят к минимуму развитие атеросклеротической эмболии.
Реваскуляризация может быть рассмотрена для пациентов после хирургического восстановления аорты, со сложной анатомией почечных артерий или после неудачной эндоваскулярной процедуры.
Пластическая операция на сосудах
Чрескожная транслюминальная ангиопластика является общепринятой и длительной стратегией лечения, когда этиологией реноваскулярной нефрогенной гипертензии является фибромышечная дисплазия. Частота рецидивов после вмешательства составляет от 5 до 11%. Эксперты в области кардиологии и интервенционной радиологии утверждают, что реваскуляризация дает возможность улучшить или обратить вспять реноваскулярную гипертензию, нормализовать или улучшить почечное кровообращение и функцию почек, а также стабилизировать самочувствие пациентов с рефрактерными формами застойной сердечной недостаточности. Однако многие нефрологи считают, что реваскуляризация почек не дает существенных преимуществ в контроле над нефрогенной гипертензией сосудистого генеза, и что количество осложнений при этом вмешательстве выше, включая снижение почечной функции.
Теоретически ангиопластика плюс стентирование имеют определенные преимущества, особенно при проведении в местах с высоким риском рестеноза. Результаты исследования после 4-летнего наблюдения показали, что у пациентов со своевременно выполненным стентированием почечной артерии было зарегистрировано значительное снижение артериального давления, уменьшение количества принимаемых антигипертензивных препаратов, необходимых для контроля над нефрогенной гипертензией и общим уровнем смертности. Частота рестеноза варьировала от 10% до 30%, в зависимости от типа стеноза и продолжительности наблюдения.
При паренхиматозной форме нефрогенной гипертензии основное внимание уделяют лечению основного заболевания, например, после проведения адекватной антибактериальной терапии по поводу пиелонефрита происходит нормализация артериального давления.
Источник