Лечение гипертонии при миастении
*Импакт фактор за 2017 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Миастения – заболевание нейромышечного соединения, при котором нормальная передача нейромышечного импульса нарушается или не допускается антителами к ацетилхолиновым рецепторам (АХР).
Индуцированная лекарственными препаратами миастения
Нарушение проведения нервного импульса к мышце вследствие действия фармакологических препаратов возможно на 4 уровнях:
• пресинаптическом (средства для местной анестезии);
• нарушение выхода АХ из пресинаптических везикул;
• блокада постсинаптических АХР (курареподобное действие);
• ингибирование распространения импульса в концевой пластинке двигательного нерва из-за прерывания постсинаптического потока ионов.
Применение ряда препаратов связано с риском индуцирования или обострения миастении. Рассматривая эти связи, авторы выделяют 3 степени (по убыванию) влияния препаратов: определенные, вероятные и возможные ассоциации.
Пеницилламин индуцирует ряд аутоиммунных заболеваний, включая миастению. У 70% больных с развившейся пеницилламининдуцированной миастенией (ПИМ) определяют антитела к АХР. Эти антитела антигенно сходны с таковыми при идиопатической миастении. Большинство больных, описанных в литературе, получали пеницилламин по поводу ревматоидного артрита. Предполагают, что препарат связывается с АХР и действует как гаптен, индуцируя образование антител к рецептору. Согласно другой теории, пеницилламин, усиливая продукцию простагландина Е1, способствует накоплению его в синапсе, что в свою очередь препятствует связыванию АХ с АХР. Поскольку ПИМ развивается преимущественно на фоне аутоиммунного заболевания, ряд авторов предполагают, что пеницилламин может демаскировать идиопатическую миастению.
Кортикостероиды являются важным дополнительным средством в лечении миастении. Однако использование данных препаратов ассоциируется с миопатией, возникающей обычно при их длительном применении в результате усиленного катаболизма в мышцах; она затрагивает преимущественно проксимальные скелетные мышцы. Кортикостероидиндуцированная миопатия может «наложиться» на миастению. Транзиторное обострение миастении при использовании высоких доз кортикостероидов часто встречается, и об этом следует помнить. Но это не значит, что нужно отказаться от назначения кортикостероидов при тяжелой миастении. Многие клиницисты используют кортикостероиды как препараты первой линии при обострениях миастении.
Антиконвульсанты (фенитоин, триметадион) могут вызывать развитие миастенических симптомов, особенно у детей. Экспериментальные работы показали, что фенитоин снижает амплитуду пресинаптического потенциала действия и чувствительность АХР.
Антибиотики, особенно аминогликозиды, могут ухудшать состояние больных миастенией. Системное введение неомицина сульфата, стрептомицина сульфата, бацитрацина цинка, канамицина сульфата, полимиксина В сульфата, колистина сульфата вызывает нейромышечную блокаду. Есть сообщения о неблагоприятном действии ципрофлоксацина гидрохлорида на течение миастении.
b -Блокаторы, по экспериментальным данным, нарушают нейромышечную передачу. Имеются сообщения о развитии миастенической слабости на фоне лечения окспренололом гидрохлоридом и пропранололом гидрохлоридом у больных, не страдавших миастенией. Практолол вызвал диплопию и билатеральный птоз у мужчины с артериальной гипертензией. Тимолол малеат, назначенный в виде глазных капель, ухудшил течение миастении.
Карбонат лития вызвал миастенические симптомы (дисфония, дисфагия, птоз, диплопия, мышечная слабость) у 3 больных. Легкая мышечная слабость может рано развиваться на фоне лечения литием и постепенно уменьшается в течение 2 – 4 нед. Механизм мышечной слабости неизвестен, однако in vitro показано, что литий уменьшает число никотиновых АХР.
Прокаинамида гидрохлорид в эксперименте in vitro обратимо снижает нейромышечную передачу, возможно, в результате нарушения постсинаптического связывания АХ с АХР. Описан случай острой легочной недостаточности у больного миастенией при внутривенном введении прокаинамида по поводу трепетания предсердий.
Антихолинергические препараты теоретически могут нарушать нейромышечную передачу в концевой пластинке двигательного нерва вследствие конкурентного подавления связывания АХ с постсинаптическими рецепторами. Описано возникновение миастенических симптомов у больного паркинсонизмом под влиянием тригексифенидила гидрохлорида.
Антибактериальные препараты (ампициллин натрий, имипенем и циластатин натрий, эритромицин, пирантел памоат) могут вызвать значительное ухудшение состояния и/или обострение симптомов миастении.
Сердечно-сосудистые средства. Описан случай усиления птоза и диплопии, присоединения дисфагии и слабости скелетных мышц у больной миастенией после приема пропафенона гидрохлорида, что связывают со слабым b-блокирующим эффектом данного препарата. Описан случай клинического ухудшения миастении на фоне лечения верапамилом гидрохлоридом. Этот эффект может быть связан с редукцией содержания внутриклеточного ионизированного кальция, что, в свою очередь, может нарушить обратный поток ионов калия.
Хлорохин фосфат – антималярийный и противоревматический препарат, способный индуцировать миаcтению, хотя и значительно реже, чем пеницилламин.
Блокаторы нейромышечной проводимости применяют при миастении с осторожностью в связи с риском развития длительных параличей. Предшествующее лечение пиридостигмином снижает ответ на недеполяризующие нейромышечные блокаторы.
Глазные препараты пропаракаин гидрохлорид (антимускариновый мидриатик) и тропикамид (местный анастетик) при последовательном применении вызвали внезапную слабость и птоз у больной миастенией.
Прочие лекарственные препараты. Ацетазоламид натрий снизил реакцию на эдрофониум у 7 больных миастенией, что, возможно, связано с подавлением карбоангидразы. При изучении гиполипидемического препарата декстрокарнитина-левокарнитина у 3 больных с терминальной стадией патологии почек развилась слабость жевательных мышц и мышц конечностей. На фоне лечения a-интерфероном описано 3 случая развития миастении. Обострение миастении зарегистрировано при назначении метокарбамола по поводу болей в спине. Рентгеноконтрастные препараты (иоталамическая кислота, диатризоат меглюния) в отдельных случаях вызывали обострение миастении, однако, по мнению авторов, миастения не является противопоказанием для применения рентгеноконтрастных препаратов.
Авторы пришли к заключению, что ряд препаратов при миастении следует назначать с осторожностью. Назначая новый препарат, следует проводить тщательное наблюдение на предмет выявления генерализованной мышечной слабости и особенно таких симптомов, как птоз, дисфагия, затруднение жевания, дыхательная недостаточность. Индукция ятрогенной миастении связана с применением пеницилламина.
Wittbrodt ЕТ, Pharm D. Drugs and Myasthenia Gravis. Arch Intern Med 1997;157:399–408.
Источник
Выбор препаратов при миастении зависит от степени поражения мышечной ткани и величины нарушения синаптической проводимости. Изменение ионного обмена, связанное с недостатком калия, также требует особого подхода к подбору лекарственных препаратов для терапии. Применяют радикальные методы лечения — оперативное вмешательство или облучение вилочковой железы.
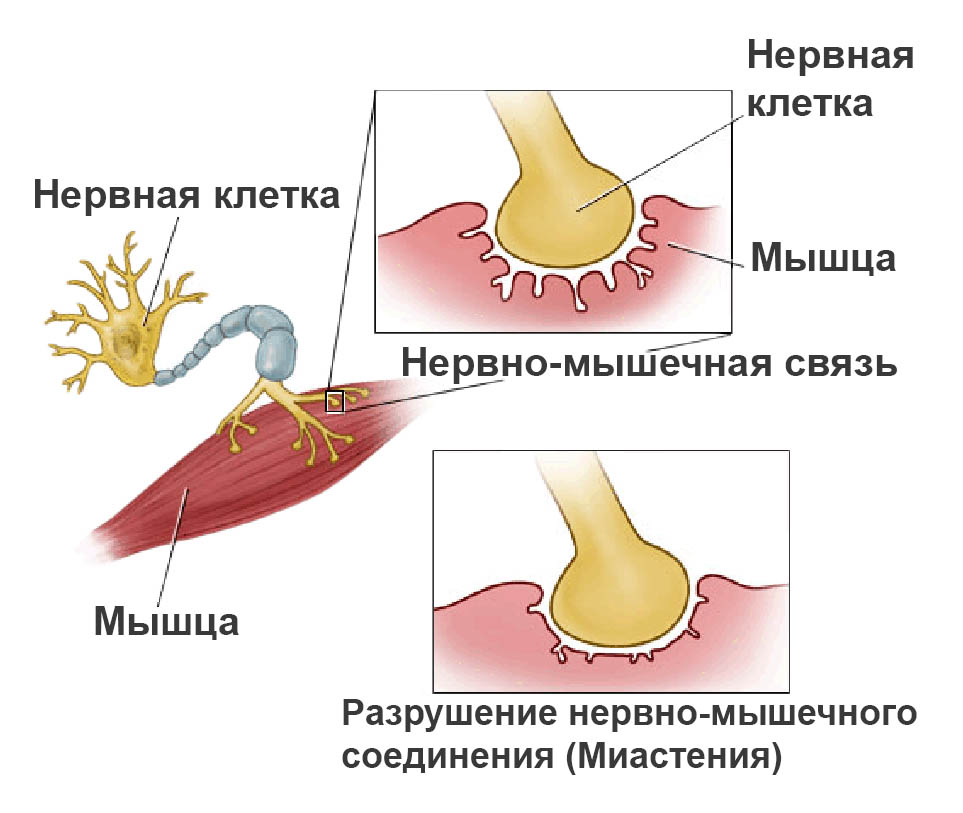
Современные аспекты лечения
Миастения — аутоиммунный патологический процесс, сопровождающийся парезами и параличами. Современные препараты от миастении позволяют сохранить трудоспособность больных, избежать инвалидности, улучшить качество жизни. Назначить эффективное лечение помогают данные электромиографии, фармакологический тест с использованием антихолинэстеразных препаратов, исследование сыворотки крови на наличие аутоантител.
Какие обезболивающие можно при миастении, определяет врач индивидуально в зависимости от стадии заболевания. Для лечения назначают следующие препараты:
- Форталгин;
- Вольтарен;
- Ибупрофен;
- Кетопрофен;
- Спазмалгон;
- Колдрекс;
- Темпалгин.
 Психотропные вещества — Аминазин, Амитриптилин — способны утяжелять течение миастении. Безопасными средствами являются производные бензодиазепинового ряда и препарат Сонапакс.
Психотропные вещества — Аминазин, Амитриптилин — способны утяжелять течение миастении. Безопасными средствами являются производные бензодиазепинового ряда и препарат Сонапакс.
У больных с генерализованной формой миастении применяют Хлорофилл для лечения сопутствующих заболеваний носоглотки. Терапия антисептиком обеспечивает насыщение инфицированных тканей кислородом. Общее состояние пациента улучшает Актовегин, расширяющий коронарные сосуды и улучшающий работу нервной системы. Если больной страдает сердечной недостаточностью, используют лекарства для поддержания нормальной работы важного органа:
- Предуктал;
- Милдронат.
Иммунодепрессивная терапия
Для лечения миастении назначают иммунодепрессанты:
- Азатиоприн;
- Циклоспорин;
- Преднизолон.
 Однако в процессе терапии возрастает риск появления инфекционных осложнений и развития злокачественных образований.
Однако в процессе терапии возрастает риск появления инфекционных осложнений и развития злокачественных образований.
Азатиоприн — наиболее безопасный препарат. Он влияет на всасывание глюкокортикоидов и позволяет значительно снизить их дозу. Побочные эффекты лекарства приводят к его отмене. Пациент жалуется на головную боль, озноб, повышение температуры. У человека появляются симптомы нарушения функции печени.
 Метотрексат — сильный иммунодепрессант, его применяют в малой дозе, т. к. лекарство обладает значительной токсичностью. Пациент испытывает дискомфорт в эпигастральной области, тошноту, рвоту. У многих людей возникает боль в области печени, изменяется активность ферментов, появляются признаки цирроза.
Метотрексат — сильный иммунодепрессант, его применяют в малой дозе, т. к. лекарство обладает значительной токсичностью. Пациент испытывает дискомфорт в эпигастральной области, тошноту, рвоту. У многих людей возникает боль в области печени, изменяется активность ферментов, появляются признаки цирроза.
 Лейковорин, назначаемый после терапии Метотрексатом, уменьшает его токсичность. Больному, страдающему миастенией, противопоказано лечение нейролептиками и транквилизаторами.
Лейковорин, назначаемый после терапии Метотрексатом, уменьшает его токсичность. Больному, страдающему миастенией, противопоказано лечение нейролептиками и транквилизаторами.
Не рекомендуется принимать антидепрессанты, ухудшающие состояние пациента, способствующие развитию миастенического синдрома как осложнения медикаментозной терапии.
Лекарства для снижения мышечного тонуса
В некоторых случаях при миастении применяют недеполяризующие мышечные релаксанты:
- Тракриум;
- Эсмерон.
Учитывая противопоказания, врач старается не назначать расслабляющие мышцы препараты для лечения пациентов, т. к. у многих больных повышена чувствительность к их действию.

Не используют недеполяризующие миорелаксанты, т. к. во многих случаях у пациента развивается непрогнозируемая реакция на их введение. Препарат Сукцинилхолин вызывает у больного выраженное повышение уровня калия в сыворотке крови и высокую температуру.
У пациентов, страдающих периодическими параличами, возникают приступы, сопровождающиеся мышечной слабостью. Во время операции по удалению вилочковой железы врач не использует миорелаксирующие препараты декомпенсированного действия. Полноценную анестезию обеспечивает Тиопентал натрия.
Применение таблеток при миастении, оказывающих миорелаксирующее действие, находится под запретом для всех категорий больных. Особенно опасны для здоровья пациента Мидокалм, Сирдалуд, Толперизон, Мепротан. Применение миорелаксантов у пациентов с начальной формой болезни вызывает остановку дыхания.

Терапия глюкокортикоидами
Преднизолон увеличивает число холинергических рецепторов. После его приема сила мышц возрастает. Во избежание определенного риска на ранних стадиях болезни терапию проводят в условиях стационара. Пациенту дополнительно назначают прием антихолинэстеразных препаратов. Лечение глюкокортикоидами проводится длительно. Большой популярностью пользуется прерывистый метод, когда пациент принимает увеличенную дозу лекарства в течение нескольких часов. Во время лечения могут появиться побочные эффекты:
- повышение артериального давления;
- язва желудка.

Азатиоприн применяют у пациентов с миастенией, плохо поддающейся лечению Преднизолоном. Дексаметазон рекомендует врач, учитывая состояние больного, т. к. препарат в 10 раз активнее других глюкокортикоидов. Однако он непригоден для проведения циркадной терапии, т. к. ухудшает состояние пациента.
Лечение глюкокортикоидами предусматривает прием ощелачивающих препаратов: больному назначают Фосфалюгель или Ранитидин. Для предупреждения развития сахарного диабета пациент должен соблюдать специальную диету. Ограничивают употребление пищи, содержащей большое количество углеводов. Регулярно проводят забор крови для определения уровня глюкозы.
Ингибиторы холинэстеразы
При легкой форме болезни пациенту назначают лекарственные вещества, препятствующие уменьшению ацетилхолина в области нервно-мышечных узлов. Использование Прозерина в лечении больных миастений обеспечивает активную стимуляцию мышц, но большие дозы препарата вызывают нарушение мышечной проводимости.
Диклофенак натрий применяют для проведения лечебной блокады при поражении нерва и наличии интенсивных болей. Он является препаратом выбора, т. к. процедуры с применением Новокаина и Лидокаина запрещены у больных, страдающих миастенией.
Аксамон (Ипидакрин) используют при заболеваниях периферической нервной системы. Лекарство хорошо переносится пациентами. Препарат оказывает двойное действие, в то время как Прозерин, Оксазил и Калимин действуют только на периферическую нервную систему.

Больным назначают препараты, содержащие калий. Для терапии используют KCL в виде порошка. Учитывая его побочное действие на слизистую оболочку желудка, его принимают после еды, запивая молоком. Лекарства Калий-Нормин и Калипоз предназначены для приема внутрь несколько раз в сутки.
Не следует назначать пациенту следующие препараты, содержащие магний и калий:
- Панангин;
- Аспаркам.
Патогенетическое воздействие
При лечении миастении врач проводит пульс-терапию, используя Метилпреднизолон, и определенные схемы терапии. Кортикостероиды назначают в лечебной дозе ежедневно или через день. Курс приема длится неделю, а затем врач уменьшает дозу препарата.

В случае ухудшения состояния пациента используют ступенчатую схему терапии, основанную на повышении разовой дозы до достижения максимально допустимого количества лекарства на один прием. Метипред является препаратом с высокой минералокортикоидной активностью, поэтому чаще используется для лечения, стабилизирует состояние больного.
Применение иммуноглобулинов
Для лечения миастении гравис (МГ) назначают инфузии иммуноглобулинов (IVIG), получаемых из донорской крови. Цель метода — повышение защитных сил организма пациента. Функциональные изменения у больных с МГ достигают значительной величины. Иммуноглобулин, вводимый пациенту, не вызывает серьезных побочных эффектов. В лечении больных применяют препараты:
- Гамимун-Н;
- Пентаглобин;
- Октагам 10%;
- Интраглобин.
При кризе назначают иммуноглобулины только после проведения неотложных реанимационных мероприятий. Человеческий специфический белок предотвращает развитие тяжелых осложнений. Он вводится через день в дозе, назначенной врачом.
Нередко больные миастенией жалуются на появление тошноты и головной боли после инфузии. Врач оценивает работу иммунной системы пациента, отмечает количество Т-клеток. В процессе исследования обнаруживают дефекты иммунных частиц, а в сыворотке — повышенную активность тимических гуморальных факторов.

Концентрация иммуноглобулинов отражает состояние внутренних органов, влияющих на защитные силы организма. Нормальный человеческий белок, содержащий особую фракцию, вводимый в стандартной дозе в первый раз, вызывает появление гриппоподобных симптомов:
- сердцебиение;
- сонливость;
- судороги;
- высокую температуру.
Существует еще одна серьезная проблема — необходимо постоянно следить за состоянием больного, в случае развития коллапса и повышения артериального давления отменить лечение, ввести внутривенно раствор плазмы и антигистаминные препараты.
При лечении миастении применяют цитостатики:
- Циклофосфан;
- Циклоспорин;
- Циклофосфамид;
- Метотрексат.
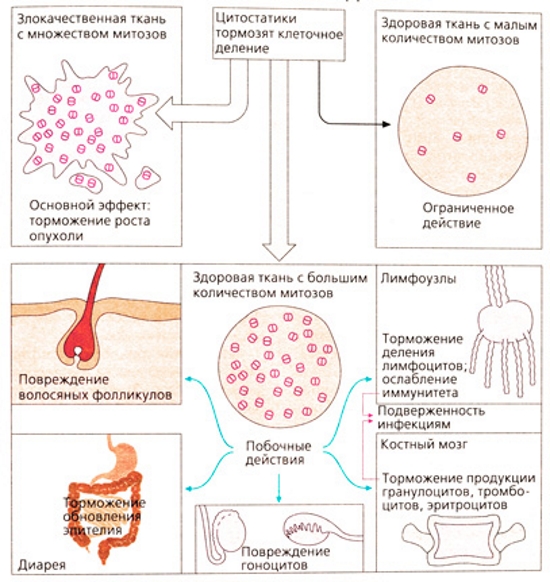
Нередко после достижения эффекта дозу лекарства уменьшают. Прием Циклофосфамида вызывает появление побочных явлений:
- лейкопении;
- гепатита;
- воспаления поджелудочной железы;
- септицемии;
- расстройства кишечника;
- головокружения,
- нарушения зрения.
Вредные лекарства
Больному миастенией противопоказаны следующие препараты:
- антиконвульсанты;
- антибиотики (аминогликозиды);
- В-блокаторы;
- Карбонат лития;
- Прокаинамида гидрохлорид;
- Тригексифенидила гидрохлорид;
- антималярийные и противоревматические средства;
- глазные капли;
- гипогликемические лекарства.
 Запрещенные препараты способствуют развитию миастенических симптомов и усиливают слабость скелетных мышц. Антибактериальные лекарства обостряют симптомы болезни. Не рекомендуют для приема следующие препараты:
Запрещенные препараты способствуют развитию миастенических симптомов и усиливают слабость скелетных мышц. Антибактериальные лекарства обостряют симптомы болезни. Не рекомендуют для приема следующие препараты:
- Ампициллин;
- Имипенем;
- Эритромицин.
Снотворные препараты при миастении противопоказаны. Недопустимо лечение производными бензодиазепинов и барбитуратами. Лекарства, содержащие магний, значительно ухудшают состояние пациента. Нельзя принимать мочегонные препараты, влияющие на проведение нейромышечных импульсов.
Лекарства, прописанные врачом, больному необходимо принимать курсами, контролировать самочувствие и вести здоровый образ жизни.
Источник
Миастения – тяжелое аутоиммунное заболевание, которое проявляется патологической слабостью мускулатуры и медленно прогрессирует. Чаще от него страдают дети, но данная патология встречается и у взрослых.
Немного о причинах
Миастения – это врожденное наследственное заболевание. Его признаки появляются в раннем детском возрасте. Синдром может развиваться с разной скоростью и степенью тяжести. Из-за генетических отклонений нарушается связь нейронов и мышечных волокон. Ввиду того, что мышцы фактически отключаются, не функционируют, постепенно развивается их атрофия.
Ученые до сих пор не смогли полностью выявить механизм возникновения заболевания, однако доподлинно известно, что причина кроется в дефиците гена, который отвечает за работу мионевральных связей. В первую очередь страдают зрительные функции, так как атрофируются мышцы глаз. Потом процесс переходит на лицевые мышцы, шею, мышцы рук, ног, глотательную мускулатуру.
Нередко этот врожденный синдром приводит к тяжелым последствиям и даже гибели больного, но при правильном лечении возможно выздоровление или временная ремиссия. Наследоваться эта патология может от одного из родителей или через поколение.
Выделяют такие причины заболевания среди детей:
- Сбои биохимических процессов из-за патологий тимуса, гипоталамуса.
- Тимус атакуют собственные иммунные клетки, из-за чего меньше вырабатывается и расщепляется ацетилхолина.
Обратите внимание, что состояние больного ребенка могут ухудшать стрессовые ситуации, ОРВИ, нарушение иммунитета.
Симптомы
Симптомы миастении напрямую зависят от ее формы. Главный симптом – непривычная слабость в мускулатуре. Больной быстро утомляется, не способен справиться с работой, обучением. Особенно это заметно, если нужно совершать ряд однотипных движений.
После отдыха функции мускулатуры восстанавливаются. Просыпаясь утром, пациенты чувствуют себя бодрыми, отдохнувшими, ощущают прилив сил. Спустя некоторое время начинают нарастать характерные симптомы, больной чувствует себя буквально разбитым.

Миастения гравис
Миастения гравис может проявляться по-разному, все зависит от формы. Их выделяют три:
- бульбарная;
- глазная;
- генерализованная.
При бульбарной форме страдает лишь одна локальная группа мышц. Они обеспечивают жевание, глотание, потому у пациента начинает меняться голос. Он становится хриплым, тихим и даже почти беззвучным.
При глазной форме миастении страдают мышцы, которые обеспечивают движение глазных яблок. Это мышцы, которые поднимают веко, наружная круговая. Пациента, страдающего миастенией, легко узнать по опущенным векам – он не может поднять их из-за поражения мускулов.
Если миастения генерализованная, постепенно затрагивается глазодвигательная, мимическая, шейная мускулатура. У больных на лице появляются глубокие морщины, а улыбка становится неестественной, натянутой. Со временем человеку становится сложно даже держать голову. Это следствие ослабления мышц шеи.
Когда заболевание прогрессирует, в патологический процесс вовлекаются мышцы рук, ног. Такие больные практически утрачивают способность ходить, двигаться, так как мускулатура не испытывает нормальной нагрузки, со временем она атрофируется. Именно генерализованная форма встречается чаще всего.

Миастения может сопровождаться и характерными кризами. Это самая тяжелая форма заболевания. Во время криза полностью отключаются глоточные и дыхательные мышцы. Это прямая угроза жизни, ведь полностью прекращаются движения грудной клетки, ввиду чего наступает кислородное голодание организма.
Диагностика
Очень важно провести тщательное обследование, чтобы понять, в какой степени прогрессирует заболевание, из-за чего оно развивается. Для правильного подбора схемы лечения необходимо пройти все этапы диагностики. Она включает:
- Электромиографию. Она поможет выявить миастеническую реакцию.
- Прозериновую пробу. Пациенту вводят в мышцу препараты-антагонисты холинэстеразы.
- Исследование серологии. Его цель – выявить у пациента антитела рецепторов для ацетилхолина.
- КТ. Помогает выявить возможные опухоли (например, тимома).
Именно прозериновая проба является основным диагностическим методом, который способен подтвердить миастению окончательно.
Лечение
Миастения гравис является серьезной и угрожающей жизни патологией. При постановке подобного диагноза обязательно нужно сразу начать лечение миастении. Нередко требуется еще и офтальмологическое лечение, так как заболевание может провоцировать нарушения функций глаз. Также потребуется правильно питаться.
Механизм терапии строится на том, что постоянно учитываются новые проявления миастении и корректируется доза препаратов. Она не должна превышать ту, которая обеспечивает устойчивый терапевтический эффект. Терапии легче поддаются больные дети и молодые люди, у пожилых ремиссия наступает реже.
Родителям важно помнить, что миастению может вызвать даже обычная простуда, потому следует лечить любое инфекционное заболевание. На этом настаивают такие известные инфекционисты, как, например, академик Юрий Владимирович Лобзин. Важно подобрать хорошую клинику, в которой будут обеспечены все современные методы лечения этого непростого заболевания.
Правильное лечение может приостановить развитие заболевания, а в некоторых случаях можно добиться полного выздоровления. Терапия должна полностью соответствовать современным стандартам, так как последние годы в медицине были значительно усовершенствованы способы лечения миастении.

Обязательно должна учитываться симптоматика у конкретного пациента. Заболевание может иметь довольно разные формы и степень тяжести. Все зависит от причины его развития. Это может быть не только нарушенный генетический код, но и инфекционное поражение, травма головы, укус змеи и т.д.
Лечение будет основываться на поддержании в крови нужного уровня антихолинэстеразных веществ. Эти средства постоянно вводятся в организм. Иногда трудно сразу определить безопасную дозу для конкретного пациента, потому введение препаратов начинают с предельно малых доз. Таким больным необходим постоянный уход и регулярные курсы лечения.
Передозировка этих препаратов чревата серьезными побочными эффектами и неприятными явлениями со стороны печени, почек. Она даже может спровоцировать холинергический криз, который проявляется в виде судорог, миоза, брадикардии. Их сопровождает боль в области живота. Если наступает подобный криз, пациенту вводят немедленно нужную дозу атропина.
Суть лечения состоит в том, что больному подбирается антагонист ацетилхолинэстеразы. Этот подбор осуществляется строго индивидуально. Важно учесть возраст пациента, вес, форму и тяжесть заболевания. Также назначают оксазил, прозерин, галантамин или калимин.
Если установлена псевдопаралитическая миастения, больному дополнительно вводят спиронолактон, соли калия. Они поддерживают состояние организма. Если больной страдает от тяжелой формы заболевания, ему обязательно выписываются глюкокортикостероиды, цитостатики. В случае выявления тимомы единственный путь лечения – хирургическое удаление опухоли.

Для купирования миастенического криза применяют прозерин, ИВЛ, плазмаферез, препараты на основе человеческого иммуноглобулина. Если это болезнь гравис (тяжелая наследственная форма), терапия будет отличаться от лечения при других формах заболевания.
Чаще всего назначается Пиридостигмина бромид. Препарат вызывает ряд побочных проявлений: диарея, абдоминальные боли, мышечные фасцикуляции. Повышенная доза препарата способна вызвать холинергический криз.
Иммуномодулирующее лечение
Одно из направлений терапии – модулирование иммунитета. Для этой цели назначают глюкокортикоиды. Они эффективны, относительно безопасны и стоят недорого. В этом состоит секрет их мировой популярности. Ученые пока до конца не выяснили, как работают эти препараты, но неоспорим тот факт, что они могут значительно облегчить состояние больного и привести к длительной ремиссии.
У данной группы медикаментов есть ряд побочных эффектов, но они напрямую зависят от дозы. Поэтому врач должен назначать минимальную эффективную дозировку для конкретного пациента. Самый популярный препарат этой группы – Преднизолон.
Его назначают с минимальной суточной дозы (10-25 мг) и потом медленно увеличивают дозировку. В идеале суточная доза должна составить 60-80 мг (одноразовый прием через сутки). Его можно заменить Метилпреднизолоном.
Если больной страдает от тяжелой формы заболевания, лечение назначают сразу с высокой дозы кортикостероидов. Препарат вводят каждый день. Параллельно проводится плазмаферез или внутривенно вводят иммуноглобулин. Цель такой усиленной терапии – стабилизировать состояние больного. На достижение ее потребуется от 4 до 16 недель. После улучшения состояния постепенно уменьшают дозы кортикостероидов. Их доводят до уровня поддерживающей терапии.
Азатиоприн – это аналог пурина, который замедляет синтез нуклеиновых кислот. Он воздействует на лимфоциты. При использовании препарата обязательно нужно контролировать функцию печени, состояние крови. Поначалу анализ крови берется каждый день. Если препарат переносится пациентом хорошо, то спустя 1-2 недели дозировка повышается. Максимальная доза – 2-3 мг на кг массы (средняя суточная доза составляет 150-200 мг).

Данное средство довольно хорошо переносится, хотя иногда может вызывать тошноту, лимфопению, высыпания на коже, панкреатит, панцитопению.
Обратите внимание, что лечебный эффект может наступать не сразу. Нередко он проявляется через 4-12 месяцев после начала лечения. Максимальный эффект обычно наблюдается через полгода-год.
Азатиоприн применяют, как дополнение к Преднизолону. Его назначают тем больным, которые принимают длительную иммуносупрессивную терапию. Благодаря такой комбинации дозу кортикостероидов можно не повышать, не утрачивая их эффективность. Это так называемый спарринг-эффект, когда один препарат усиливает лечебный эффект другого.
Циклоспорин – еще один препарат, который назначают при миастении. У него сложное действие, которое в конечном итоге приводит к замедлению активации Т-клеток. Препарат может вызывать тремор, бессонницу, почечную недостаточность, повышенное давление, головную боль. Эти побочные эффекты зависят от применяемой дозы. Если ее снизить, неприятные проявления могут уйти или сводятся к минимуму.
Циклоспорин назначают довольно редко. У него гораздо более выраженные побочные действия, чем у других препаратов, потому данное средство применяют, если остальные показали низкую эффективность. Если медикамент назначен, важно контролировать уровень электролитов в крови, магния, работу почек. Начинают с малых доз, постепенно доводя суточную дозировку до терапевтически эффективной.
Если назначен Циклоспорин, нельзя принимать диуретики (калийсберегающих) и НПВС, а когда нужно принимать кортикостероиды, следует максимально снизить их дозу. Полностью отменить Преднизолон не получится.
Микофенолат мифетила – современный препарат. Ученые пока до конца не изучили, как он работает, но результаты вызывают оптимизм. Вещество замедляет репликацию В-, Т-клеток. При использовании препарату нужно каждый месяц сдавать анализ крови. Ученые сходятся во мнении, что Микофенолат мифетила также эффективен, как Циклоспорн, но при этом у него меньше побочных действий.
Циклофосфамид – эффективный иммунодепрессант, который назначается при тяжелой форме заболевания, угнетающий Т- и В-клетки. Его назначают редко, лишь тогда, когда другие препараты не показали своей эффективности. Уже спустя пару месяцев наблюдается устойчивая ремиссия у 50% тяжелых пациентов. Если же появились заметные побочные эффекты, данное средство придется отменить.
Метотрексат замедляет деление клеток, но может провоцировать тошноту, цистит, мукозиты, алопецию, миелосупрессию. Врачи рассматривают его как резервный препарат, если средства из первого ряда оказываются неэффективными.

Ритуксимаб – это антитело, которое характеризуется повышенным родством с антигеном клеток CD20. Он может вызывать лихорадку, высыпания на коже, тошноту, иногда – бронхоспазм. Между его приемом можно сделать достаточно большой перерыв – до полугода.
Краткосрочная терапия
Наряду с лекарственными препаратами назначается краткосрочное лечение: плазмаферез, внутривенно вводится иммуноглобулин.
Механизм воздействия иммуноглобулина состоит в том, что он нейтрализует активированный комплимент, аутоантитела, модулирует цитокины и т.д. он может вызывать лихорадку, головную боль, высыпание на коже.
Цель проведения плазмафереза – убрать из крови аутоантитела и другие компоненты, производимые иммунной системой. Проводится 4-5 сеансов плазмафереза. Чаще его назначают в процессе подготовки кооперации, тяжелом состоянии, когда симптомы быстро нарастают. Эти два метода имеют примерно одинаковую эффективность.
Хирургический способ лечения
Хирургический метод – тимэктомия. Он чаще всего применяется для устранения миастении. Его проводят, если поставлен точный диагноз «тимома», а также, если пациенты с генерализованным типом заболевания не достигли 60-ти лет.
Обратите внимание, далеко не всегда при генерализованной форме показана тимэктомия.
При беременности препараты подбираются с особой тщательностью.
Патогенез
Последние годы есть много новой информации о патогенезе и клиническом проявлении миастении. Ученые значительно продвинулись в изучении механизма ее развития, хотя есть еще немало пробелов.
Сейчас появилась возможность не только добиться стойкой ремиссии, но и прогнозировать дельнейшее развитие заболевания у конкретного больного. При терапии важно учитывать характер течения болезни у отдельного пациента, наличие терапевтического и побочных эффектов, их соотношение.
Важно, чтобы врач понимал суть данной проблемы, основные этапы развития заболевания, досконально знал весь арсенал современных средств терапии, владел алгоритмами лечения. Все это позволит оказать больному максимально эффективную помощь.
Если выявлена миастения, прогноз зависит от формы заболевания, а также своевременности и систематичности лечения. Хуже всего поддается лечению генерализованная форма миастении.
Заболевание носит периодический ритмический характер. Ремиссия сменяется периодом обострения. Важно проводить регулярную стимуляцию работы мышц, чтобы не довести до их атрофии. Этому способствуют лечебная физкультура и гимнастика.
Итак, для успешного лечения миастении важно провести полную диагностику и выявить причину патологии. Затем подбирается комплекс препаратов, которые имеют минимум противопоказаний и побочных эффектов. Это заболевание крайне опасно, потому заниматься его лечением должны исключительно медики. Категорически противопоказаны народные средства.
Источник

