Лечение артериальной гипертонии у больных с сахарным диабетом
Гипертония является основным сопутствующим заболеванием у диабетиков. Согласно медицинской статистике — более половины людей с сахарным диабетом имеют проблемы с давлением. Гипертоническая болезнь усложняет лечение и течение основного заболевания, а осложнения могут привести к летальному исходу.
Лечение гипертонии и сахарного диабета — комплексное, и состоит из медикаментов, диеты и перемены образа жизни.
Сахарный диабет и гипертония
При диабете 1 и 2 типа нормальным уровнем АД признается показатель не выше 130/85 мм.рт.ст. Основной же причиной повышенного давления у больных СД становится нарушение обменных процессов. Это приводит к пониженной выработке необходимых гормонов. Большое содержание сахара в крови нарушает целостность и эластичность стенок сосудов. Результат: нарушенный клеточный обмен, накапливание жидкости и натрия, повышение АД и риска возникновения инсульта, острой сердечной недостаточности, инфаркта.
Микроангиопатия клубочком или поражение мелких кровеносных сосудов вызывает плохую работу почек у больных СД 1 типа. Приводит это к выводу белка из организма вместе с мочой. Это объясняет постоянный высокий уровень АД, в результате которого возникает почечная недостаточность. Если же артериальная гипертензия не связана с СД первого типа, то у таких пациентов сохраняются все функции почек.
При втором типе СД пораженные почки приводят к развитию опасных патологий у 20% больных. Рост давления провоцируется развитием инсулинорезистентности — понижением чувствительности тканей к действию инсулина. Чтобы компенсировать это, организм начинает вырабатывать больше инсулина, что ведет к значительному повышению АД. С повышением выработки инсулина возрастает нагрузка на поджелудочную железу. Через несколько лет усиленной работы она перестает справляться с нагрузкой, и в крови еще больше повышается уровень сахара. Это — начало диабета второго типа.

Высокое содержание в крови глюкозы сказывается на повышении АД и развитии гипертонии при диабете следующим образом:
- Происходит активация симпатической нервной системы,
- Почки не справляются с задачей по выведению из организма излишков натрия и жидкости,
- Натрий и кальций оседают в клетках,
- Избыток инсулина провоцирует утолщение стенок сосудов, что приводит к потере эластичности и плохой проходимости.
По мере развития СД просвет в сосудах становится уже, что затрудняет ток крови.
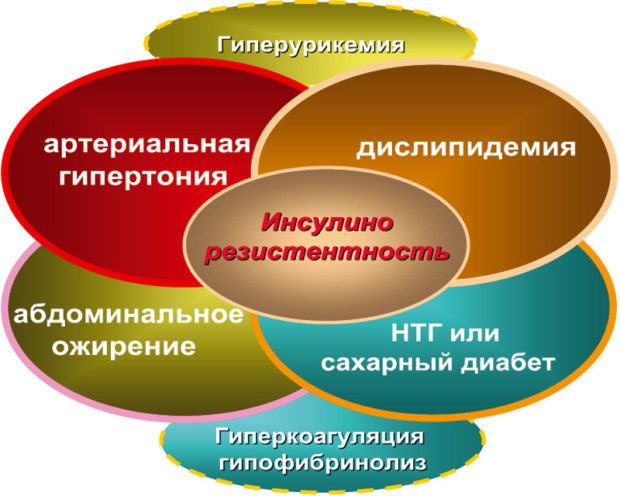
Еще одна опасность — жировые отложения, которыми страдают большинство больных. Жир выделяет в кровь вещества, способствующие повышению артериального давления. Процесс этот называется метаболическим синдромом.
Патогенез гипертонии
К неблагоприятным факторам, повышающим вероятность наступления гипертонического заболевания относят:
- Нехватку микроэлементов, витаминов,
- Отравления,
- Частые стрессы, недосыпания,
- Лишний вес,
- Неправильное питание,
- Атеросклероз.
В группу пациентов повышенного риска входят люди пожилого возраста.
Главной особенностью АГ при сахарном диабете является снижение высокого давления днем, и его повышение в ночное время.
У пациентов с диабетом высокий уровень АД повышает вероятность развития опасных и тяжелых осложнений:
- В 20 раз возрастает риск развития почечной недостаточности, гангрены и неизлечимых язв,
- В 16 раз возрастает риск ухудшения зрения вплоть до слепоты,
- В 5 раз возрастает риск инфаркта и инсульта.
У многих больных, страдающих СД, отмечается осложнение в виде ортостатической гипотонии. Для нее характерны резкие падения АД при вставании (с кровати, дивана, стула и т.д.). Сопровождается это потемнением в глазах, тошнотой, сильными головокружениями и обмороками. Появляется она из-за нарушения сосудистого тонуса, которое называется диабетической нейропатией.
Лечение АГ при сахарном диабете 1 и 2 типа
При наличии высокого АД необходимо проконсультироваться с врачом и не заниматься самолечением. Это может привести к летальному исходу.
Для диабетиков лечащий врач использует:
- Медикаментозные методы: назначаются препараты, понижающие уровень сахара в крови и АД,
- Диеты: при диабете они направлены на уменьшение потребляемой соли, сахара,
- Лечебную физкультуру для борьбы с лишним весом,
- Организацию здорового образа жизни для пациента.
Медикаментозное лечение АГ
Выбор лекарств должен быть тщательным, и основываться на показателях глюкозы, уровне сахара и сопутствующих патологиях. Назначать препарат можно только в соответствии с правилами:
- Он должен понижать АД постепенно на протяжении 2-4 месяцев,
- Лекарство от гипертонии не должно иметь много побочных эффектов и приводить к негативным последствиям,
- Лекарство не должно повышать уровень сахара и ухудшать его баланс,
- Препарат не должен повышать уровень в крови триглецеридора и холестерина,
- Медикамент должен поддерживать нормальную деятельность сердца, почек, сосудов.
Медикаментозные препараты для понижения давления при СД 2 типа подобрать сложнее: нарушенный процесс обмена углеводов дает множество ограничений на использование лекарств.

Диуретики
Группа этих средств помогает организму освободиться от избыточной жидкости, что приводит к понижению АД. Тиазидные препараты (гидрохлортиазид, гипотиазид) при постоянном повышенном уровне сахара снижают риск развития инфаркта и инсульта. Но к их приёму нужно подходить с осторожностью: дневная доза не более 12,5 мг. Передозировка (свыше 50 мг) приведет к значительному повышению уровня сахара. Этот вид препаратов обладает эффектом противодействия возникновению осложнений: почечной недостаточности в острой форме. Противопоказания: почечная недостаточность в хронической стадии. Те же противопоказания и у калийсберегающих препаратов.
Петлевые виды диуретиков назначаются редко: они приводят к диурезу и выводят в больших количествах калий. Это может привести к нарушению сердечного ритма, понижению в крови калиевых ионов. В сочетании с ингибиторами АПФ их прописывают больным с почечной недостаточностью. Лазикс и Фуросемид наиболее безопасны — они не провоцируют повышение сахара, но и не защищают почки.
В случаях, когда гипертония сопровождается 2 типам СД, назначается комбинация мочегонных препаратов с группой ингибиторов АПФ. Одновременный приём мочегонных лекарств и бета блокаторов без наблюдения врача может спровоцировать резкое повышение уровня глюкозы. Для пожилых людей прием диуретиков с бета блокаторами снижает вероятность переломов.
Назначение диуретиков тиазидоподобного вида с ингибиторами АПФ сопровождается мягким мочегонным эффектом, и практически не выводит из организма калий. Небольшая дозировка этих лекарств не оказывает существенного влияния на понижение сахара, протекание ГБ и уровень холестерина.
Ингибиторы
Ингибиторы АПФ (эналаприл) предназначены для блокировки ферментов, способствующих производству ангиотензина II. Этот гормон уменьшает диаметр сосудов и заставляет надпочечники выделять больше альдостерона, задерживающего натрий и жидкость. Применение ингибиторов расширяет просвет в сосудах, в результате чего лишняя жидкость и натрий выводится быстрее. Это приводит к понижению АД.
Ингибиторы АПФ, блокаторы рецепторов ангиотензина II облегчают работу сердечно – сосудистой системы у пациентов с терминальной стадией почечных заболеваний. Прием препаратов приводит к замедлению развития патологий. Лекарства этой группы не провоцируют нарушения липидного обмена, нормализуют чувствительность тканей к воздействию инсулина. Для их безопасного применения необходимо соблюдать бессолевые диеты: ингибиторы АПФ препятствуют выводу калия.
Бета-блокаторы
Бета-блокаторы селективного типа назначаются при гипертонии и диабете, сопровождающимися ишемией и сердечной недостаточностью. Этот препарат также прописывают при 3 степени ГБ. Назначаются бета-блокаторы при анамнезе коронарной болезни сердца и с целью профилактики инфаркта миокарда. При заболеваниях сердечно-сосудистой системы они существенно снижают риск летальных исходов. Группа селективных препаратов понижает АД и не имеет негативных симптомов. Понижение АД происходит за счет блокады β1-рецепторов, и сопровождается снижением частоты и силы сокращений сердца.
Бета-блокаторы неселективной группы при СД не назначаются, поскольку приводят к повышению сахара и вредного холестерина. Блокада β2-рецепторов, которые не находятся в сердце и печени, приводит к отрицательным результатам:
- Приступам астмы,
- Спазмам сосудов,
- Остановке процесса расщепления жиров.
Антагонисты кальция
Эта группа препаратов наиболее эффективна при высоком давлении. Антагонисты калия являются блокаторами кальциевых каналов в мембранах клеток, замедляют поток ионов кальция к клеткам гладких мышц. Длительное применение не вызывает привыкания и ухудшения обмена веществ, это приводит к повышению уровня мочевой кислоты и сахара.
Регулярный прием имеет положительные эффекты:
- Повышение физической выносливости,
- Уменьшение потребности сердечной мышцы в кислороде во время физических нагрузок,
- Блокировка кальциевых каналов, что препятствует проникновение а клетки гладкой мускулатуры жидкости.
- Антагонисты и бета-блокаторы не могут назначаться одновременно.

Противопоказаниями к применению антагонистов является пожилой возраст: чем старше человек, тем больше времени требуется на вывод препарата из организма. Побочными эффектами могут стать резкое падение АД, тахикардия, отеку. Препараты редко назначают при сердечной недостаточности, коронарном заболевании сердца, нестабильной форме стенокардии.
Агонисты
Группа стимуляторов приводит к ослаблению функций симпатической нервной системы, уменьшению числа сердечных сокращений и понижению АД. В результате длительного приема улучшается работа сердца и сосудов. Они противопоказаны при брадикардии, сердечной недостаточности, заболеваниях печени.
Альфа-адреноблокаторы
Применение альфа-адренорецепторы приводит к понижению давления без увеличения частоты сокращений сердца. Противопоказаны они при сердечной недостаточности и ортостатической гипотонии.

Препараты группы альфа – адреноблокаторов часто используют в качестве вспомогательного средства при комбинированном лечении, и как разовое купирование резкого повышения АД. Использование лекарств провоцирует расширение сосудов и сужение вен и артерий, снижение симпатического тонуса. Назначают их в качестве профилактики кризов, инсультов, заболеваний предстательной железы.
Немедикаментозное лечение АГ
Диета
Гипертоникам с СД необходимо придерживаться особого рациона питания. Врачи обычно назначают низкоуглеводные диеты, которые направлены на понижение уровня сахара и нормализацию АД.

Основные правила питания:
- Употребление необходимых витаминов,
- Уменьшение суточной порции соли до 5 г,
- Отказ от жирного,
- Отказ от пищи, богатой натрием (соленая рыба, икра, маслины, сало, копчености и колбасы),
- Прием пищи не менее 5 раз за день,
- Последняя трапеза должна быть за два часа до сна,
- Увеличение в рационе продуктов, содержащих кальций (кунжут, сыр твердых сортов, зелень, орехи, соя, фасоль, фрукты, молочные продукты),
- Употребление нежирных сортов речной и морской рыбы, морепродуктов
- Включение в рацион овощных бульонов,
- Включение в рацион большого количества фруктов, сухофруктов и овощей.
Здоровый образ жизни
Часто больных бывает сложно убедить в эффективности и необходимости здорового образа жизни. В таких случаях пациентам назначается посещение психолога. Стандартным является отказ от курения и алкоголя. Исходя из результатов анализов и общего состояния врач назначает комплекс лечебной физкультуры.

Положительный эффект дают продолжительные прогулки на свежем воздухе и скандинавская ходьба, йога, плавание, занятия лечебной верховой ездой. Людям с СД и гипертонией нужны солнечные и воздушные ванны. Рекомендуется отказаться от работы в ночное и вечернее время, от повышенных эмоциональных и физических нагрузок. Если работа сидячая — в течение дня нужно находить время для занятий простой гимнастикой, чтобы восстановить поток крови в шейном отделе позвоночника. На каждые три часа работы должны быть 20-25 минут отдыха.
Источник
Статьи по медицине » Кардиология и кардиохирургия
Сахарный диабет вследствие большой распространенности и крайне неблагоприятного влияния на прогноз больных с этим заболеванием давно находится в центре внимания ученых и врачей. Особую тревогу вызывает быстрое увеличение количества больных сахарным диабетом, которое, по расчетам специалистов, может достигнуть к 2025 году более 300 миллионов человек (около 5% населения земного шара). Предполагается, что заболеваемость сахарным диабетом будет увеличиваться как в развитых, так и в развивающихся странах. Наибольшее внимание привлекает сахарный диабет 2 типа (инсулиннезависимый сахарный диабет), так как на его долю приходится около 90% всех случаев сахарного диабета. Почти в половине случаев заболевание не диагностируется и нередко обнаруживается только после развившихся осложнений.
Сердечнососудистые осложнения являются главной причиной смерти у больных сахарным диабетом 2 типа. Это связано с тем, что сахарный диабет является фактором риска развития атеросклероза и, соответственно, ишемической болезни сердца (ИБС). Распространенность ИБС в данной группе больных в 25 раз больше, чем в общей популяции, и встречается, по некоторым оценкам, почти у 70% больных сахарным диабетом 2 типа, причем у женщин чаще, чем у мужчин. При обсуждении механизмов развития атеросклероза при сахарном диабете большое значение придается инсулинорезистентности и гиперинсулинемии, хотя наличие между ними прямых связей еще требует дополнительных доказательств. На основе результатов UKPDS выделены следующие факторы риска ИБС у больных сахарным диабетом 2 типа (в порядке снижения значимости): повышение уровня холестерина липопротеидов низкой плотности (ХС ЛПНП); увеличение диастолического артериального давления (АД); курение; низкий уровень холестерина липопротеидов высокой плотности (ХС ЛПВП); повышение уровня гликозилированного гемоглобина (Нв А1с).
Важным фактором, увеличивающим сердечнососудистую заболеваемость и смертность при сахарном диабете 2 типа, что убедительно продемонстрировало еще исследование UKPDS, является наличие артериальной гипертонии (АГ). Сахарный диабет и АГ часто сочетаются друг с другом. Распространенность АГ у больных диабетом 2 типа выше, чем в общей популяции более чем в 50% случаев. Наличие АГ, безусловно, увеличивает уже исходно повышенный риск развития сердечнососудистых осложнений при сахарном диабете. В исследовании MRFIT было показано, что АГ ассоциируется с 23кратным увеличением абсолютного риска сердечнососудистой смертности у больных с сахарным диабетом 2 типа по сравнению с пациентами без диабета. Сообщается, что от 35% до 75% сердечнососудистых и почечных осложнений при сахарном диабете могут быть связаны с повышенным АД . Из этих данных следует, что контроль за уровнем АД у больных сахарным диабетом может иметь решающее значение для улучшения прогноза. Неопровержимые доказательства, подтверждающие эту позицию, были получены в нескольких клинических исследованиях , и особенно продемонстрирована важность более тщательного контроля за уровнем АД у больных сахарным диабетом и АГ . В исследовании UKPDS для снижения АД использовались атенолол или каптоприл, при необходимости в комбинации с другими антигипертензивными препаратами. В ходе более чем 8летнего наблюдения, среднее АД в группе более тщательного контроля за уровнем давления составило 144/82 против 154/87 мм рт.ст. в менее контролируемой группе (р=0,0001). В первой группе выгоды от лечения состояли в меньшей частоте (на 24%) всех осложнений, связанных с диабетом, было на 32% меньше смертей от диабета и на 44% от мозговых инсультов (все различия достоверны) по сравнению со второй группой. Эти результаты нашли подтверждение и в исследовании НОТ. Оказалось, что в подгруппе больных с сахарным диабетом риск сердечнососудистых осложнений и сердечнососудистая смертность были в 23 раза выше у больных с целевым уровнем диастолического АД 90 мм рт. ст. по сравнению с больными, у которых достигнутый уровень АД был 80 мм рт. ст. . Таким образом, риск сердечнососудистых осложнений у больных сахарным диабетом оказался минимальным при самом низком целевом АД.
Тактика ведения больного с сахарным диабетом и АГ имеет ряд особенностей. Вопервых, при впервые выявленной АГ у больного с сахарным диабетом, независимо от степени повышения АД, немедленно начинается лечение антигипертензивными препаратами наряду с осуществлением всего комплекса немедикаментозных мероприятий. Это связано с тем, что при наличии сахарного диабета больной АГ сразу стратифицируется в группу высокого риска развития сердечнососудистых осложнений. У пациентов с высоким и очень высоким риском развития осложнений в соответствии с рекомендациями ВОЗ/МОАГ, 1999 г. лекарственная терапия для снижения АД назначается незамедлительно .
Вовторых, при определении целевого уровня снижения АД при лечении АГ у больного с сахарным диабетом следует ориентироваться на достижение оптимального или нормального АД ниже 130/85 мм рт.ст. . Благоприятные эффекты такого снижения АД у больных сахарным диабетом были убедительно продемонстрированы в исследованиях НОТ и UKPDS . В тех случаях, когда появляются первые признаки нарушения функционального состояния почек или на стадии хронической почечной недостаточности, АД необходимо поддерживать на еще более низком уровне 125/75 мм рт.ст. . Можно также напомнить, что, чем выше риск развития сердечнососудистых осложнений у больного с АГ (принадлежность к группе высокого и очень высокого риска), тем настойчивее следует стремиться к достижению определенного целевого уровня АД, поскольку лишь при контроле за давлением можно достичь максимальных выгод от лечения этих групп больных .
Следующей особенностью лечения АГ у больных сахарным диабетом является необходимость более частого применения комбинаций антигипертензивных препаратов. Это связано, с одной стороны, с необходимостью достижения более низкого уровня АД, что возможно в большинстве случаев при использовании только нескольких препаратов, а с другой с особенностями формирования АГ у больных сахарным диабетом. В исследовании UKPDS требовалось назначение 3х и более препаратов для контроля за уровнем АД у 31% больных в группе атенолола и у 27% в группе кантоприла . Анализ результатов исследования INSIGHT показал, что больные с сахарным диабетом были более резистентны к лечению, у них требовалось присоединять второй и третий препараты соответственно на 40% и на 100% более часто для достижения целевого уровня снижения АД, чем у больных без диабета. Так, у больных АГ и сахарным диабетом включенным в это исследование необходимо было присоединить второй препарат у 38,4% и третий у 6,6% больных, в то время как у больных без диабета в 27,6% и 3,1% случаев соответственно (различия достоверны). Тем не менее, в этом исследовании у диабетиков достигнутый уровень АД на фоне антигипертензивного лечения 141/82 мм рт. ст. оказался достоверно выше, чем у больных без диабета 138/82 мм рт.ст. по величине систолического АД. Следует отметить, что у больных ни с одним из других из исследованных факторов, влияющих на прогноз (возраст, пол, гиперхолестеринемия, гипертрофия левого желудочка, клинические проявления атеросклеротического поражения сосудов), не было заметных различий в уровне достигнутого АД в конце периода титрования препаратов, кроме курения .
Большая резистентность к снижению повышенного АД у больных сахарным диабетом, возможно, объясняется более часто встречающимися органными поражениями (особенно почек) у этой категории больных .
Высокую частоту вовлечения почек в патологический процесс при сахарном диабете (диабетическая нефропатия) и учет данного обстоятельства также следует отнести к особенностям ведения этих больных. Фактическая распространенность диабетической нефропатии, по данным Государственного регистра сахарного диабета и его осложнений, по Москве при 2 типе заболевания составила 25%, что в 8 раз выше регистрируемой частоты . Поэтому при лечении больного врач должен обращать внимание не только на уровень АД, но и обязательно контролировать состояние почечной функции, особенно в тех случаях, когда имеются признаки ее нарушения (альбуминурия, снижение скорости клубочковой фильтрации и др.). Правильно подобранная антигипертензивная терапия в этой ситуации, например, сопровождающаяся устранением или уменьшением протеинурии, позволяет предупредить или в значительной степени замедлить повреждение почек и развитие хронической почечной недостаточности . Еще раз следует подчеркнуть важность достижения более низкого уровня АД при лечении больного с нарушением почечной функции.
Указанные выше основные особенности лечения АГ при сахарном диабете, а кроме отмеченных необходимо помнить и о возможности влияния собственно на нарушенные метаболические процессы у этих больных, во многом определяют выбор антигипертензивного препарата. Как отмечается в методических рекомендациях, выбор первого препарата для снижения повышенного АД у больных сахарным диабетом не так прост, поскольку имеющиеся на сегодняшний день данные не позволяют четко судить об истинных различиях влияния препаратов разных классов на риск сердечнососудистых осложнений , за исключением больных с сахарным диабетом 1 типа и диабетической нефропатией, где показано применение ингибиторов ангиотензинпревращающего фермента (иАПФ) для замедления прогрессирования этого микрососудистого осложнения диабета.
Наряду с иАПФ, благоприятный метаболический профиль имеют и селективные агонисты имидазолиновых рецепторов (моксонидин), относящиеся к новому поколению лекарственных средств центрального действия. Моксонидин (Физиотенз) оказывает не только мощное антигипертензивное действие, но и хорошо переносится при длительном приеме и, что особенно важно, улучшает чувствительность к инсулину у больных с АГ и избыточной массой (инсулинорезистентностью). В исследовании H. Lithell и соавт. было показано, что 8-недельная терапия моксонидином привела к значительному увеличению обратного захвата глюкозы и индекса чувствительности к инсулину у инсулинорезистентных больных с АГ. Эти данные полностью подтвердили результаты ранее проведенного ретроспективного анализа 228 больных АГ, в котором было отмечено снижение глюкозы плазмы на фоне лечения моксонидином по сравнению с группой плацебо, величина снижения которой была тем больше, чем выше ее исходный уровень. К другим достоинствам селективных агонистов имидазолиновых рецепторов, повышающих ценность их применения при лечении АГ у больных сахарным диабетом, следует также отнести и нефропротективное действие.
Установлено, что диуретики и b-блокаторы повышают инсулинорезистентность и уровни триглицеридов, однако в рандомизированных клинических исследованиях применение диуретиков для лечения АГ у больных сахарным диабетом сопровождалось снижением частоты сердечнососудистых осложнений . Следует учитывать тот факт, что b-блокаторы могут маскировать симптомы гипогликемии, однако практически этот эффект не препятствует их назначению у больных диабетом после перенесенного инфаркта миокарда, в ситуации, где польза от b-блокаторов очевидна. Можно еще раз напомнить, что в исследовании UKPDS терапия b-блокатором или иАПФ оказывала сопоставимое влияние на риск макро и микрососудистых осложнений у больных сахарным диабетом 2 типа.
По данным двух небольших рандомизированных контролируемых исследований сообщалось, что иАПФ (эналаприл и фозиноприл) имели более благоприятное влияние на частоту сердечнососудистых осложнеий по сравнению с антагонистами кальция (нисолдипин и амлодипин) у больных сахарным диабетом (7,14). Эти результаты можно трактовать, как более благоприятное действие иАПФ или, наоборот, отрицательное воздействие антагонистов кальция на сердечнососудистые осложнения у больных сахарным диабетом в сочетании с АГ . Однако эти исследования были небольшими и требуются дальнейшие доказательства того, что между этими классами антигипертензивных средств действительно имеются истинные различия по степени влияния на сердечнососудистые осложнения, тем более, что по данным других исследований , антагонисты кальция, несомненно, улучшали течение и прогноз у этой группы больных. Повидимому, вопрос о специфическом ренопротективном воздействии иАПФ у больных сахарным диабетом и АГ без нарушения функционального состояния почек нуждается в уточнении, так как по сообщению группы исследователей UKPDS это предположение не подтвердилось. В этой связи было сделано заключение, что ни один из препаратов (атенолол и каптоприл) не оказал специфического благоприятного или отрицательного воздействия на почечную функцию. Тем самым поддержана точка зрения, что контроль за АД, как таковой, более важен, чем выбор препарата.
Сахарный диабет 2 типа и АГ сопровождаются инсулинорезистентностью (синдром X), характеризующейся гиперинсулинемией, дислипидемией и ожирением, поэтому при лечении нельзя без внимания оставлять и эту сторону проблемы. Применение препаратов, оказывающих влияние на инсулинорезистентность, может оказаться перспективным направлением в комплексном лечении этих больных. Метформин является представителем класса бигуанидов, способных увеличивать чувствительность тканей к инсулину. Препарат имеет три механизма действия: улучшает утилизацию глюкозы тканями, способствует уменьшению продукции глюкозы в печени и тормозит всасывание глюкозы в тонком кишечнике. Метформин (Сиофор) не оказывает стимулирующего влияния на секрецию инсулина, поэтому не вызывает развития гипогликемических состояний, и его применение не сопровождается увеличением массы тела. Результаты исследования UKPDS по первичной профилактике осложнений сахарного диабета продемонстрировали эффективность и безопасность длительного применения метформина . У больных сахарным диабетом 2 типа с ожирением было отмечено снижение частоты всех осложнений сахарного диабета на 32% и уменьшение частоты макрососудистых осложнений диабета на 30%, в том числе риска развития инфаркта миокарда на 39%. Среди 342 больных, принимавших метформин в дозе 17002550 мг/сутки со средней продолжительностью лечения 10,7 года, не было зарегистрировано ни одного случая грозного осложнения бигуанидов лактацидоза.
Заслуживают внимания сведения, имеющиеся в литературе, хотя и противоречивые, о самостоятельном антигипертензивном действии метформина у больных с сахарным диабетом 2 типа, АГ и главным образом с избыточной массой тела. По нашим данным и по результатам ряда других исследований, представляется перспективным применение метформина и на более ранних этапах развития метаболического синдрома, например, у больных с нарушением толерантности к глюкозе и при начальных степенях повышения АД с проявлениями инсулинорезистентности.
В заключение следует отметить, что учет изложенных выше особенностей ведения больных сахарым диабетом 2 типа и АГ с одновременным контролем метаболических параметров и уровня АД позволит существенно улучшить прогноз у этой группы больных высокого риска осложнений.
Литература:
1. UK Prospective Diabetes Study Group. Tight blood pressure control and risk of macrovascular complications in type 2 diabetes: UKPDS 38. Br Med J 1998; 317: 70313.
2. Stamler J., Vaccaro O., Neaton JD, Wentworth D., for the Multiple Risk Factor Intervention Trial Research Group. Diabetes, other risk factors, and 12year cardiovascular mortality for men screened in the Multiple Risk Factor Intervention Trial. Diabetes Care 1993; 16: 434444.
3. Haffner M., Lehto S., Ronnemaa T. et al. Mortality from coronary heart disease in subjects with 2 diabetes and in nondiabetic subjects with and without prior myocardial infaction. N. Engl. J. Med., 1999, 339, 229234.
4. Curb JD, Pressel SL, Cutrel JA. et al. Effect of diureticbased antihypertensive treatment on cardiovascular disease risk in older diabetic patients with isolated systolic hypertension. JAMA 1996; 276: 188692.
5. Tuomilehto J., Rastenyte D., Birkenhager WH et al. Effects of calciumchannel bkockade in older patients with diabetes and systolic hypertention
6. Estasio RO, Jeffers BW, Hiatt WR, Biggerstaff SL et al. The effect of nisoldipine as compared with noninsulindependent diabetes and hypertension. N Engl J Med 1998; 338: 64552.
7. Tatti P., Pahor M., Byington RB. et al. Outcjme results of the Fosinopril versus Amlodipine Cardiovascular Events Randomized Trial (FASeT) in patients with hypertension and NIDDM. Diabetes Care 1998; 21: 597603.
8. Hanson L., Zanchetti A., Carruthers SG. et al. Effects of intensive blood pressure lowering and lowdose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. Lancet 1998; 351: 175562.
9. Guidelines Subcommitte. 1999 World Health Organization International Society of Hypertension guidelines for the management of hypertension. J. Hypertension, 1999, 17(2), 151183.
10. The Joint National Committee on Prevention, Detection, Evalution and Treatment of High Blood Pressure (JNC VI). Arch Intern Med 1997; 157: 24132446.
11. Brown M.J., Castaigne A.,de Leeuw P.W., et al. Influence of diabetes and type of hypertension on response to antihypertensive treatment. Hypertension. 2000; 35:10381042.
12. Дедов И.И., Шестакова М.В. Диабетическая нефропатия. Универсум Паблишинг, Москва, 2000, 240с.
13. Сунцов Ю.И., Дeдов И.И., Кудрякова С.В. Государственный регистр сахарного диабета: эпидемиологическая характеристика инсулиннезависимого сахарного диабета.// Сахарный диабет 1998.N 1. C.4144.
14. Estacio RO, Jeffers BW, Hiatt WR, et al. The effect of nisoldipine as compared to enalapril on cardiovascular outcomes in patients with noninsulindependent diabetes and hypertension. N Engl J Med 1998; 338: 645652.
15. UK Prospective Diabetes Study (UKPDS) Group. Effect of intensive bloodglucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352: 85464.
16. Шубина А.Т., Демидова И.Ю., Чернова Н.А., Карпов Ю.А. Метаболический синдром: возможности применения метформина. РМЖ, 9(2), 2001, С.7781.
15.03.2010
Другие статьи в рубрике «Кардиология и кардиохирургия»
Источник

