Кардиосклероз атеросклеротический с гипертонией
Нарушения работы сердца выступают ключевой причиной смерти большей части людей по всему миру. Даже онкология уносит не такое количество жизней.
Причина в основном в малосимптоматичном или полностью немом течении патологий кардиальных структур, что не позволяет выявить их на ранней стадии и начать качественное лечение. Среди непосредственных причин — остановка сердца, инфаркт.
Атеросклеротический кардиосклероз — это сложное последствие ишемии (ИБС), недостаточного питания кардиальных структур, в результате которого клетки мышечного органа постепенно погибают, что приводит к рубцеванию сердца.
Отмершие структуры не восстанавливаются, они замещаются соединительной тканью. Она не может ни сокращаться, ни проводить импульсы, в результате чего насосная функция камер падает.
Лечение собственно атеросклеротического кардиосклероза бесперспективно. Потому как нужно работать с первопричиной. Остальное вторично.
При грамотном подходе есть все шансы скорректировать расстройство и восстановить нормальную активность миокарда. Хотя на тотальное излечение рассчитывать и не стоит.
Механизм развития
В основе патологического процесса лежит нарушение нормального питания сердца.
Для адекватного постоянного и бесперебойного функционирования мышечному органу нужен кислород и готовые полезные вещества.
Сердце особенно требовательно и чувствительно, потому даже малейшие перепады дают расстройства с первых же стадий.
В ходе ишемии, обусловленной тем или иным сторонним патологическим процессом, развивается нарушение притока крови к органу по коронарным артериям. Как раз это и становится непосредственной причиной отклонения.
А чем обусловлена сама ишемия? Как и следует из названия патологического состояния — атеросклероз.
Он представлен двумя формами:
- Первая — сужение просвета сосудов, в частности коронарных артерий в результате скачков давления, злоупотребления спиртным, курения, нарушения работы нервной системы, гормонального дисбаланса и прочих.
- Вторая возможная форма — отложение на стенках сосудов холестериновых бляшек, которые сужают просвет и не дают крови двигаться с прежней скоростью и интенсивностью.
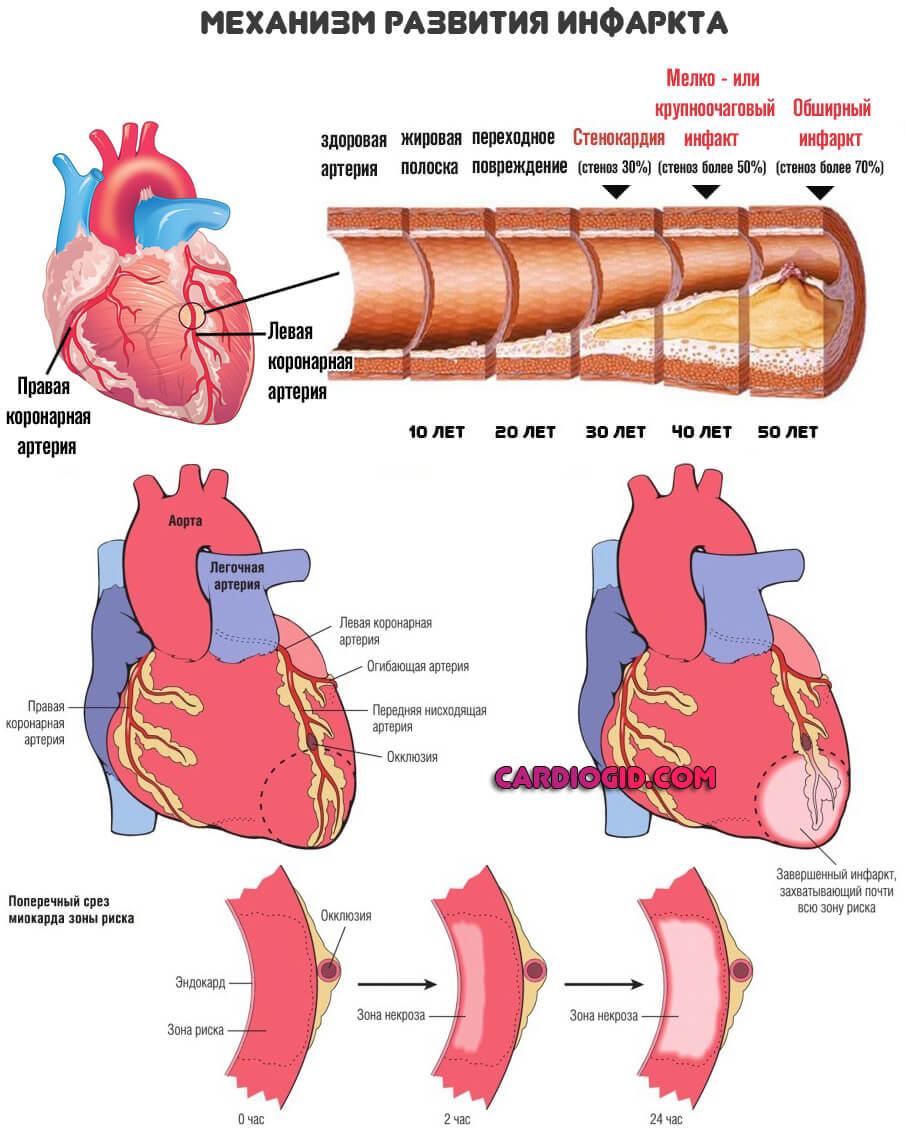
Это не одномоментный процесс. Он длится месяцами, годами и прогрессирует постепенно. По мере (стеноза) уменьшения диаметра артерий, кровоток все больше усложняется.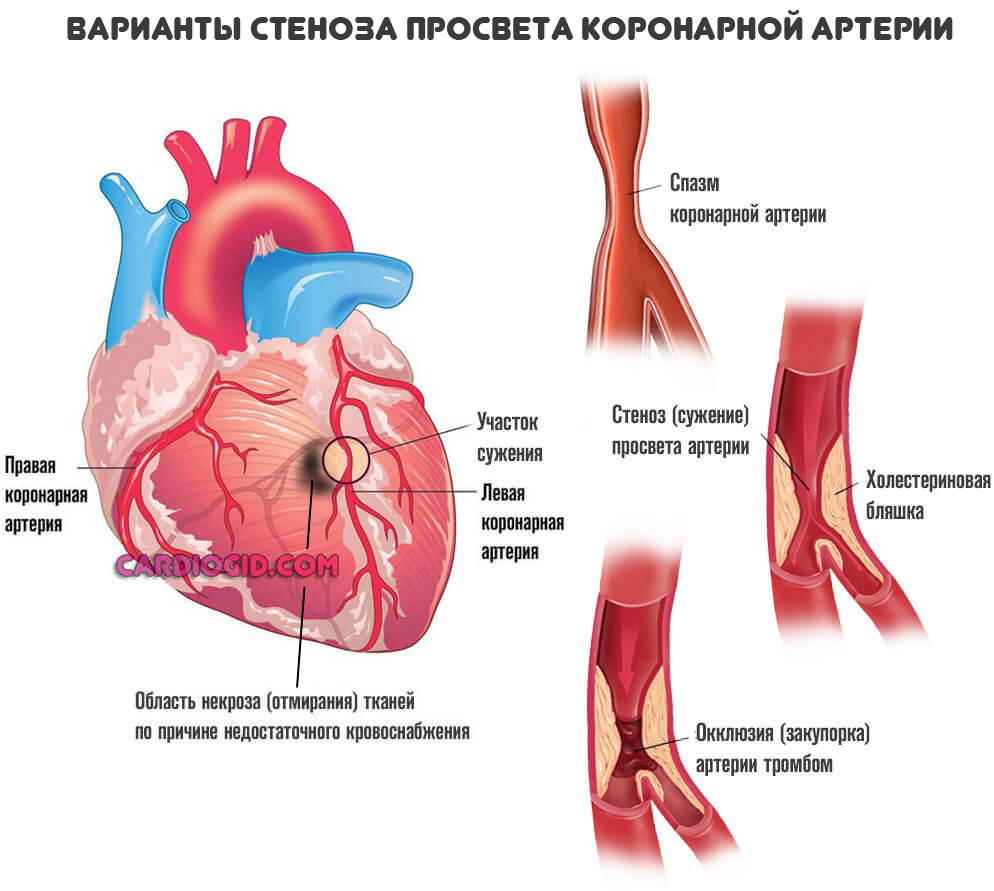
Кардиомиоциты, (клетки, из которых и состоит миокард), сначала переходят в ожидающий режим, а затем погибают. Но это не массивный некроз, как при инфаркте, а постепенное осложнение состояния.
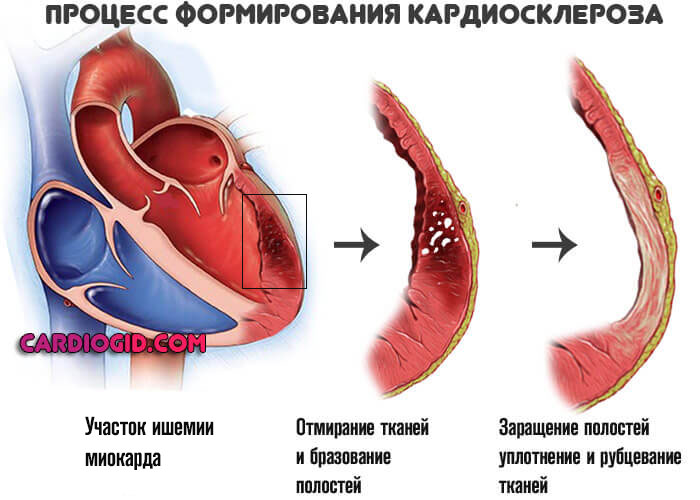
Нарастают явления хронической сердечной недостаточности, симптоматика приводит к тотальной дисфункции органа и выраженной клинической картине.
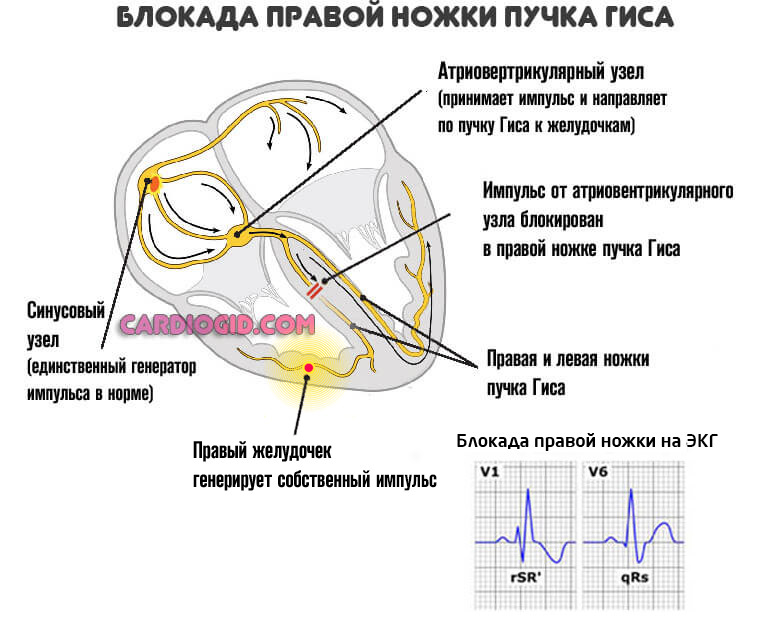
Рубцовая ткань — это заполнитель, он не может сокращаться и не проводит импульсы. Поэтому дополнительным осложнением выступает блокада проводящих путей сердца, в частности ножек пучка Гиса, что приводит к развитию угрожающих аритмий.
Конечным этапом выступает остановка сердца или инфаркт, почти всегда смертельный. Подробнее о блокаде правой ножки читайте здесь, левой — тут.
Механизм сложный, однако, продолжается прогрессирование патологического процесса неопределенно долго.
Как было сказано, это не одномоментное явление и не неотложное состояние. Есть все шансы выявить его и своевременно оказать медицинскую помощь. Но на ранних стадиях клинической картины нет или она минимальна.
Расстройство обнаруживается инструментальными методами, посредством ЭКГ, ЭХО.
При закрытии просвета коронарных артерий более чем на 70% в большинстве случаев наступает обширный инфаркт и летальный исход.
Классификация
Основной способ типизации патологического процесса — по критерию распространенности такового.
Соответственно выделяют две формы кардиосклероза атеросклеротического происхождения:
- Очаговая. Как и следует из названия, сопровождается подобное явление образованием рубцовых изменений в отдельных участках миокарда. Здесь выделяют два подтипа: мелкоочаговый и крупноочаговый (зависит от площади поражения).
Обнаружить отклонение можно только посредством инструментальных методов и то требуется высокий профессионализм врача-диагноста.
Симптоматики тоже в большинстве случаев нет. Потому раннее выявление представляет большие трудности. В то же время, прогрессирование расстройства данного типа наблюдается крайне медленно.
- Диффузная. Распространяется на все сердца, миокард страдает одновременно всюду. Согласно статистическим оценкам, именно эта разновидность превалирует при развитии атеросклеротической формы кардиосклероза.
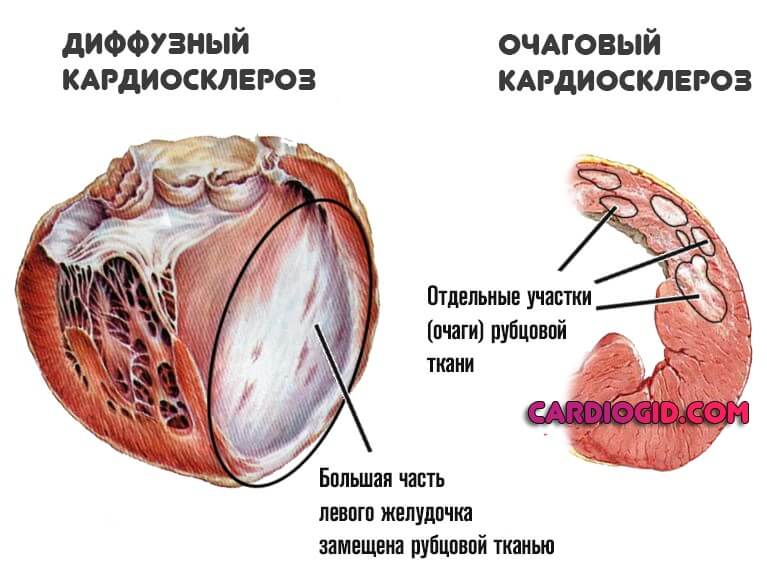
Симптомы в то же время не всегда разворачиваются стремительно. Возможно немое существование годами, без выраженной клиники.
Такой сценарий опаснее, ввиду генерализованного поражения всего сердца. Медлить с терапией нельзя.
Строго говоря, таким же образом подразделяется и любая другая форма кардиосклероза, в том числе и та, которая развивается после перенесенного инфаркта миокарда.
Подробнее о постинфарктном кардиосклерозе и методах его лечения читайте в этой статье.
Причины
Фактор один — атеросклероз. Что это такое уже было сказано, отложение холестериновых бляшек или сужение коронарных артерий.
Суть в одном — происходит изменение диаметра сосудов, нарушение кровотока, а значит и питания кардиальных структур.
Далее развивается ишемическая болезнь (ИБС по общепринятому сокращению). Это ключевой этиологический фактор.
Есть и так называемые предрасполагающие моменты. Они не провоцируют заболевание непосредственно, но серьезно повышают риски становления такового:
- Принадлежность к мужскому полу. Примерно в 90% случаев. Женщины страдают атеросклеротическим кардиосклерозом в разы реже, что обусловлено особенностями действия специфических гормонов, эстрогенов.
- Отягощенная наследственность. Вероятность повышается значительно при наличии родственников, страдавших ИБС.
- Возраст. В ранние годы риски развития патологического процесса минимальны. Основная часть больных — лица после 40.
- Сахарный диабет. Провоцирует массивные поражения сосудов. Типичное раннее осложнение течения расстройства — ангиопатия, стойкое сужение коронарных артерий.
- Ожирение. Значительная масса тела сама по себе с большой вероятностью не провоцирует расстройства. Это заблуждение.
Причиной выступает нарушение обмена веществ, которое внешне проявляется увеличением массы тела.
Жирные соединения избыточно накапливаются во всех тканях организма, в том числе и на стенках сосудов.
- Артериальная гипертензия. Стабильный рост давления в системе. Представляет большую опасность, в том числе и в изолированном виде.
- Злоупотребление алкоголем, наркотическая зависимость, курение, особенно с приличным стажем.
- Обменные нарушения иного рода, гормональный дисбаланс.
- Употребление некоторых препаратов. Тем более опасны глюкокортикоиды, оральные контрацептивны (противозачаточные таблетки).
Факторы риска играют существенную роль в деле развития атеросклеротического кардиосклероза и ИБС как причины нарушения. Их учитывают как теоретики, так и практики в рамках разработки профилактических мероприятий.
Симптомы
Клиническая картина зависит от фазы развития, выраженности сужения диаметра просвета сосудов. На раннем этапе проявлений нет вообще или они столь минимальны, что не обращают на себя внимания.
Пока организм способен компенсировать расстройство, признаков не будет. Затем уже по мере невозможности коррекции отклонения начинаются проблемы.
Полный перечень таковых при кардиосклерозе атеросклеротического генеза представлен следующими моментами:
- Боли в грудной клетке. Разной степени интенсивности. По характеру жгучие или давящие, распирающие. Отдают в живот, руку, шею, лицо. В основном средней или минимальной силы.
- Одышка. В результате повышенной физической активности. Но постепенно порог снижается, и интенсивность механической нагрузки необходимая для развития симптома падает. В итоге доходит до того, что человек не способен даже перемещаться, выполнять элементарные действия по дому, в быту. Не говоря о чем-то большем. В фазе декомпенсации сердечной недостаточности возможно развитие признака в полном покое.
- Аритмия. По типу наджелудочковой тахикардии (синусовой). Частота сердечных сокращений растет до 120 ударов и больше. Протекает приступами, а затем хронизируется и существует постоянно, просто пациент привыкает и перестает обращаться внимание на расстройство.
- Выраженная слабость, сонливость. Астенические явления. Причина в падении сократительной способности миокарда и недостаточном питании церебральных структур, головного мозга.
- Периферические отеки. Страдают лодыжки, только потом развиваются центральные нарушения, с поражением лица. Это результат нарастающей сердечной недостаточности. Подробнее о симптоме читайте здесь.
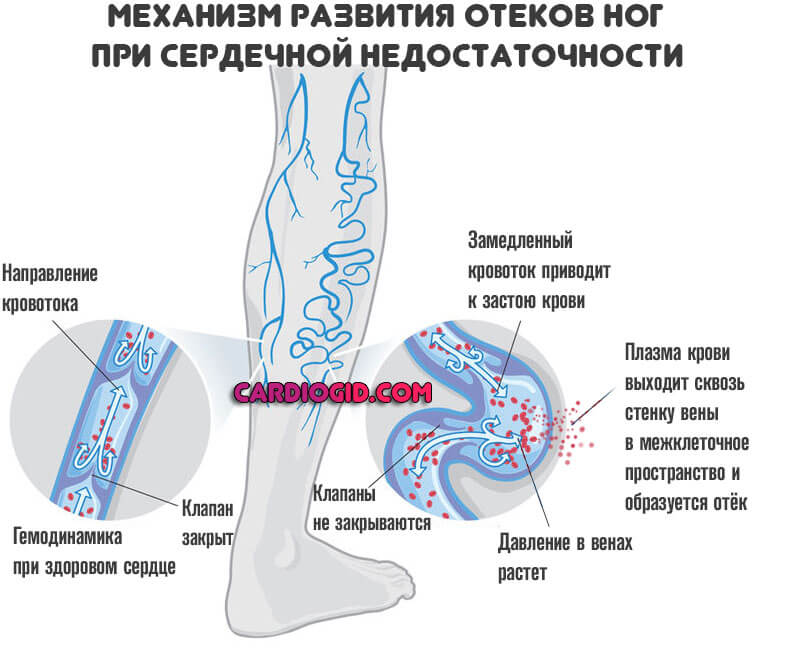
- Головная боль. Неврологический признак. Развиваются по мере снижения насосной функции миокарда и, соответственно, малого выброса крови в большой круг, откуда она должна поступать ко всем органам и тканям, в том числе мозгу.
- Кашель без мокроты. Тревожный признак. Указывает на нарастающие явления сердечной астмы. Постепенно добавляется кровохаркание по тем же причинам.
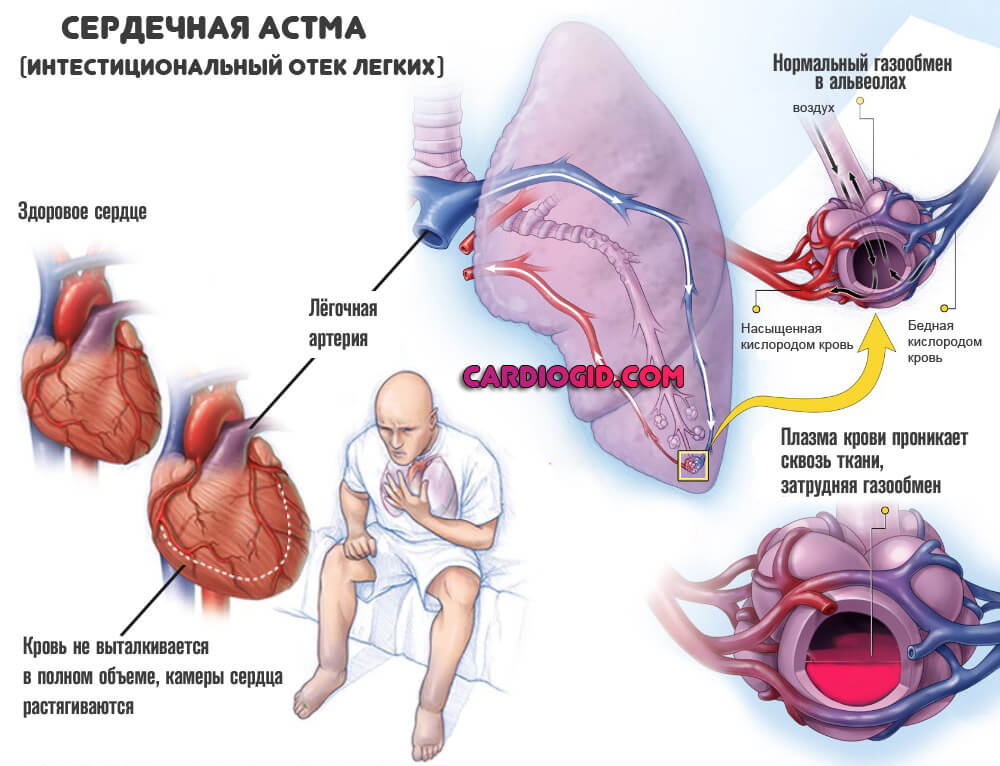
- Психические расстройства невротического спектра, депрессивного типа. Обычно речь идет о нестабильности эмоционального фона, бессоннице, апатичности.
Как только болезнь достигает определенного пика, тахикардия замещается обратным процессом. Частота сердечных сокращений падает, что указывает на несостоятельность работы кардиальных структур.
Неотложные состояния становятся логичным исходом длительно текущего кардиосклероза.
Внимание:
Болезнь сама не регрессирует никогда, это аксиома. Движение только вперед. Скорость разнится, обычно на становление критического расстройства требуется несколько лет.
Диагностика
Обследование проводится под контролем врача-кардиолога. Не обязательно в стационаре, можно в амбулаторных условиях. Зависит от тяжести состояния и вероятности опасных последствий в рамках конкретного случая.
Примерный список мероприятий можно представить таким образом:
- Опрос больного. Используется для объективизации симптомов. Необходимо зафиксировать клиническую картину и потом подвести ее под конкретные известные заболевания.
- Сбор анамнеза. Используется для определения вероятного происхождения расстройства.
Измерение артериального давления. На ранних этапах оно повышено, что жизненно необходимо для обеспечения кровотока. По мере декомпенсации падает, становится низким неадекватно ситуации. Даже в рамках нагрузочных тестов показатели меняются несущественно. - Электрокардиография. Используется для обнаружения функциональных расстройств со стороны кардиальных структур. Требует высокого профессионализма врача.
- Эхокардиография. Применяют ее в рамках выявления самого кардиосклероза. Позволяет визуализировать ткани, обнаружить анатомические структурные нарушения.
- Биохимия крови с определением веществ липидного спектра. Холестерина разных типов. Превалирующее исследование в рамках профильной диагностики. Низкие показатели также не говорят об отсутствии расстройства. Потому требуется дополнительная оценка состояния кардиальных структур.
- Коронография. Рентген с применением контрастирующего вещества. Позволяет определить участки закупорки коронарных артерий.
- МРТ. Более современная методика, если сравнивать с предыдущей. Дает результаты быстрее и требует куда меньше усилий, как со стороны пациента, так и с позиции врача-диагноста.
Перечень обследований может быть расширен, на усмотрение ведущего кардиолога. Все зависит от сложности случая и результатов уже полученных в ходе исследований.
Методы лечения
Терапия проводится консервативными и оперативными способами. На раннем этапе доктора применяют медикаменты нескольких групп:
- Кардиопротекторы. Защищают сердце структуры от разрушения, снижают потребность тканей в кислороде и параллельно восстанавливают газообмен. Используется Милдронет, Рибоксин.
- Антиагреганты. Нормализуют реологические свойства крови, текучесть таковой. В основном Аспирин в современных модификациях, для длительного приема.
- Статины. Растворяют холестериновые бляшки, выводят жирные вещества их организма. Аторис и аналоги.
- Сердечные гликозиды. С осторожностью. Нормализуют сократительную способность миокарда.
Обладают рядом дополнительных полезных эффектов, но для продолжительного приема назначаются редко ввиду опасностей. Дигоксин, настойка ландыша. Самостоятельно не используются никогда, это крайне рискованно.
- Бета-блокаторы. Применяются для коррекции уровня артериального давления, частичного восстановления питания тканей. Метопролол для срочной помощи, Биспролол в рамках длительного применения.
- Антагонисты кальция. В основном используется Амлодипин как самый подходящий медикамент.
- Органические нитраты. Купируют болевой синдром, расширяют сосуды, нормализуют трофику тканей. Применяют их с осторожностью, потому как присутствует масса побочных явлений. Классическим медикаментом считается Нитроглицерин.
Этого мало. Дополнительно проводится лечение причины ишемической болезни. Может быть сахарный диабет, гипертония. Необходимо устранять и их.
В сложных случаях требуется хирургическая терапия. Какие способы практикуют доктора?
- Ангиопластика или баллонирование. Механическое расширение коронарной артерии.
- Стентирование. Суть в том же. Только в качестве основного инструмента выступает особый каркас, который не позволяет сосуду вернуться в исходное, спазмированное положение.
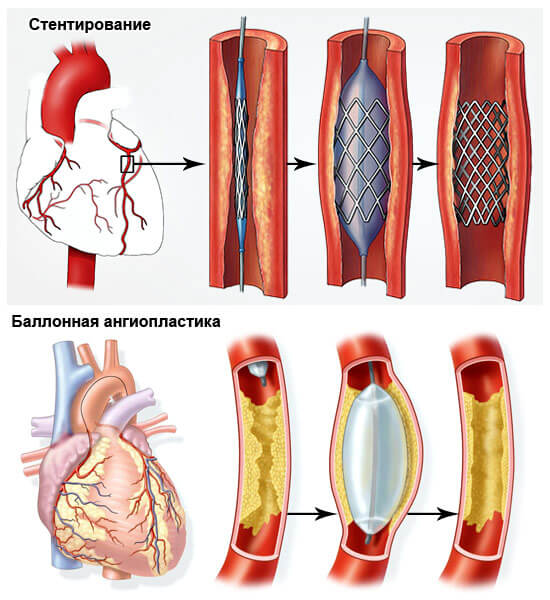
- Шунтирование. Создание искусственного дополнительного пути для обеспечения миокарда кровью. Представляет определенные сложности, но дает качественный эффект почти в 75% случаев даже на выраженных стадиях патологии.
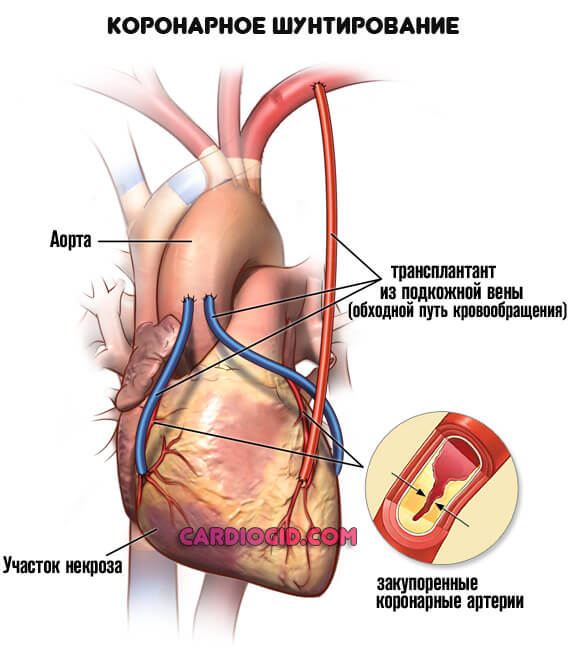
Это основные методики. Чуть реже практикуется прямое протезирование вовлеченного в нарушение участка.
Большую роль в деле терапии играет изменение образа жизни:
- В обязательном порядке отказываются от курения, спиртного даже в минимальных объемах, ограничивают потребление поваренной соли до 4 граммов в день, количество животных жиров, упор делают на растительные продукты.
- Гиподинамия исключается, но и перетруждаться нельзя. Предпочтение отдается легким пешим и велопрогулкам на свежем воздухе. Разрешено плавание.
- Стоит избегать стрессов, нервных перегрузок, освоить техники релаксации (расслабления).
Прогноз и возможные осложнения
Согласно статистическим выкладкам, вероятность нормализации состояния достигает 80% на ранних стадиях (сюда же входит и средняя стадия, когда изменения и клиническая картина уже присутствуют).
По мере прогрессирования вероятность нормализации тает на глазах. При выраженной сердечной недостаточности шансы на достижение благоприятного исхода составляет 10-20%, что все-таки довольно много.
Нужно учесть, что даже в самых положительных условиях, полного излечения достигнуть не удается никогда. Потому как речь идет об анатомическом изменении сердца.
Есть возможность компенсировать нарушение, но не полностью устранить его. Больные имеют все шансы прожить до глубокой старости при соблюдении рекомендаций и раннем обращении к лечащему специалисту по кардиологии.
Атеросклеротический кардиосклероз причиной смерти становится редко, основной фактор не в нем, а в ишемии, дальнейшем усугублении, падении сократительной способности миокарда и насосной функции сердца.
Среди возможных последствий:
- Инфаркт. Массивный лавинообразный некроз клеток кардиальных структур.
- Инсульт. Схожий процесс. Суть в отмирании нервных тканей головного мозга.
- Остановка сердца.
При должном внимании к собственному состоянию и соблюдении всех рекомендаций доктора эти осложнения так и остаются теоретически возможными, не воплощаются в реальности.
Коронаросклероз — это рубцевание сердца, замещение функционально активных тканей грубыми соединительными структурами. Это заполнитель, он не может работать, как следует.
Процесс прогрессирует постепенно. При развитии первых же проявлений рекомендуется обращаться к кардиологу для прохождения диагностики и назначения лечения.
Источник
Какую опасность таит в себе атеросклеротический кардиосклероз?
Данное заболевание может привести к различным сердечно-сосудистым осложнениям: инфаркту миокарда (вследствие резкого прекращения кровотока по артериям сердца), фатальным нарушениям сердечного ритма и проводимости (фибрилляция желудочков, полная АВ-блокада), выраженной декомпенсации сердечной недостаточности (включая развитие сердечной астмы и отека лёгких).
Как развивается?
Предрасполагающие факторы
Предрасполагающие факторы можно разделить на 2 группы:
Некорригируемые факторы:
- возраст (мужчины> 40 лет, женщины >50 лет);
- пол (мужской);
- отягощённая наследственность по ишемической болезни сердца (инфаркт миокарда и нестабильная стенокардия у мужчин <55 лет, у женщин <65 лет);
- наследственные нарушения обмена липидов.
Корригируемые факторы:
- нарушение липидного спектра (повышение общего холестерина, холестерина липопротеинов низкой плотности, триацилглицеридов, снижение холестерина липопротеинов высокой плотности);
- наличие артериальной гипертонии (АД >140/90 мм.рт.ст.);
- сахарный диабет 2 типа;
- избыточная масса тела (индекс массы тела более 30 кг/м2);
- абдоминальное ожирение (объём талии у мужчин >94 см, у женщин >80 см);
- заболевания почек, сопровождаемые нарушением функции;
- курение;
- злоупотребление алкоголем;
- погрешности в питании (увеличение в рационе жиров, углеводов);
- постоянное повышение ЧСС.
Причины развития
Основная причина развития коронарного атеросклероза — это формирование атеросклеротической бляшки в венечных артериях сердца.
Механизм развития
Формирование атеросклеротической бляшки в артериях сердца происходит в несколько этапов: первоначально развивается нарушение функции внутренней стенки артерий (эндотелий), при повышении уровня холестерина и его фракций, происходит их проникновение в стенку артерий и накопление.
При этом появляется липидное пятно, затем липидные полоски, заканчивается процесс формированием фиброатеромы (разновидность атеросклеротической бляшки, содержащей компоненты соединительной ткани). Вследствие постепенного сужения просвета коронарных артерий клетки сердца получают меньше кислорода и питательных веществ, чем в норме, это приводит к развитию ишемии и сопровождается изменением функционирования миокарда.
Кроме того, в условиях ишемии активируются специальные клетки-фибробласты, которые начинают синтезировать компоненты соединительной ткани. Вследствие того, что атеросклероз поражает преимущественного мелкие ветви коронарных артерий, происходит диффузное отложение соединительной ткани в миокарде.
При дальнейшем прогрессировании атеросклеротического кардиосклероза происходит усугубление систолической и диастолической дисфункции сердца, с развитием, в конечном итоге, сердечной недостаточности. Если соединительная ткань локализуется в элементах проводящей системы сердца, то развиваются нарушения ритма (в местах, где нормальный миокард соседствует с соединительной тканью) и проводимости.
По каким симптомам можно заподозрить атеросклеротический кардиосклероз?
Важное проявление коронарного атеросклероза — болевой синдром в грудной клетке. Он имеет свои особенности – боли сжимающего или давящего характера, локализуются за грудиной, иррадиируют в левую руку, шею, нижнюю челюсть. Боли появляются после физической нагрузки или стресса, после приёма пищи, курения, при выходе на холод, ходьбе против ветра, купируются приемом нитратов.
Неритмичное сердцебиение, перебои в работе сердца, паузы в сердцебиении, головокружение, мелькание «мушек» перед глазами, обмороки. Данные симптомы могут указывать на нарушения ритма и проводимости.
Появляются или усиливаются симптомы сердечной недостаточности – слабость, утомляемость, одышка, сердцебиение, отёки, тяжесть в правом подреберье.
Диагностические мероприятия
Лабораторные методы
Наличие дислипопротеинемии (изменение нормального соотношения между липопротеинами): повышение общего холестерина >5 ммоль/л, холестерина липопротеинов низкой плотности (ЛПНП) >3 ммоль/л, триацилглицеридов (ТАГ) >1,7 ммоль/л, снижение холестерина липопротеинов высокой плотности (ЛПВП) у мужчин <1,0 ммоль/л, у женщин <1,2 ммоль/л.
Повышение уровня глюкозы более 6,1 ммоль/л в капиллярной крови и более 7,0 ммоль/л в венозной плазме (данные показатели глюкозы крови показывают наличие сахарного диабета).
Возможно повышение уровня креатинина и мочевины.
Инструментальные методы
ЭКГ:
- признаки ишемии;
- перегрузка/гипертрофия отделов сердца;
- нарушения ритма (наджелудочковые и желудочковые аритмии);
- нарушения проводимости (АВ-блокады, блокады ножек пучка Гиса).
Эхо КГ:
- наличие атеросклероза аорты, клапанов сердца;
- снижение глобальной сократимости левого желудочка: уменьшение фракции сердца;
- появление участков нарушений локальной сократимости — зоны гипо/акинеза;
- расширение полостей сердца;
- недостаточность митрального, трикуспидального клапанов;
- наличие тромбоза ушка левого предсердия при фибрилляции предсердий.
Рентгенограмма органов грудной клетки:
- развитие расширения полостей сердца, появление признаков застоя по малому кругу кровообращения – при нарастании сердечной недостаточности.
Сцинтиграфия:
- изменение кровоснабжения сердца;
- ишемия миокарда
Лечение атеросклеротического кардиосклероза
Основные группы лекарственных средств
- Статины (Аторвастатин, Розувастатин).
- Блокаторы β-адренергических рецепторов (Бисопролол, Метопролол сукцинат, Небиволол, Карведилол) или Ивабрадин при непереносимости бетаблокаторов.
- Антиагреганты.
- По показаниям — блокаторы ренинангиотензинальдостероновой системы (РААС): ингибиторы АПФ (Эналаприл, Рамиприл, Периндоприл), в случае непереносимости-блокаторы рецепторов ангиотензина II типа (Валсартан, Кандесартан), блокаторы рецепторов к альдостерону (Спиронолактон, Эплеренон), антикоагулянты и другие препараты.
Любое лечение должно быть назначено квалифицированным специалистом с учётом характера основного заболевания, осложнений, показаний и противопоказаний, и других факторов.
Хирургические методы
- Реваскуляризация миокарда: баллонная ангиопластика со стентированием (происходит расширение пораженной коронарной артерии под действием баллона с установкой стента для предотвращения сужения артерий), операция аорто-коронарного шунтирование (создание анастомоза между участками артерий выше и ниже места стеноза).
- Постановка кардиовертера-дефибриллятора или кардиостимулятора при нарушениях ритма сердца и проводимости.
Прогноз заболевания
Он определяется степенью сужения коронарных артерий, количеством поражённых сосудов, наличием осложнений (таких, как аритмии и сердечная недостаточность, инсульт, инфаркт), сопутствующей патологией (заболеваний щитовидной железы, артериальной гипертонии, сахарного диабета).
Рекомендации по профилактике
Питание
Необходимо уменьшить долю жиров в рационе до 30 %, уменьшить потребление насыщенных жиров и трансжиров до 1/3 всех жиров (маргарин, сливочное масло, сало). Количество углеводов 45-55 % от рациона, с преобладанием сложных углеводов (крупы, орехи, бобовые).
Пищевой рацион должен включать свежие фрукты, овощи (4-5 порций в день). 2-3 раза в неделю употреблять рыбу (скумбрия, лосось, палтус).
Режим
Регулярная физическая активность в виде ходьбы, бега, плаванья, в среднем 30-40 минут, желательно каждый день, минимум 5 раз в неделю. При этом максимальное возрастание ЧСС должно быть не более 60-70 % от максимальной для человека по возрасту (макс. ЧСС= 220 — возраст (лет)).
Коррекция факторов риска
Липидный спектр. Для коррекции важно использовать как немедикаментозные методы (диета, нормализация веса, регулярная физическая активность), так и медикаментозные методы, в первую очередь статины. Целевые значения устанавливаются в зависимости от уровня сердечно-сосудистого риска.
Поддержание стабильных значений глюкозы крови. Необходима адекватная пероральная сахароснижающая терапия/или инсулины (целевой уровень HbA1c 6-7 %).
Снижение веса (ИМТ 18-25 кг/м2, объём талии 80-88 см для женщин, 94-102 см для мужчин).
Коррекция уровня АД <140/90 мм.рт.ст. С помощью диеты, физических упражнений, антигипертензивных препаратов.
Прекращение курения, употребления алкоголя.
Заключение
Атеросклеротический кардиосклероз является достаточно распространённым заболеванием, которое сопровождается диффузным поражением миокарда с развитием нарушений ритма и проводимости, сердечной недостаточности. Пациенты с коронарным атеросклерозом должны наблюдаться у квалифицированного специалиста.
Необходимо ответственно относиться к мерам профилактики и лечению данного заболевания, это поможет избежать серьёзных сердечно-сосудистых осложнений.
Окончила Оренбургский государственный медицинский университет в 2016 году по специальности «лечебное дело». С 2016 по 2018 год проходила клиническую ординатуру по специальности «терапия». В настоящее время (с сентября 2018 года) прохожу первичную переподготовку по специальности «кардиология»
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник

