Гипертония и ее описание
 Гипертония – это распространенное заболевание сердечно-сосудистой системы, когда повышается артериальное давление (АД) и нарушается функциональное состояние организма человека.
Гипертония – это распространенное заболевание сердечно-сосудистой системы, когда повышается артериальное давление (АД) и нарушается функциональное состояние организма человека.
Артериальное давление – это сильное кровяное давление на стенки сосудов, вплоть до разрыва, так как усиливается их тонус. У каждого человека есть свое нормальное рабочее АД. Если при каком-либо сбое давление отклоняется в большую или меньшую сторону, то это уже считается патологией и имеет свое название. Так гипертонией называется заболевание при повышенном артериальном давлении. Измеряется оно в миллиметрах ртутного столба и выражается двумя показателями – верхним и нижним. Эти показатели являются очень важными для оценки самочувствия человека. В медицине верхнее давление называется систолическим, а нижнее – диастолическим. Систолическое давление фиксируется, когда кровь выталкивается при сердечном сокращении, а диастолическое давление фиксируется в момент расслабления сердечной мышцы. Нормальным и оптимальным давлением человека считается 120/80. В основном, повышенное АД считается самостоятельным заболеванием, а не следствием сопутствующих диагнозов. Существует артериальная гипертензия (симптоматическая), которая также связана с заболеваниями сердечно-сосудистой системы. Гипертензия проявляется при высоком кровяном давлении, нарушающем кровоток во всех кровеносных сосудах организма. На основании этого люди могут страдать почечной гипертензией (пиелонефрит), зндокринной (болезни щитовидной железы и надпочечников), пульмоногенный (легочные болезни), центральной (сосуды головного мозга), сердечной. Бывают случаи, когда артериальная гипертензия нормализуется и проходит после излечения основного недуга.
Причины возникновения гипертонии
Как правило, гипертонией страдают люди преклонного возраста, но в наше время болезнь значительно «помолодела», и уже привычными становятся пациенты молодого возраста и даже подростки. Причин для такой статистики множество. Вот основные причины возникновения гипертонии:
Наследственность. Плохая наследственность (ближайшие родственники–гипертоники). Если у больного заболевание вызвано генетической предрасположенностью, и он знает это, то регулярный контроль АД и профилактические меры помогут удержать артериальное давление в норме.
Психологическая атмосфера. Для доброго здоровья сердечно-сосудистой системы очень важна хорошая психологическая атмосфера. Чрезмерные психоэмоциональные нагрузки (гнев, злость, страх, депрессия, зависть, ревность и т. д.) – отрицательные эмоции, неизбежно приведут к заболеванию. Если у человека отсутствует стрессоустойчивость, то он просто обязан разработать свою теорию борьбы со стрессом и научиться контролировать свои эмоции. В конце концов, можно обратиться за помощью к специалисту-психотерапевту.
Неправильное питание. В основе лечения гипертонии лежит коррекция неправильного питания пациента. По статистике прослеживается тесная взаимосвязь диагноза и больных, склонных к ожирению. Таким людям следует ограничить высококалорийную пищу (жирную, сладкую, мучную) и стремиться к снижению своего веса, чтобы нормализовать АД.
Физические нагрузки. Если человек ведет малоподвижный образ жизни и физически не активен, то включение ежедневных упражнений в распорядок дня поможет в борьбе с гипертонией. Все физические нагрузки надо рассчитать с лечащим доктором, который поможет подобрать индивидуальную программу. В программу желательно включить плавание и ходьбу, интенсивность таких нагрузок должна учитывать возраст и общее состояние пациента.
Симптомы гипертонии
Всегда нужно «прислушиваться» к своему организму, чтобы своевременно диагностировать заболевание и незамедлительно начать лечение. Основные симптомы гипертонии:
- головная боль и головокружение;
- боль в области сердца;
- сильная тахикардия;
- шум или заложенность в ушах;
- тошнота;
- ощущение нехватки воздуха;
- покраснение кожного покрова;
- выпадение поля зрения;
- «мушки» перед глазами.
Игнорировать все эти симптомы категорически нельзя! Высокое артериальное давление чревато осложнениями – поражения сердца, головного мозга и почек. Гипертония опасна и коварна тем, что может преждевременно укоротить жизнь человека.
Профилактика гипертонии
 Чтобы предупредить как сам диагноз, так и тяжелейшие осложнения, нужно постоянно заниматься профилактикой данного заболевания. Важным аспектом профилактики является диета. Нужно исключить из повседневного рациона пищу, возбуждающую нервную систему (кофе, крепкий чай, газированные напитки). Ограничить применение соли, животных жиров, высокую калорийность, чтобы контролировать свой вес. Важно обогатить диету витаминами, особенно витамином «С», так как он хорошо укрепляет сосудистые и венозные стенки (шиповник, цитрусовые, черная смородина). Насытить рацион микроэлементами, особенно калием, магнием, селеном. Они повышают устойчивость сердца к вредным воздействиям, уменьшают риск спазма сосудов, укрепляют и успокаивают нервную систему. Отказ от вредных привычек, особенно, курения. Всем известно, что никотин способствует сужению просвета кровеносных сосудов, а это первый шаг к гипертонии. Чередование умственного труда с физическим приветствуется на Ура! Регулярные занятия спортом очень благоприятны в профилактике заболевания. Длительные прогулки на свежем воздухе – залог доброго здоровья.
Чтобы предупредить как сам диагноз, так и тяжелейшие осложнения, нужно постоянно заниматься профилактикой данного заболевания. Важным аспектом профилактики является диета. Нужно исключить из повседневного рациона пищу, возбуждающую нервную систему (кофе, крепкий чай, газированные напитки). Ограничить применение соли, животных жиров, высокую калорийность, чтобы контролировать свой вес. Важно обогатить диету витаминами, особенно витамином «С», так как он хорошо укрепляет сосудистые и венозные стенки (шиповник, цитрусовые, черная смородина). Насытить рацион микроэлементами, особенно калием, магнием, селеном. Они повышают устойчивость сердца к вредным воздействиям, уменьшают риск спазма сосудов, укрепляют и успокаивают нервную систему. Отказ от вредных привычек, особенно, курения. Всем известно, что никотин способствует сужению просвета кровеносных сосудов, а это первый шаг к гипертонии. Чередование умственного труда с физическим приветствуется на Ура! Регулярные занятия спортом очень благоприятны в профилактике заболевания. Длительные прогулки на свежем воздухе – залог доброго здоровья.
Диагностика и лечение гипертонии
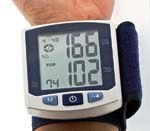
В настоящее время существуют различные методы для диагностики гипертонии. Начальная стадия поражения сосудов выявляется с помощью ультразвуковой доплерографии. Для обязательной проверки работы сердца проводится электрокардиограмма (ЭКГ) и ультразвуковое исследование (УЗИ). Окулисты изучают глазное дно, которое хорошо отражает состояние кровеносных сосудов организма. В домашних условиях можно легко проверить свое артериальное давление с помощью тонометра. На смену механическим пришли очень популярные автоматические тонометры. Они легки в обращении и многие из них оснащены индикатором аритмии пульса, имеют память, которая запоминает предыдущие показания. Такие функции удобны и позволяют отслеживать динамику показателей АД.
На сегодняшний день специалисты лечат гипертонию медикаментами. Лечение направлено на улучшение кровотока. Применяют сосудорасширяющие, мочегонные, спазмолитики, для снижения тонуса сосудов и снятия болевых ощущений. Хорошие отзывы имеют препараты длительного действия. При однократном приеме, они снижают АД на сутки. Все лекарства строго назначает доктор. Нельзя резко снижать артериальное давление за короткий отрезок времени, потому что можно получить инфаркт или инсульт. Снижать давление нужно постепенно в течение нескольких месяцев. При нормализации АД и хорошем самочувствии прием препарата не отменяют, продолжают принимать.
Своевременная диагностика и правильное лечение помогут избежать такие опасные осложнения, как гипертонический криз, атеросклероз, тромбоз, инфаркта миокарда, инсульта, почечной или сердечной недостаточности и сохранить или продлить жизнь человека.
Источник
Эссенциальная (первичная) гипертензия, или иначе гипертоническая болезнь — заболевание, основным признаком которого является повышение артериального давления не связанное с органическими заболеваниями каких-либо органов или систем организма. Это заболевание не следует путать с симптоматическим повышением артериального давления, причиной которого, может быть заболевание, одного из внутренних органов, к примеру, почек, эндокринной системы и т.д. В этом случае артериальная гипертензия будет вторичной, и служит лишь симптомом основного заболевания. По своей сути, артериальное давление это давление, которое оказывает протекающая кровь на стенки сердца и сосудов. Подразделяется давление на систолическое давление (верхняя цифра) и диастолическое давление (нижняя цифра). При сокращении сердечной мышцы, давление крови в сосудах повышается, это и есть систолическое давление. После того как сердечная мышца сократилась, аортальный клапан закрывается, кровь не имеет обратного оттока в сердце и пассивно двигается по сосудам. Это, диастолическое давление. Можно сказать, что это давление в период отдыха сердца перед очередным сокращением. Опасным, в плане негативного воздействия на организм, является повышение систолического давления. Стойкое повышение диастолического давления свидетельствует лишь о том, что пациент является гипертоником. Всемирная организация здравоохранения при ООН рекомендует считать повышенным артериальное давление, цифры которого, превышают 140/90 мм ртутного столба (независимо от возраста).
При измерении артериального давления нужно принимать во внимание ещё одну величину: пульсовое давление. Пульсовое давление — это разница между систолическим давлением и диастолическим давлением. Разница должна составлять 40 – 50 мм ртутного столба. Если эта разница значительна, в пределах 100 и выше единиц, то это может свидетельствовать об аортальном пороке сердца, или более часто встречающейся патологии, атеросклеротической систолической гипертензии, которая обусловлена изменением эластичности стенки аорты в следствие поражения её атеросклерозом. Податливость стенки аорты уменьшается, из-за чего возрастает систолическое давление, в то время как диастолическое давление остаётся неизменным. Обычно такое повышение давления характерно для пожилых людей в возрасте 60-ти
лет и старше. Незначительная разница между диастолическим и систолическим давлениями может говорить об атеросклерозе коронарных артерий, ишемии стенки левого желудочка в зоне расположения барорецепторов (нервные окончания, регистрирующие изменения внутрисосудистого давления). Нужно не забывать, что при определённых условиях и у здорового человека может наблюдаться подъём артериального давления, что является вполне естественной, физиологической реакцией организма. В течении гипертонической болезни различают три стадии. Стадии эти условные и никак не влияют на общую тактику ведения пациента. Различие медикаментозной терапии заключается в том, что добавляются препараты, которые устраняют осложнения, вызванные гипертонической болезнью. Осложнения эти касаются органов-мишеней, т.е. органов, которые страдают в результате повышенного артериального давления. К таким органам относится сердце, почки, глаза. В результате гипертонической нагрузки увеличивается мышечная масса сердца, коронарные сосуды (питающие сердечную мышцу) не справляются со своей функцией, в результате чего может возникнуть ишемия миокарда. Проводящая система сердца (обеспечивающая его ритмическое сокращение), остаётся всегда постоянной, она не способна видоизменятся, «расти», подобно мышечной ткани. В результате появляются зоны аномальной активности, которые проявляют себя различными аритмиями. Инсульт, осложнение гипертонической болезни, отражающееся на головном мозге. Нарушение мозгового кровообращения может проявляться и в виде микроскопических инсультов, которые приводят к снижению интеллекта, внимания, памяти. Повышенное артериальное давление губительно сказывается на структуре почек, которые участвуют в выведении из организма шлаков. Со временем, это может привести к почечной недостаточности.
Изменения, происходящие в сетчатке глаза (отвечает за восприятие зрительных образов), могут привести к снижению остроты зрения и, даже, полной слепоте. При первой стадии заболевания органы мишени не затрагиваются. Это стадия функциональных изменений. Для нее характерно повышение артериального давления, которое держится не постоянно. Отдых, ночной сон, седативные (успокаивающие) средства способствуют нормализации давления. Больные жалуются на слабость, головную боль, быструю утомляемость, нарушения сна. Вторая стадия заболевания характеризуется началом органических изменений в органах-мишенях. В этой стадии артериальное давление повышено постоянно, для его понижения необходим приём гипотензивных препаратов. Появляются первые объективные признаки поражения сердца (ухудшение кровообращения, гипертрофия левого желудочка), почек, глаз. Возможны гипертонические кризы. Гипертонический криз — это резкое повышение артериального давления. Цифры давления, при которых возникает гипертонический криз, сугубо индивидуальные. Нет единого критерия для этой величины, даже давление 140/90 мм ртутного столба может вызвать криз. При гипертоническом кризе для больных характерны самые разнообразные жалобы, такие как головокружение, головная боль, тошнота, рвота, боли в области сердца (по типу стенокардии), «громкое» сердцебиение, аритмии, расстройство зрения («мушки, туман», перед глазами). Часто, при таком состоянии больной пугается, впадает в панику, тем самым стимулируя нервную систему, что в свою очередь, препятствует снижению артериального давления. Это, клиническая картина так называемого, неосложнённого гипертонического криза. Если такой криз своевременно не купировать, то возможно осложнение в виде прогрессирующего поражения органов-мишеней, осложнённый гипертонический криз. Осложнения могут быть самые разнообразные, вплоть до летальных, и зависеть от поражённого гипертензией органа. Вот некоторые из таких осложнений: инфаркт миокарда, инсульт, транзиторная ишемическая атака (клиническая картина и симптоматика аналогичная инсульту, однако, проходящая в течение суток), острая недостаточность левого желудочка (снижение насосной функции сердца, с застойными явлениями в лёгких), развитие различных аритмий, в том числе и опасных для жизни. Третья стадия гипертонической болезни, — это стадия выраженных органических изменений. Артериальное давление стойко повышено, систолическое давление может достигать 200-240 мм ртутного столба, при этом, может спонтанно падать до низких отметок («обезглавленная гипертония»), что свидетельствует о значительном снижении сократительной функции миокарда. Гипертонические кризы становятся опаснее, возможны поражения почек и ишемия сетчатки глаза, которая может привести к слепоте. Лечение артериальной гипертонии длительное и представляет собой сочетание без медикаментозного и медикаментозного, типов терапии. Это заболевание, которое требует как постоянного медицинского контроля со стороны врача (развитие болезни и предотвращение осложнений), так и со стороны пациента (контроль над артериальным давлением и своим самочувствием). Первое контрольное измерение давления производится утром, через час после пробуждения. Второе измерение давления производится вечером. Измеряется давление и при изменении самочувствия, независимо от времени суток. Большее количество раз измерять давление не имеет смысла, т.к. это не несёт никакой информации, а только запутает и пациента и врача.
Безмедикаментозная терапия это первый этап при лечении артериальной гипертонии. В некоторых случаях её бывает достаточно для нормализации артериального давления. Безмедикаментозная терапия включает в себя контроль над массой тела, для чего используется индекс ИМТ (индекс массы тела), который представляет собой частное от деления веса тела на рост человека. Цифры индекса до 24,9 говорят о нормальном весе, до 29,9 сигнализируют об избыточном весе и более 30 свидетельствуют об ожирении.
Снижение массы тела, — одна из мер для нормализации артериального давления. Нужно знать, что лишние 10 кг веса поднимают артериальное давление на 5-10 мм ртутного столба. Правильно подобранное питание и
диета, помогают корректировать вес, нормализуют обмен веществ в организме. Так, поваренная соль, задерживая воду, способствует повышению артериального давления, поэтому суточное потребление её необходимо ограничить до 5 мг в день. Ряд минералов, напротив, оказывают положительное действие на сердечно-сосудистую систему, к примеру, калий укрепляет сердечную мышцу, магний расслабляет кровеносные сосуды. Достаточное количество этих минералов содержится в овощах, фруктах, зелени. Отказ от алкоголя и курения снижает риск осложнений со стороны сердца и головного мозга. Ограничения потребления кофе, — важный пункт в диете гипертоника. Способствуют нормализации давления ежедневные, дозированные нагрузки, пешие прогулки на свежем воздухе длительностью до получаса. Медикаментозную терапию обычно начинают с приёма препаратов первой линии, к которым относятся диуретики (мочегонные средства). Помимо мочегонного эффекта, который со временем снижается, они обладают и свойством расширять сосуды. Бета адреноблокаторы уменьшают частоту перевозбуждённых сердечных сокращений, за счёт чего достигается выраженный гипотензивный эффект. Антагонисты кальция, блокируют поступление кальция в клетку, что приводит к расширению сосудов, и способствует снижению давления. Ингибиторы АПФ, — препараты, блокирующие выработку гормонально активного вещества, вырабатываемого почками. В том случае, если препараты первой линии не оказывают ожидаемого эффекта, назначают препараты второй линии (антагонисты рецепторов ангиотензина-2, блокаторы альфа-2-адренорецепторов в мозге, комбинированные). Медикаментозную терапию, препараты первой и второй линии и их дозировку должен назначать только врач. Помните: самолечение гипертонической болезни чревато смертельными осложнениями.
Источник
Гипертоническая болезнь — это патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
Общие сведения
Ведущее проявление гипертонической болезни — стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического — свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.
Гипертоническая болезнь
Причины
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию.Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания:
- болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии);
- патологии щитовидной железы (тиреотоксикоза);
- заболеваний надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма);
- коарктации или атеросклероза аорты и др.
Факторы риска
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Основные факторы, способствующие развитию гипертонической болезни:
- Часто повторяющееся нервное перенапряжение, длительное и сильное волнение, частые нервные потрясения. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
- Повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
- Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
- Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
- У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
- Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
- Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Патогенез
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД — < 120/80 мм рт. ст.
- Нормальное АД — 120-129 /84 мм рт. ст.
- Погранично нормальное АД — 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени — 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени — 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени — более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД< 100 мм рт. ст.
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения — диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
- Стадия I (мягкой и умеренной гипертонии) — АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
- Стадия II (тяжелой гипертонии) — АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
- Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» — сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
Источник

