Диф диагностика артериальной гипертонии
Основными
задачами клинического и параклинического
обследования больного с артериальной
гипертензией являются: 1) выявление
вторичной (симптоматической)
артериальной гипертензии, которая
потенциально излечима; 2) уточнение
характера и выраженности отдельных
проявлений и ослож нений заболевания,
имеющих значение при назначении
лечения; 3) выявление факторов риска
заболеваний, связанных с атеросклерозом.
Жалобы.
Большинство больных жалоб не предъявляют
и повышение АД обнаруживается только
при его измерении. Жалобы могут быть
связаны с: а) повышением АД; б) поражением
сосудов вследствие артериальной
гипертензии; в) основным заболеванием
в случаях симптоматической артериальной
гипертензии.
Симптомы
повышения АД неспецифичны. Наиболее
распространенная жалоба на головную
боль имеет место только при резком
повышении АД в случаях гипертонической
энцефалопатии и при злокачественной
артериальной гипертензии. Повышение
АД хможет сопровождаться головокружением,
носовым кровотечением и слабостью.
Однако эти жалобы достаточно часто
встречаются и при нормальном уровне
АД.
Симптомы
вызываемого артериальной гипертензией
поражения сосудов включают нарушение
зрения, периодически возникающую
слабость к головокружение вследствие
преходящей ишемии центральной нервной
системы, гематурию
и
никтурию. Могут отмечаться стенокардиявследствие ускоренного развития
атеросклероза, резкая загрудинная боль
при расслоении аорты, одышка и другие
признаки острой и хронической сердечной
недостаточности. Возможны такжеинфарктмиокарда и инсульт.
К
жалобам, связанным с основным заболеванием,
в случаях симптоматической артериальной
гипертен-зии можно отнести резкую
мышечную слабость, полидипсию и полиурию
при первичном гиперальдостеронизме,
артралгии, похудение и лихорадку при
узелковом периартериите. Отличительные
особенности данных анамнеза и осмотра
при артериальной гипертензии
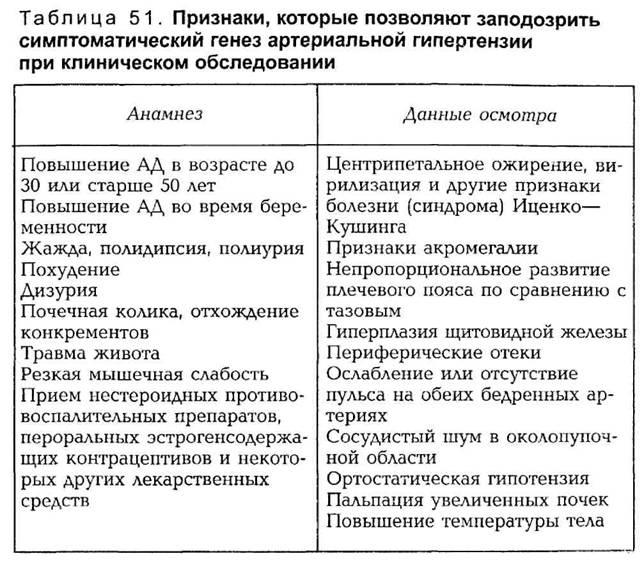
различного генеза приведены в табл. 51.
Особенности
течения артериальной гипертензии.
В пользу эссенциальной артериальной
гипертензии сви-
детельствуют
отягощенный семейный анамнез и начало
заболевания в возрасте 35—45 лет, тогда
как для симптоматической артериальной
гипертензии более характерно повышение
АД в возрасте до 30 и старше 55 лет. В
подобных случаях обязателен поиск
возможной причины артериальной
гипертензии! У женщин впервые выявленное
во время беременности повышение АДГдаже при последующей нормализа ции
в течение более или менее длительного
времени, позволяет заподозрить
почечный генез артериальной гипертензии.
Для эссенциальной артериальной
гипертензии характерно постепенное
повышение АД, тогда как при симптоматической
артериальной гипертензии АД повышается
в относительно короткие сроки и сразу
устанавливается на более или менее
высоких цифрах. Гипертонические
кризы характерны для эссенциальной
артериальной гипертензии, феохромоцитомы,
пограничной артериальной гипертензии
в период климакса, диэнцефального
синдрома. При феохромоцитоме, в отличие
от других заболеваний, кризы часто
связаны с физической нагрузкой,
натруживанием, обильной едой, тогда как
у больных с эссенциальной артериальной
гипертензией они провоцируются
психоэмоциональными стрессами,
метеорологическими факторами,
злоупотреблением солью. При феохромоцитоме
кризы длятся не более 1 ч, обычно 10—15
мин, иAJ часто спонтанно нормализуется.
В отличие от этого при эссенциальной
артериальной гипертензии они продолжаются
часами и не купируются самостоятельно.
В межкризовый период АД всегда
находится в пределах нормы при
диэнце-фальном синдроме и может быть
нормальным при феохромоцитоме, тогда
как у больных с эсенциальной артериальной
гипертензией оно чаще повышено.
Гипертонические кризы могут наблюдаться
при некоторых опухолях мозга и карцино-иде.
Для остальных видов симптоматической
артериальной гипертензии характерны
устойчивое повышение АД и отсутствие
кризов.
Мочевыделительная
система. Наличие мочекаменной болезни,
аденомы предстательной железы и повторных
инфекций мочевыводящих путей в анамнезе,
периодических дизурических явлений и
познабливания позволяет заподозрить
хронический пиелонефрит, который,
однако, может иметь и
бессимптомное
течение. На возможный почечный генез
артериальной гипертензии указывают
отеки лица, макрогематурия и изменения
в анализах мочи, которые предшествовали
повышению АД. Полиурия, никтурия и
полидипсия характерны как для
заболеваний почекгтак и для
эндокринной патологии. Перенесенная
травма живота в области фланков, травма
спины могут сопровождаться повреждением
почки.
Жалобы
общего характера . Мышечная слабость
может свидетельствовать о
гиперальдостеронизме, тиреотоксикозе,
реже — синдроме (болезни) Иценко—Кушинга.
Для последнего характерна прибавка
в массе тела, тогда как при феохромоцитоме,
тиреотоксикозе, системных васкулитах
и диффузных заболеваниях соединительной
ткани отмечается похудение. Потеря
массы тела может сопровождаться
повышением температуры тела.
Длительный
прием лекарственных препаратов, в
частности глюкокортикостероидов,
пероральных эстрогенсо-держащих
контрацептивов, симпатомиметических
средств в виде ингаляций или капель в
нос может быть причиной ятро-генной
артериальной гипертензии.
Для
оценки наличия сосудистых осложнений
при артериальной гипертензии и
сопутствующего атеросклероза уточняют
выраженность стенокардии, церебральной
и периферической сосудистой
недостаточности, а также хронической
сердечной недостаточности. Важное
значение для лечения и вторичной
профилактики имеет также наличие и
выраженность факторов риска
заболеваний, связанных с атеросклерозом
(курение, сахарный диабет и др.).
Объективное
исследование начинают с оценки внешнего
вида больного. Для болезни (синдрома)
Иценко-Ку-шинга характерны лунообразное
лицо и ожирение туловища, признаки
акромегалии. Непропорционально выраженное
развитие мышц плечевого пояса по
сравнению с тазовым позволяет
заподозрить коарктацию аорты. При
осмотре кожных покровов обращают
внимание на наличие striaae rubrae , акне,
гипертрихоза, характерных для
гиперкортицизма. При развитии
сердечной недостаточности появляется
акроцианоз, а в далеко зашедших случаях
— отеки нижних конечностей. Одутловатость
лица и отечность век свойственны почечным
отекам,
а увеличенная щитовидная железа и
глазные симптомы — тиреотоксикозу.
Важной
частью клинического обследования
является определение пульсации
артерий верхних и нижних конечностей.
При пальпации лучевых артерий можно
обнаружить pulsus differens , свойственный
атеросклерозу и болезни Такаясу.
Ослабление или исчезновение пульсации
обеих бедренных артерий является важным
диагностическим признаком коарктации
аорты, а одной или обеих задних
большеберцовых или тыльных артерий
стопы — признаком их атеросклеротического
поражения. Видимая пульсация сонных
артерий (пляска каротид) характерна для
недостаточности аортального клапана
и открытого артериального протока.
У больных с эссенциальной артериальной
гипертензией при отсутствии сердечной
недостаточности отмечается склонность
к брадикардии, тогда как при феохромоцитоме
и тиреотоксикозе имеет место стойкая
тахикардия.
Измерение
АД проводят на обеих верхних конечностях,
причем с одной стороны трижды, а во всех
случаях развития артериальной гипертензии
в молодом возрасте (до 30 лет) — также на
нижних конечностях с наложением манжеты
на нижнюю треть бедра. Важно тщательно
соблюдать правильную технику измерения
АД! В норме систолическое АД на нижних
конечностях примерно на 10 мм рт. ст.
выше, чем на верхних, и значительно
снижено при коарктации аорты. Асимметрия
АД на верхних конечностях характерна
для атеросклероза и болезни Такаясу
и при наличии других признаков может
свидетельствовать о возможном
вазоренальном генезе артериальной
гипертензии.
Важное
дифференциально-диагностическое
значение имеет сравнение результатов
измерения АД в положении лежа и стоя.
Для эссенциальной артериальной
гипертензии более характерно повышение
диастолического АД при переходе в
вертикальное положение, в то время
как для симптоматической артериальной
гипертензии (особенно при феохромоцитоме),
при отсутствии антигипертензивной
терапии, свойственно его снижение (так
называемая ортостатическая артериальная
ги-потензия). Изолированное повышение
систолического АД указывает на
возможную атеросклеротическую гипертензию
по-
жилых,
тиреотоксикоз, недостаточность
аортального клапана. Она отмечается
также при открытом артериальном протоке
и полной предсердно-желудочковой
блокаде. Преимущественное повышение
диастолического АД при мало измененном
систолическом требует в первую очередь
исключения почечной артериальной
гипертензии.
Выявление
сосудистого шума над артериями при их
аускультации свидетельствует об их
значительном сужении, причиной
которого в большинстве случаев является
атеросклероз и изредка — аортоартериит.
Для этих шумов характерен диастолический
компонент, который, однако, не всегда
удается выслушать. В околопупочной
области такой шум выслушивают у 50 %
больных с реноваскулярной артери
альной гипертензией, что значительно
облегчает ее диагностику.
При
клиническом исследовании сердца
обращают внимание на наличие шумов
аортальной недостаточности, открытого
артериального протока и коарктации
аорты, IV и III тонов, дилатации полостей.
Пальпация живота позволяет обнаружить
увеличенные вследствие поликистоза
поч ки, а также аневризму брюшной
части аорты.
В
результате обследования оценивают
наличие и выраженность застойной
сердечной недостаточности и ретинопатии.
Дополнительное
обследование. Диагноз эссенциальной
артериальной гипертензии является
предварительным при первичном выявлении
повышенного АД у больных в возрасте
35—45 лет, особенно у женщин, с отягощенным
семейным анамнезом. В 9 из 10 случаев это
предположение оказывается правильным.
Тем не менее, хотя вероятность
симптоматической артериальной
гипертензии достаточно мала, ее
распознавание может избавить больного
от пожизненного приема антигипертензивных
препаратов. Исключение вторичной
артериальной гипертензии является
обязательным при выявлении повышенного
АД у лиц более молодого или, наоборот,
пожилого возраста. В этих целях, а также
для оценки степени поражения
органов-мишеней у всех больных с
устойчивой артериальной гипертензией
проводят базовое обследование
по следующей программе-минимум:
кровь
— общий анализ, определение содержания
глюкозы (натощак), креатинина, мочевины,
мочевой кислоты, электролитов (калия,
натрия), липидов (общий холестерин,
триглице-риды) натощак;
моча
— общий анализ (неоднократно), по
Нечипоренко, бакпосев (при обнаружении
бактерий в общем анализе);
ЭКГ
— рентгенография грудной клетки,
эхокардиография.
По
общему анализу крови можно выявить
анемию, характерную для ренопаренхиматозных
заболеваний, полицитемию и признаки
воспаления. Сахарный диабет ускоряет
развитие артериосклероза и может
осложняться диабетической нефро-патией.
Гипергликемия свойственна также болезни
(синдрому) Иценко—Кушинга и
феохромоцитоме. Уровень креатинина и
в меньшей степени мочевины позволяет
оценить состояние азотовыделительной
функции почек. Повышение содержания
мочевой кислоты, помимо подагры и
подагрической нефропа-тии с симптоматической
артериальной гипертензией, часто
встречается при других видах почечной
гипертензии. Исходный уровень мочевой
кислоты, как и глюкозы в крови, может
служить также точкой отсчета для контроля
возможных побочных эффектов
салуретиков. Гипокалиемия наблюдается
при повышенной секреции минералокортикоидов,
однако может быть также следствием
приема мочегонных препаратов. Определение
содержания натрия в плазме крови может
помочь отличить первичный
гиперальдостеронизм от вторичного.
Повышение уровня липидов в крови
является важным фактором риска
атеросклероза и может усугубляться при
лечении некоторыми антигипертензивными
препаратами (в частности, Р-адреноблокаторами).
Дифференциально-диагностическое
значение изменений в анализах мочи,
характерных для наиболее частых причин
артериальной гипертензии, резюмировано
в табл. 52.
По
данным ЭКГ и ЭхоКГ оценивают гипертрофию
левого желудочка, Гипертрофия левого
желудочка является фактором, имеющим
неблагоприятное прогностическое
значение, независимо от генеза артериальной
гипертензии. Рентгенография органов
грудной полости позволяет выявить
характерные для атеросклероза
изменения аорты, а также дилатацию
левого желудочка, изредка — патогномоничные
для коаркта-

ции
аорты узоры ребер. Эхокардиогафия имеет
также важное значение для оценки
функции левого желудочка.
Специальные
методы исследования применяют для
диагностики симптоматической
артериальной гипертензии в тех случаях,
когда результаты клинического и базового
лаборатор ного и инструментального
обследований дают основание запо
дозрить вторичную артериальную
гипертензию либо при неэффективности
медикаментозной терапии.
Показаниями
к специальному обследованию для уточнения
причины артериальной гипертензии
являются: 1) наличие клинических признаков
заболевания, которое может служить
причиной
артериальной гипертензии; 2) изменения
содержания креатинина и калия в
плазме крови; 3) изменения в анализах
мочи; 4) артериальная гипертензия у лиц
в возрасте до 30 лет; 5) злокачественная
артериальная гипертензия; 6) артериальная
гипертензия, рефрактерная к медикаментозной
терапии.
Характер
дополнительного обследования определяется
наиболее вероятной причиной
артериальной гипертензии. Специфические
методы диагностики и подтверждения
диагноза при наиболее распространенных
видах симптоматической артериальной
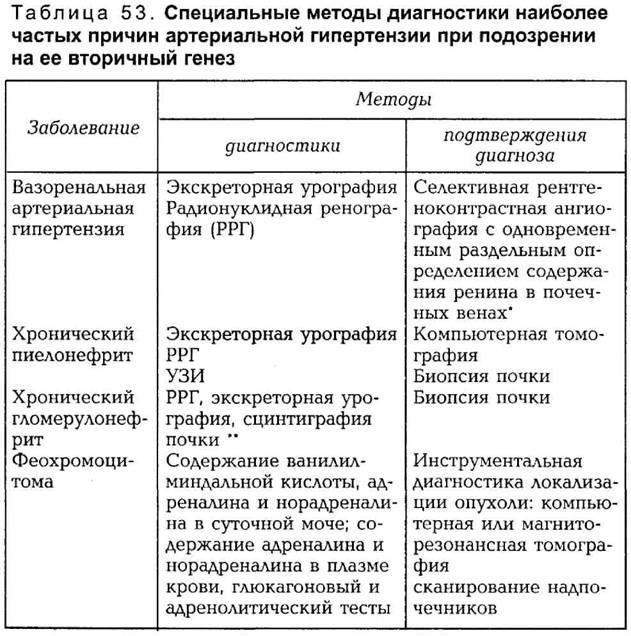
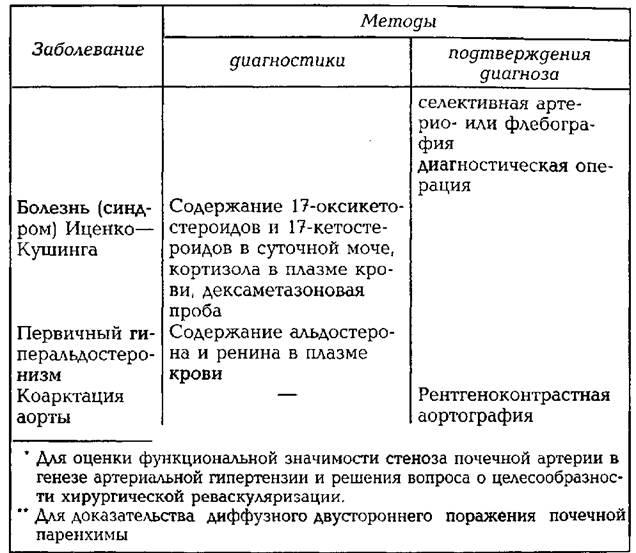
гипертензии приведены в табл. 53.
Определение
активности ренина в плазме крови у всех
больных с артериальной гипертензией в
целях оценки рени-нового профиля в
настоящее время не проводят. Накопленный
клинический опыт не подтвердил его
сколько-нибудь существенного
прогностического и терапевтического
значения, за исключением случаев
предположительной реноваскуляр-ной
артериальной гипертензии или гиперсекреции
минерало-кортикоидов.
Источник
Дифференциальная диагностика симптоматических гипертоний и гипертонической болезни имеет важное значение, поскольку от правильно установленного диагноза зависят характер лечебных мероприятий и определение прогноза заболевания.
В зависимости от вовлеченности в процесс повышения артериального давления того или иного органа вторичные артериальные гипертонии классифицируют следующим образом:
— почечные: паренхиматозные, реноваскулярные;
— эндокринные;
— гемодинамические: кардиоваскулярные, механические;
— нейрогенные (очаговые);
— остальные.
К группе почечных паренхиматозных артериальных гипертоний относятся гипертонии при острых и хронических гломерулонефритах и пиелонефритах, поликистозе почек, врожденном или приобретенном обструктивном гидронефрозе, аномалиях почек, диабетическом гломерулосклерозе, волчаночном нефрите, почке при лучевой болезни и т. д.
Реноваскулярные артериальные гипертонии (2—5% всех гипертоний) могут быть врожденными (например, в случаях фиброзно-мышечной дисплазии почечных артерий) и приобретенными (чаще в результате атеросклеротического сужения почечных артерий или неспецифического аортоартериита).
Эндокринные артериальные гипертонии (около 2% всех АГ) обусловлены феохромоцитомой и другими хромаффинными опухолями (параганглиомы), первичным альдостеронизмом (синдром Конна), болезнью и синдромом Иценко—Кушинга, акромегалией и др.
Гемодинамические, или кардиоваскулярные, артериальные гипертонии возникают в результате изменений гемодинамики, в основном за счет механических факторов. К ним относятся систолические артериальные гипертонии при атеросклерозе аорты, недостаточности клапанов аорты, открытом артериальном протоке, артериовенозных фистулах, полной атриовентрикулярной блокаде, болезни Педжета, тиреотоксикозе (некоторые авторы относят эту форму к артериальным гипертониям эндокринного типа); систолодиа-столическая гипертония гемодинамического типа развивается при коарктации аорты.
Нейрогенные артериальные гипертонии (около 0,5% всех АГ) возникают при очаговых повреждениях и заболеваниях головного и спинного мозга (опухолях, энцефалите, бульбарном полиомиелите, квадриплегии), возбуждении сосудодвигательного центра продолговатого мозга, вызванном гиперкапнией и дыхательным ацидозом.
К другим артериальным гипертониям можно отнести симптоматические АГ у больных с поли-цитемией, карциноидным синдромом, острой порфирией, АГ при отравлениях свинцом, таллием, при передозировке преднизолона, катехоламинов, эфедрина, «сырной болезни» — употребление вместе с ингибиторами МАО пищевых продуктов, содержащих тирамин (некоторые сорта сыра и красное вино). В эту группу включают также артериальные гипертонии у женщин с поздним токсикозом беременных и гипертонию, возникающую у принимающих гормональные контрацептивные средства женщин.
Атеросклеротическое поражение почечных артерий — наиболее частая причина реноваскулярных артериальных гипертензий (около 70%). Обычно развивается у мужчин старше 50 лет. Диагноз устанавливается на основании выявления продолжительного систолического или систолодиа-столического шума над проекцией почечных артерий (в эпигастрии на 2—3 см выше пупка, а также на этом же уровне справа и слева от средней линии живота). Шум выявляется примерно у 50—60% больных. Верифицируется диагноз объективными методами исследования: изотопной ренографией, экскреторной урографией, компьютерной томографией, брюшной аортографией, катетеризацией почечных вен (повышение содержания ренина в венозной крови пораженной почки). Данные аортографии имеют решающее значение не только в окончательной постановке диагноза, но и в выборе метода лечения (баллонная ангиопластика, хирургическая коррекция стеноза).
Фиброзно-мышечная дисплазия почечных артерий встречается у 10—20% больных с реноваскулярной АГ. Это заболевание встречается у женщин в 4—5 раз чаще, чем у мужчин, и гипертония при нем обычно развивается в молодом возрасте (до 40 лет). Чаще эта патология врожденная. Диагностика осуществляется теми же методами и на основании тех же признаков, что и при атеро-склеротической АГ. Только в случаях ангиографии стенозы в почечных артериях выявляются в виде нитки бус или жемчуга.
Неспецифический аортоартериит (панартериит, болезнь отсутствия пульса, синдром Такаясу и др.) приводит к стенозированию аорты и магистральных артерий и к ишемии пораженного органа.
Синдром вазоренальной гипертензии наблюдается у половины больных и обусловлен вовлечением в процесс устьев почечных артерий. При этом повышается преимущественно диастолическое давление до 100—160 мм рт. ст. и систолическое — до 180—250 мм рт. ст. АД измеряется как на верхних, так и на нижних конечностях. Асимметрия АД, как и наличие систолодиастолического шума над проекцией почечных артерий, являются типичными клиническими признаками данной патологии. Окончательный диагноз синдрома вазоренальной гипертензий устанавливается при аортографии.
Хронический гломерулонефрит. Гипертоническая форма хронического гломерулонефрита — одна из наиболее частых причин симптоматической почечной гипертонии (около 30—40%). В основе патогенетических механизмов АГ при этом заболевании лежат активация системы ренин-ангиотензин, уменьшение способности почки вырабатывать вазодилататорные и натрийуретические субстанции, что приводит к увеличению реабсорбции натрия и воды. По мере прогрессирования нефросклероза присоединяются ренопривные механизмы патогенеза АГ. При хроническом гломерулонефрите значительно чаще, чем у больных с ГБ, отмечается стабилизация АД на высоких уровнях, а при отсутствии адекватной терапии происходит исход в злокачественную АГ. Диагноз хронического гломерулонефрита устанавливается на основании анамнестических указаний на ранее перенесенные острый гломерулонефрит или нефропатию беременных, повторные ангины и другие заболевания, обусловленные стрептококком, боли в поясничной области. В процессе осмотра таких больных отмечается бледное отечное лицо. Наиболее информативны повторные исследования мочи, причем изменения в моче выявляются до повышения АД или при весьма умеренной АГ. Наиболее часто они проявляются незначительной протеинурией (в 98% случаев), реже — эритроцитурией (в 60% случаев) и цилиндрурией (в 40—50% случаев). Дополнительную информацию в диагностике можно получить при УЗИ почек — сужение коркового слоя при неизмененной чашечно-лоханочной системе. Верифицируется диагноз с помощью пункционной биопсии почек.
Хронический пиелонефрит — самая частая причина АГ. В процессе вскрытий хронический пиелонефрит выявляется в 6% случаев при наличии указаний на АГ при жизни. При постановке диагноза следует обращать внимание на выявление факторов риска хронического пиелонефрита, указания в анамнезе на дизурические расстройства, в том числе в детском и юношеском возрасте, боли в поясничной области тупого или ноющего характера, немотивированную лихорадку. Больные хроническим пиелонефритом обращают на себя внимание бледностью кожных покровов, параорбитальными отеками и «синюшными» кругами под глазами. Нередко у таких больных наблюдается никтурия. При лабораторных исследованиях мочи наиболее часто выявляются гипоизостенурия, умеренная протеинурия (в 75% случаев), пиурия (в 50% случаев), реже — гематурия (в 30% случаев). Однако у многих больных вне обострения какие-либо изменения в моче отсутствуют. При посевах мочи диагностически значимым считается рост более 100 000 колоний на 1 мл мочи или выделение одного и того же возбудителя в случаях повторных посевов, даже если число колоний не достигает 100 000 на 1 мл мочи. При пиелонефрите нередко преобладают односторонние изменения, поэтому определенная диагностическая информация может быть получена в результате радиоренографического исследования. Методами верификации диагноза являются ультразвуковое исследование почек и экскреторная инфузионная урография, реже — биопсия почки.
Феохромоцитома — опухоль, как правило, доброкачественная, состоящая из хромаффинных клеток и продуцирующая катехоламины. В период кризовых состояний при феохромоцитоме артериальное давление повышается внезапно и в течение нескольких секунд достигает очень высокого уровня (250—300/150—130 мм рт. ст.). Появляются резко выраженная тахикардия, бледность лица, холодный пот, нарушается зрение. Возникает сильная жажда, позывы к мочеиспусканию. В крови — лейкоцитоз и гипергликемйя. Кризы могут провоцироваться холодовой пробой, глубокой пальпацией живота, приведением нижних конечностей к животу, приемом допегита, резерпина, клофелина. Последний может использоваться для проведения дифференциальной диагностики. При приеме 0,3 мг клофелина у лиц без феохромоцитомы уровень катехоламинов в крови (через 2—3 ч) и моче (при приеме препарата в 21ч моча собирается в интервале от 21 до 7 ч) резко снижается. У больных с опухолью содержание катехоламинов в крови и моче не изменяется. Предположение о наличии феохромоцитомы подтверждается определением повышенной экскреции катехоламинов и их метаболитов в суточной моче: адреналина — более 50 мкг, норадрсналина — более 100—150 мкг, ванилилминдальной кислоты — более 6 мкг, в том числе в течение 3 ч после очередного криза.
Верифицируется диагноз с помощью компьютерной томографии, ультразвукового исследования. В последние годы все более широкое применение находит сцинтиграфия с 1-131 — аналогом гуанитидина, который избирательно захватывается опухолью.
Первичный алъдостеронизм (синдром Конна) проявляется клинически стабильной артериальной гипертензией, чаще диастолического типа вследствие увеличения синтеза альдостерона в клубочковом слое коры надпочечников. Заболевание чаще встречается у женщин.
В диагностике первичного альдостеронизма и его дифференциальной диагностике следует учитывать уровень калия (гипокалиемия) и натрия в сыворотке крови, состояние кислотно-основного равновесия, суточный диурез, который может составлять от 2 до 7 л в сутки, плотность мочи, обычно значительно сниженную, никтурию, изостенурию, щелочную реакцию мочи. Сниженная или нулевая активность ренина плазмы и увеличение экскреции с мочой альдостерона являются характерными признаками первичного альдостеронизма. Гипокалиемия может подтверждаться пробой с гипотиазидом. Из фармакологических проб для подтверждения диагноза может еще использоваться прием антагонистов альдостерона (верошпирон по 100 мг/сут в течение 4—5 недель), в результате приводящий к снижению диастолического АД не менее чем на 20 мм рт. ст. Диагностический поиск завершается применением компьютерной томографии.
Синдром Иценко—Кушинга.Артериальная гипертензия нередко наблюдается и при таких эндокринных заболеваниях, как синдром Иценко — Кушинга, особенно у женщин 30—60 лет.
«Наводящими симптомами» при синдроме Конна являются мышечная слабость, преходящие парезы, жажда, полиурия; при синдроме Иценко—Кушинга — «лунообразное лицо», специфическое ожирение, гипертрихоз, угри, стрии; при феохромоцитоме — тяжелые гипертонические кризы с обилием вегетативных нарушений. Для первых двух форм эндокринной патологии характерно умеренное повышение систолического
и диастолического давления. При ряде форм феохромоцитомы артериальное давление бывает очень высоким и стойким. Анализы мочи при эндокринных гипертензиях не изменены, креатинин и мочевина в пределах нормы. У больных с синдромом Конна обнаруживается гипокалиемия, при синдроме Иценко—Кушинга происходит увеличение выделения в суточном количестве мочи 11-кетостероидов и 17-оксикортикосте-роидов; для феохромоцитомы характерна гипергликемия, если кровь на сахар исследуется в период криза. При гиперкортицизме выделение 17-ОКС превышает 16—55 мкмоль/сутки. Параметры радиоизотопной ренографии находятся в пределах нормы при всех трех формах. При опухолях надпочечников уровень АКТГ в плазме снижен (норма — 60— 120 пг/мл), при болезни Иценко—Кушинга он повышен, но до умеренных цифр, при АКТГ-продуцирующей опухоли — резко повышен. Информативна проба с дексаметазоном, когда больному назначается этот препарат по 2 мг каждые 6 ч в течение 48 ч, а после этого исследуется суточная экскреция 17-ОКС. У больных болезнью Иценко—Кушинга суточная секреция 17-ОКС снижается, при синдроме — не изменяется. У больных синдромом Иценко—Кушинга необходимо исключить опухоли надпочечников и АКТГ-продуцирующие опухоли. В диагностике опухолей надпочечников наиболее информативны УЗИ и компьютерная томография. АКТТ может продуцировать рак легкого или опухоль средостения, опухоль яичников, поджелудочной железы и почек. В этой связи при исключении опухоли надпочечников у больных синдромом Иценко— Кушинга необходимо провести рентгенологическое исследование грудной клетки, гинекологическое обследование, УЗИ.
Хронический интерстициалъный нефрит — малоизученное заболевание. Это абактериальное недеструктивное воспаление межуточной ткани с последующим вовлечением в патологический процесс всей ткани почек Клинически проявляется доброкачественной гипертензией, умеренным мочевым синдромом (протеинурия, гематурия), снижением концентрационной способности почек. Следует заподозрить интерстициальный нефрит, если у больного выявляются факторы риска этого заболевания — длительный прием анальгетиков, мочекислый диатез с гиперурикемией. Интерстициальный нефрит может приводить к капиллярному некрозу, тогда наряду с гипертензией у больного определяется стойкая значительная гематурия. Точный диагноз может быть установлен только с помощью нефробиопсии. Морфологически выявляются атрофические и дистрофические изменения в канальцах, характерным является тиреоидоподобное превращение канальцев нормируются воспалительные инфильтраты, в них как бы вмурованы клубочки, которые могут клерозироваться. Часть клубочков при этом остаётся интактной.
Диабетический гломерулосклероз — проявление диабетической микроангиопатии и нарушений углеводного обмена. Развивается обычно на поздних стадиях сахарного диабета у лиц среднего и пожилого возраста. Проявляется гипертонией, нефротическим синдромом и хронической почечной недостаточностью. В силу этого гипертония, обусловленная гломерулосклерозом, должна дифференцироваться с гипертонической болезнью, которая нередко сопутствует сахарному диабету. Следует помнить, что при диабетическом гломерулосклерозе раньше гипертензии появляются такие признаки поражения почек, как протеинурия и отеки. Они могут наблюдаться длительно, до 6—7 лет, артериальное давление при этом нормальное. Гломерулосклероз часто сочетается с другими проявлениями диабетической микроангиопатии, в частности, с поражением сосудов сетчатки. Иногда для верификации диагноза приходится использовать биопсию почек.
Гемодинамическая гипертония— преимущественно систолическая гипертензия. Типичны большое пульсовое давление, проявления системного стенозирующего поражения крупных сосудов при атеросклерозе, аортоартериите (стенокардия, перемежающаяся хромота, брюшная жаба, дисциркуляторная энцефалопатия), асимметрия пульса на радиальных артериях, различная величина пульса и АД на руках и ногах, высокое — на руках и низкое — на ногах (при коарктации аорты). Анализы мочи обычно в норме, данные радиоизотопной ренографии могут быть изменены при аортоартериите, при УЗИ можно выявить изменения брюшной аорты.
Коарктация аорты — один из врожденных пороков сердца. Сужение аорты чаще всего бывает в месте перехода ее в нисходящий отдел, реже оно находится между устьем левой сонной и левой подключичной артерий. Если порок в детстве не диагностирован и не проведена его хирургическая коррекция, то к 20—30-летнему возрасту у больных развивается стойкая, высокая гипертензия с повышением как систолического, так и диастолического давления. Есть ряд симптомов, которые позволяют заподозрить коарктацию аорты и своевременно ее диагностировать. Хорошо физически развита верхняя половина туловища, полнокровны лицо и шея, в то же время отмечаются гипотрофия и бледность нижних конечностей. Четко различается величина пульса на руках и ногах, значительно ослаблен пульс на бедренных и подколенных артериях, не определяется пульс на тыльных артериях стоп. Иногда имеется различие пульса на обеих руках — на правой он I больше, на левой — меньше. При выявлении такого рода симптомов необходимо измерить давление на руках и ногах. В норме систолическое давление на ногах выше, чем на руках, на 15—20 мм рт. ст., при коарктации аорты все наоборот: на руках АД выше, чем на ногах. При аускультации сердца и сосудов определяется шум изгнания, который лучше всего выслушивается во II—III межреберьях слева от грудины, нередко также и в межлопаточном пространстве. Рентгенологически отмечаются выраженная пульсация аорты выше места сужения, постстенотическое расширение аорты, аортальная конфигурация сердца, узурация нижних краев IV—VIII ребер. Решающим методом является аортография, которая позволяет уточнить место коарктации и ее протяженность.
Атеросклеротическая гипертония. Диагностика этой формы симтоматической гипертензии несложна, однако очень часто в этом случае ошибочно ставится диагноз гипертонической болезни. Главной отличительной чертой атеросклеротической гипертонии является ее систолический характер — систолическое давление повышается до 160—170 мм рт. ст., диастолическое — нормальное или снижено, а пульсовое давление высокое.
Атеросклеротическая гипертония встречается, как правило, у пожилых людей и сочетается с другими признаками атеросклеротического поражения сосудов, особенно аорты. Это ретростернальная пульсация, расширение сосудистого пучка, акцент II тона на аорте, систолический шум на аорте, рентгенологические и эхографические признаки атеросклероза аорты. Нередко имеются клинические признаки поражения коронарных и мозговых сосудов.
Нейроциркуляторная дистония (НЦД). Нередко возникает клиническая ситуация, когда гипертоническую болезнь стадии необходимо дифференцировать с нейроциркуляторной дистонией по гипертоническому типу. Имеется много общего в клинической картине обоих заболеваний. Важными в дифференциальной диагностике являются анализ анамнестических данных, наблюдение за больным в течение достаточно длительного времени и результаты инструментального обследования. При гипертонической болезни весьма часто удается выявить наследственную отягощенность по данному заболеванию, для больных НЦД это нехарактерно. У больных обоими заболеваниями артериальное давление лабильно, но при гипертонической болезни оно повышается на несколько дней, при нейроциркуляторной же дистонии — всего на несколько часов. У больных гипертонической болезнью I стадии можно эхокардиографически выявить начальные проявления гипертрофии левого желудочка, чего нет при НЦД. При длительном наблюдении за больным гипертонической болезнью удаётся установить постепенную стабилизацию артериального давления на более высоких цифрах, при нейроциркуляторной дистонии артериальное давление всегда остаётся лабильным.
Нейрогенные артериальные гипертензии(около 0,5% всех АГ) возникают при очаговых повреждениях и заболеваниях головного и спинного мозга (опухолях, энцефалите, бульбарном полиомиелите, квадриплегии), при возбуждении сосудодвигательного центра продолговатого мозга, вызванном гиперкапнией и дыхательным ацидозом.
Источник


