Аутоиммунный тиреоидит повышенное давление

Основной фактор возникновения аутоиммунного тиреоидита – нарушение иммунной системы. Проявляется как семейное заболевание. В семьях больных имеются и другие патологии аутоиммунного характера. Может возникать после родов.
К провоцирующим факторам относят: хронические инфекции носоглотки, кариес; инфекции; иерсиниоз (передается от домашнего скота, собак, грызунов); загрязнение почвы, воздуха и воды хлором, фтором, нитратами; облучение радиационное и солнечное; стрессовые ситуации; длительное, бесконтрольное применение йодсодержащих препаратов или гормонов; лечение препаратами интерферона болезней крови; травмы и операции на щитовидной железе.
Важным является употребление йода в количествах, превышающих физиологическую норму. Это относится к продуктам питания (красные пищевые красители, консерванты, добавки йода в муку, соль), но чаще – к медикаментам и биодобавкам.
Классификация форм зоба Хашимото включает латентную, гипертрофическую, атрофическую.
Заболевание проходит в своем развитии несколько стадий – эутиреоидная, субклиническая, тиреотоксическая, гипотиреоидная.
Признаки заболевания обнаруживают при значительном разрушении железы. Помимо клинических проявлений гипотиреоза (слабость, нарушение терморегуляции, сонливость, низкое артериальное давление) его последствием может быть бесплодие. Если все же зачатие произошло, то при вынашивании оказывает неблагоприятное влияние на мать и ребенка.
Большинство больных на субклинической и эутиреоидной стадии не догадываются о наличии у них тиреоидита. В это время щитовидная железа сохраняет свои размеры, не болезненная, гормональный фон не нарушен. В первые годы болезни аутоиммунный тиреоидит обычно проявляется гипертиреозом. Чаще обнаруживают у детей в виде: склонности к плаксивости, беспокойству, возбуждению; повышенной раздражительности, агрессивности; ускоренного сердцебиения; повышения верхнего показателя давления; потливости, плохой переносимости жары; дрожания век, пальцев рук; снижения веса.
При гипертрофической форме на первый план выходят признаки сдавления соседних тканей. У больных возникает затрудненное дыхание, глотание, возможна охриплость голоса, кратковременные приступы головокружения или обморочного состояния.
До появления гипотиреоза аутоиммунный тиреоидит выявить сложно. Диагностика включает: анализ крови общий, иммунологию крови; гормоны крови; УЗИ; биопсию. Чтобы подтвердить хронический аутоиммунный тиреоидит Хашимото, нужно одновременное наличие самых важных признаков: антитела к тиреоидной пероксидазе, превышающие 34 МЕ/л, гипоэхогенность на УЗИ и симптомы гипотиреоза.
Лечение сводится только к компенсации нарушений образования гормонов. Тиреостатики (Мерказолил, Эспа-карб) при хашитоксикозе не применяют, так как гипертиреоз связан с разрушением щитовидной железы, а не с усиленным синтезом тироксина. При сердцебиении, тахикардии, повышении давления, дрожании рук показан бета-адреноблокатор Анаприлин.
При развитии гипотиреоза назначается заместительная терапия левотироксином (L-тироксин, Эутирокс). Для снижения титра антител к лечению добавляют селен (Цефасель) на три месяца. Глюкокортикоиды (Преднизолон, Дексаметазон) применяют при обострении воспаления. При слабо выраженном воспалительном процессе используют нестероидные препараты (Вольтарен, Индометацин). При больших размерах проводится операция по удалению железы.
Читайте подробнее в нашей статье об аутоиммунном тиреотоксикозе, его проявлениях и лечении.
Причины развития аутоиммунного тиреоидита
Основной фактор возникновения этого заболевания – нарушение иммунной системы, которая начинает воспринимать клетки своей щитовидной железы, как чужеродные и вырабатывать против них антитела. Аутоиммунный тиреоидит проявляется как семейное заболевание. У пациентов и их кровных родственников имеются антитела к ферментам (тиреоидной пероксидазе) и тиреоглобулину, которые участвуют в образовании гормонов – тироксина и трийодтиронина.
Кроме этого, в семьях больных имеются и другие патологии аутоиммунного характера – сахарный диабет 1 типа, ревматоидный артрит, гепатит, пернициозная анемия, витилиго. Само наличие антител не является гарантией развития активного процесса. Поэтому даже при генетической предрасположенности необходимо воздействие провоцирующего фактора. Доказана роль таких причин:
- хронические инфекции носоглотки, особенно тонзиллит, синусит, кариес;
- острые вирусные инфекции, особенно гепатит;
- кишечные инфекционные заболевания, иерсиниоз (передается от домашнего скота, собак, грызунов);
- загрязнение почвы, воздуха и воды хлором, фтором, нитратами (стимулируют активность Т и В лимфоцитов, отвечающих за клеточный иммунитет и образование антител);
- облучение радиационное и солнечное;
- стрессовые ситуации;
- длительное, а особенно бесконтрольное применение йодсодержащих препаратов или гормонов;
- лечение препаратами интерферона болезней крови;
- травмы и операции на щитовидной железе.
Последние исследования значимости этих факторов доказали, что важным, а возможно и главным из них, является употребление йода в количествах, превышающих физиологическую норму. Это относится к продуктам питания (красные пищевые красители, консерванты, добавки йода в муку, соль), но чаще – к медикаментам и биодобавкам.
Следует отметить, что самостоятельное лечение или профилактика йодного дефицита раствором йода или Люголя крайне опасны. Подобные состояния могут возникать и при превышении дозы поливитаминов, длительном применении Кордарона.
Аутоиммунный тиреоидит может возникать после родов. Его развитие связано с активизацией защитных сил организма после периода угнетения во время беременности. Если у пациентки нет наследственной предрасположенности, то он может самопроизвольно прекратиться. Также бывает и безболевой («немой, молчащий») вариант болезни, не связанный с беременностью или какой-либо другой известной причиной.
Рекомендуем прочитать статью о симптомах и лечении гипотиреоза. Из нее вы узнаете о причинах появления, симптомах гипотиреоза у мужчин и женщин, а также о диагностике, лечении болезни и профилактике.
А здесь подробнее о лечении гипотиреоза народными средствами.
Классификация зоба Хашимото
В зависимости от выраженности симптомов и изменений щитовидной железы заболевание может иметь несколько клинических форм.
Латентная
В крови обнаруживаются антитела, но признаков изменений работы щитовидной железы нет. Возможна стертая симптоматика небольшого увеличения или снижения образования гормонов. При исследовании может быть незначительное увеличение размеров органа, уплотнения не обнаруживаются.
Гипертрофическая
При развитии зоба может быть равномерное разрастание тканей – диффузное увеличение или на его фоне образуются узлы (диффузно-узловая форма). Иногда узел обнаруживают в неизмененной ткани (узловой зоб). В начальной стадии бывает избыточный синтез гормонов (гипертиреоз, тиреотоксикоз), но у большинства пациентов функция не меняется (эутиреоз) или снижается (гипотиреоз).
При прогрессировании аутоиммунного воспаления ткань щитовидной железы подвергается атаке антителами и лимфоцитами-киллерами, что приводит к ее разрушению. В этот период состояние пациентов ухудшается, а образование гормонов падает, развивается гипотиреоидное состояние со снижением обменных процессов в организме.
Атрофическая
Наиболее тяжелая форма, так как функция органа существенно снижена из-за массового разрушения клеток щитовидной железы. Размеры ее уменьшаются, а гипотиреоз становится стойким. Чаще встречается у пожилых пациентов и при радиоактивном облучении в молодом возрасте.
Стадии заболевания
Заболевание проходит в своем развитии несколько стадий. Не всегда у пациента они все присутствуют. Возможно монофазное течение длительный период.
Эутиреоидная
Работа щитовидной железы в норме. Эта фаза аутоиммунного тиреоидита длится несколько или десятки лет, а может продолжаться всю жизнь.
Субклиническая
Начинается при обострении из-за массовой атаки Т-лимфоцитов. Эти клетки усиленно поступают в щитовидную железу и начинают разрушение ее ткани. В ответ гипофиз усиленно вырабатывает тиреотропный гормон (ТТГ) и таким образом стимулирует образование тироксина, поддерживая его нормальный уровень.
Тиреотоксическая
При обширном повреждении клеток гормоны из них поступают в кровь. Это сопровождается симптомами тиреотоксикоза (тахикардия, потеря веса, потливость, дрожание рук). Вместе с гормонами в кровеносную сеть поступают и части фолликулов. Они выступают в роли антигенов и провоцируют образование антител к собственным клеткам.
Гипотиреоидная
Запасы гормонов в щитовидной железе не беспредельны, а со временем, из-за уменьшения объема функционирующей ткани, наступает снижение их образования. Когда число клеток, способных к синтезу тироксина и трийодтиронина, уменьшается до критического уровня начинает прогрессировать гипотиреоз. На этой стадии чаще всего и диагностируют аутоиммунный тиреоидит.
Гипотиреоидное состояние обычно длится около года, а затем железа восстанавливает свои функции, но иногда он остается стойким и необратимым.
Чем страшен аутоиммунный тиреоидит
В России, Украине и Беларуси от тиреоидита Хашимото страдают от 4 до 12% населения в зависимости от региона. По мере загрязнения окружающей среды его распространенность возрастает. Трудность раннего выявления болезни связана с тем, что от момента аутоиммунного поражения до осложнений проходит не один год или даже десятилетие. Признаки заболевания обнаруживают при значительном разрушении железы, когда у пациента теряется способность образовывать гормоны.
Помимо клинических проявлений гипотиреоза (слабость, нарушение терморегуляции, сонливость, низкое артериальное давление) его последствием может быть бесплодие. При этом оно встречается не только при явном варианте болезни (манифестном), но и скрытом (субклиническом).
Если при выраженных проявлениях пациентки не могут забеременеть из-за нарушения овуляции, то субклинический гипотиреоз сопровождается привычными выкидышами. Избыточной реакцией иммунной системы часто объясняется бесплодие и при эндометриозе.
Если все же зачатие произошло, то при вынашивании гипотиреоз оказывает неблагоприятное влияние на будущую мать и ребенка. Это проявляется в таких осложнениях:
- угроза преждевременных родов;
- преэклампсия (повышенное давление, отеки, судорожный синдром);
- отслоение плаценты;
- замедление внутриутробного развития плода;
- кровотечение после родов;
- нарушения работы сердца;
- анемия.
Отслоение плаценты
У новорожденного отмечаются патологии нервной и костной системы, замедленный сердечный ритм. Сочетание аутоиммунного тиреоидита и рака щитовидной железы является не частым, но возможным вариантом.
Симптомы патологии у взрослых и детей
Большинство больных на субклинической и эутиреоидной стадии болезни не догадываются о наличии у них тиреоидита. В это время щитовидная железа сохраняет свои размеры, не болезненная, гормональный фон не нарушен. У части пациентов могут появляться неспецифические признаки, которые их не приводят к врачу:
- дискомфорт в области шеи,
- ощущение кома в горле,
- быстрая утомляемость,
- общая слабость,
- летучие боли в суставах.
В первые годы болезни аутоиммунный тиреоидит обычно проявляется гипертиреозом. Его называют хашитоксикозом. Чаще обнаруживают у детей в виде:
- склонности к плаксивости, беспокойству, возбуждению;
- повышенной раздражительности, агрессивности;
- ускоренного и усиленного сердцебиения;
- повышения верхнего показателя давления (высокое систолическое и пульсовое);
- потливости, плохой переносимости жары;
- дрожания век, пальцев рук;
- снижения веса.
Аутоиммунный тиреоидит у детей
Эта стадия непродолжительная и, в отличие от токсического зоба, не приводит к появлению глазных симптомов (пучеглазие, усиленный блеск глаз, расширение глазной щели). В дальнейшем функция щитовидной железы ослабевает в среднем каждый год на 5%. Фаза относительно нормальной работы продолжается долго, и только при развитии гипотиреоза можно заподозрить аутоиммунный тиреоидит.
При гипертрофической форме на первый план выходят признаки сдавления соседних тканей. У больных возникает затрудненное дыхание, глотание, возможна охриплость голоса, кратковременные приступы головокружения или обморочного состояния. В случае выраженного гипотиреоза больные отмечают:
- апатию, вялость, сонливость;
- постоянную зябкость;
- снижение памяти;
- отечность лица, голеней;
- устойчивое повышение веса тела;
- выпадение волос, повышенную ломкость ногтей;
- сухость кожи;
- снижение давления и замедление пульса.
Смотрите на видео об аутоиммунном тиреоидите:
Анализ на гормоны и другие методы диагностики
До появления гипотиреоза аутоиммунный тиреоидит выявить сложно. Для постановки диагноза учитывают:
- проявления болезни;
- данные лабораторных и инструментальных методов исследования;
- наличие подобных патологий у кровных родственников.
При обследовании больного обнаруживают:
- анализ крови общий – повышены лимфоциты;
- иммунология крови – антитела к тиреоглобулину, тиреопероксидазе, тироксину, трийодитронину;
- гормоны крови – при повышении ТТГ выявляют гипотиреоз. Если тироксин в норме, то он субклинический, а при снижении – явный;
- УЗИ – размеры уменьшены или увеличены в зависимости от формы, эхогенность снижена;
- биопсия показана при обнаружении узла для исключения его перерождения в злокачественную опухоль.
Для того, чтобы подтвердить хронический аутоиммунный тиреоидит Хашимото нужно одновременное наличие самых важных признаков: антитела к тиреоидной пероксидазе, превышающие 34 МЕ/л, гипоэхогенность на УЗИ и симптомы гипотиреоза. Ни один их этих критериев по отдельности не дает оснований для утвердительного диагноза.
Лечение острой и хронической формы
Специфическая терапия болезни, которая предупредила бы ее дальнейшее прогрессирование, отсутствует. Несмотря на понимание причины и механизмов развития аутоиммунного тиреоидита, его лечение сводится только к компенсации нарушений образования гормонов.
Тиреостатики (Мерказолил, Эспа-карб) при хашитоксикозе не применяют, так как гипертиреоз связан с разрушением щитовидной железы, а не с усиленным синтезом тироксина. При сердцебиении, тахикардии, повышении давления, дрожании рук и потливости показан бета-адреноблокатор Анаприлин.
При развитии гипотиреоза назначается заместительная терапия левотироксином (L-тироксин, Эутирокс) под контролем содержания тиреотропного гормона гипофиза в крови.
С учетом данных обследования прием гормонов может быть начат уже на субклинической стадии и в период эутиреоза в минимальной дозе. Такая терапия тормозит образование ТТГ и прогрессирование аутоиммунного разрушения. Для снижения титра антител к лечению добавляют селен (Цефасель) на три месяца.
Глюкокортикоиды (Преднизолон, Дексаметазон) применяют при обострении воспаления, что чаще всего происходит на фоне вирусных или бактериальных инфекций в осенне-зимний период. При слабо выраженном воспалительном процессе используют нестероидные препараты (Вольтарен, Индометацин). Если зоб достигает больших размеров, то пациентам проводится операция по удалению железы.
Прогноз для больных
При своевременном выявлении болезни удается компенсировать нарушения функции щитовидной железы и добиться удовлетворительного самочувствия пациентов. Несмотря на то, что антитела продолжают вырабатываться на протяжении всей жизни, во многих случаях удается снизить их количество и предупредить массивное разрушение клеток.
Поддерживать хорошую работоспособность возможно на протяжении 10-15 лет при условии постоянного контроля за состоянием продукции гормонов.
У женщин при обнаружении антител к тиреоидной пероксидазе в период беременности возможно развитие гипотиреоза, а послеродовый аутоиммунный тиреоидит может дать рецидив в дальнейшем. У каждой третьей пациентки этот процесс приводит к стойкой низкой активности щитовидной железы, требующей приема левотироксина.
Аутоиммунный тиреоидит возникает при наследственной предрасположенности. При нарушении работы иммунной системы в организме образуются антитела к клеткам щитовидной железы. Они постепенно разрушают фолликулы, приводя со временем к гипотиреозу.
Клинические проявления могут отсутствовать до стойкого снижения функции органа. Для постановки диагноза необходимо наличие антител в крови, УЗИ-признаков и симптомов дефицита тиреоидных гормонов. Для лечения используется симптоматическая и заместительная терапия.
Источник
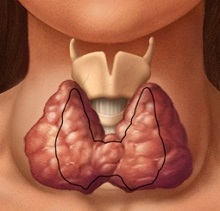 Аутоиммунный тиреоидит — это заболевание щитовидной железы воспалительного характера, которое, как правило, имеет хроническое течение.
Аутоиммунный тиреоидит — это заболевание щитовидной железы воспалительного характера, которое, как правило, имеет хроническое течение.
Данная патология имеет аутоиммунное происхождение и связана с повреждением и разрушением фолликулярных клеток и фолликулов щитовидной железы под воздействием антитиреоидных аутоантител. Обычно аутоиммунный териоидит не имеет никаких проявлений на начальных стадиях, лишь в редких случаях отмечается увеличение щитовидной железы.
Это заболевание является самым распространенным среди всех патологий щитовидной железы. Чаще всего аутоиммунным тиреоидитом страдают женщины в возрасте после 40 лет, но развитие данного заболевания в более раннем возрасте тоже возможно, в редких случаях клинические признаки аутоиммунного тиреоидита встречаются даже в детском возрасте.
Часто звучит второе название данного заболевания — тиреоидит Хашимото (в честь японского ученого Хашимото, который впервые описал эту патологию). Но в действительности тиреоидит Хашимото, это лишь разновидность аутоиммунного тиреоидита, который включает в себя несколько видов.
Статистика
Частота встречаемости заболевания, по различным данным, варьирует от 1 до 4%, в структуре патологии щитовидной железы на ее аутоиммунное повреждение приходится каждый 5–6-й случай. Намного чаще (в 4–15 раз) аутоиммунному тиреоидиту подвергаются женщины.
Средний возраст появления развернутой клинической картины, указываемый в источниках, значительно разнится: по одним данным, это 40–50 лет, по другим – 60 и старше, некоторые авторы указывают возраст 25–35 лет. Достоверно известно, что у детей заболевание встречается крайне редко, в 0,1–1% случаев.
Причины развития
Основной причиной указанного вида тиреоидита, как было установлено японским ученым Хакару Хашимото, является специфический иммунный ответ организма. Чаще всего иммунитет защищает организм человека от негативных внешних факторов, вирусов и инфекций, вырабатывая для этих целей особые антитела. В некоторых случаях в силу аутоиммунного сбоя иммунитет может атаковать клетки собственного организма, в том числе клетки щитовидной железы, что приводит к их разрушению.
По мнению специалистов, основной причиной такого рода ответа иммунитета является генетическая предрасположенность, однако имеются и другие факторы риска, которые могут привести к развитию тиреоидита:
- инфекционные заболевания: именно в этот период иммунитет организма может дать сбой, поэтому у ребенка, например, хронический аутоиммунный тиреоидит может наблюдаться на фоне некогда перенесенного инфекционного заболевания;
- другие аутоиммунные заболевания: предполагается, что организму пациента свойственна такого рода реакция на собственные клетки;
- стрессовые ситуации также могут стать причиной проблем с иммунитетом;
- плохая экология в месте постоянного проживания, в том числе радиоактивное излучение: способствует общему ослаблению организма, восприимчивости его к инфекциям, что опять же может запустить реакцию иммунной системы к собственным тканям;
- прием определенного набора лекарств, которые способны повлиять на выработку гормонов щитовидной железы;
- недостаток или, напротив, избыток йода в пище, а следовательно, и в организме пациента;
- курение;
- возможные перенесенные операции на щитовидной железе или же хронические воспалительные процессы в носоглотке.
Помимо прочего еще одним фактором риска принято считать пол и возраст пациента: так, женщины болеют аутоиммунным тиреоидитом в несколько раз чаще, чем мужчины, а средний возраст пациентов колеблется от 30 до 60 лет, хотя в некоторых случаях заболевание может диагностироваться и у женщин до 30 лет, а также у детей и подростков.
Классификация
Аутоиммунный тиреоидит можно подразделить на несколько заболеваний, хотя у всех них одна и та же природа:
1. Хронический тиреоидит (он же – лимфоматозный тиреоидит, ранее носивший название аутоимунный тиреоидит Хашимото или зоб Хашимото) развивается из-за резкого увеличения антител и особой формы лимфоцитов (Т-лимфоцитов), которые начинают уничтожать клетки щитовидной железы. В результате щитовидная железа резко уменьшает количество вырабатываемых гормонов. Это явление получило у медиков название гипотиреоза. Заболевание имеет явно выраженную генетическую форму, а у родственников больного очень часто встречаются заболевания сахарным диабетом и разными формами поражения щитовидной железы.
2. Послеродовой тиреоидит лучше всего изучен из-за того, что это заболевание встречается чаще других. Возникает болезнь из-за перегрузок женского организма в течение беременности, а также в случае имеющейся предрасположенности. Именно такая взаимосвязь и приводит к тому, что послеродовой тиреоидит превращается в деструктивный аутоиммунный тиреоидит.
3. Безболевой (молчащий) тиреоидит аналогичен послеродовому, однако причина его появления у больных до настоящего времени не выявлена.
4. Цитокин-индуцированный тиреоидит может возникнуть у больных гепатитом С или с заболеванием крови в случае лечения этих заболеваний интерфероном.
По клиническим проявлениям и в зависимости от изменения размеров щитовидной железы аутоиммунные тиреоидиты подразделяют на следующие формы:
- Латентную – когда клинические симптомы отсутствуют, но появляются иммунологические признаки. При этой форме заболевания щитовидная железа или обычного размера, или же немного увеличена. Ее функции не нарушены и не наблюдаются какие-либо уплотнения в теле железы;
- Гипертрофическую – когда нарушаются функции щитовидной железы, а ее размеры увеличиваются, образуя зоб. Если увеличение размеров железы по всему объему равномерное, то это диффузная форма заболевания. Если же происходит образование узлов в теле железы, то заболевание называют узловой формой. Однако нередки случаи одновременного сочетания обоих названных форм;
- Атрофическую – когда размер щитовидной железы в норме или даже уменьшен, но количество вырабатываемых гормонов резко сокращено. Такая картина болезни обычна для людей пожилого возраста, а у молодежи – только в случае их радиоактивного облучения.
Симптомы аутоиммунного тиреоидита
Сразу надо заметить, что аутоиммунный тиреоидит часто протекает без выраженных симптомов и выявляется только при проведении обследования щитовидной железы.
В начале заболевания, в ряде случаев на протяжении всей жизни, может сохранятся нормальная функция щитовидной железы, так называемый эутиреоз – состояние, когда щитовидная железа вырабатывает нормальное количество гормонов. Это состояние не опасно и является нормой, только требует дальнейшего динамического наблюдения.
Симптомы заболевания возникают, если в результате разрушения клеток щитовидной железы возникает снижение ее функции – гипотиреоз. Часто в самом начале аутоиммунного тиреоидита возникает усиление функции щитовидной железы, она вырабатывает больше, чем в норме гормонов. Такое состояние называется тиреотоксикоз. Тиреотоксикоз может сохраняться, а может перейти в гипотиреоз.
Симптомы гипотиреоза и тиреотоксикоза различны.
Симптомами гипотиреоза являются:
Слабость, снижение памяти, апатия, депрессии, сниженное настроение, бледная сухая и холодная кожа, грубая кожа на ладонях и локтях, замедленная речь, отечность лица, век, наличие избыточной массы тела или ожирения, зябкость, непереносимость холода, уменьшение потоотделение, увеличение, отечность языка, усиление выпадения волос, ломкость ногтей, отеки на ногах, охриплость голоса, нервозность, нарушения менструального цикла, запоры, боли в суставах.
Симптомы часто неспецифичны, встречаются у большого количества людей, могут быть не связаны с нарушением функции щитовидной железы. Однако, если у вас имеется большинство из следующих симптомов, необходимо исследовать гормоны щитовидной железы.
Симптомами тиреотоксикоза являются:
Повышенная раздражительность, похудание, перепады настроения, плаксивость, учащенное сердцебиение, ощущение перебоев в работе сердца, повышение артериального давления, диарея (жидкий стул), слабость, склонность к переломам (снижается прочность костной ткани), ощущение жара, непереносимость жаркого климата, потливость, усиленное выпадение волос, нарушение менструального цикла, снижение либидо (полового влечения).
Диагностика
До проявления гипотиреоза диагностировать АИТ достаточно сложно. Диагноз аутоиммунного тиреоидита эндокринологи устанавливают по клинической картине, данных лабораторных исследований. Наличие у других членов семьи аутоиммунных нарушений подтверждает вероятность аутоиммунного тиреоидита.
Лабораторные исследования при аутоиммунном тиреоидите включают в себя:
- общий анализ крови — определяется увеличение количества лимфоцитов
- иммунограмму – характерно наличие антител к тиреоглобулину, тиреопероксидазе, второму коллоидному антигену, антитела к тиреоидным гормонам щитовидной железы
- определение Т3 и Т4 (общих и свободных), уровня ТТГ в сыворотке крови. Повышение уровня ТТГ при содержании Т4 в норме свидетельствует о субклиническом гипотирозе, повышенный уровень ТТГ при сниженной концентрации Т4 – о клиническом гипотиреозе
- УЗИ щитовидной железы — показывает увеличение или уменьшение размеров железы, изменение структуры. Результаты этого исследования служат дополнением к клинической картине и другим результатам лабораторных исследований
- тонкоигольная биопсия щитовидной железы — позволяет выявить большое количество лимфоцитов и другие клетки, характерные для аутоиммунного тиреоидита. Применяется при наличии данных о возможном злокачественном перерождении узлового образования щитовидной железы.
Критериями диагностики аутоиммунного тиреоидита служат:
- повышение уровня циркулирующих антител к щитовидной железе (АТ-ТПО);
- обнаружение при УЗИ гипоэхогенности щитовидной железы;
- признаки первичного гипотиреоза.
При отсутствии хотя бы одного из данных критериев диагноз аутоиммунного тиреоидита носит лишь вероятностный характер. Так как повышение уровня АТ-ТПО, или гипоэхогенность щитовидной железы сами по себе еще не доказывают аутоиммунный тиреоидит, это не позволяет установить точный диагноз. Лечение показано пациенту только в гипотиреоидную фазу, поэтому острой необходимости в постановке диагноза в эутиреоидной фазе, как правило, нет.
Самое страшное что можно ожидать: возможные осложнения тиреоидита
У разных стадий тиреоидита – различные осложнения. Так, гипертиреоидная стадия может осложниться аритмией, сердечной недостаточностью и даже спровоцировать инфаркт миокарда.
Гипотиреоз может вызывать:
- бесплодие;
- привычное невынашивание беременности;
- врожденный гипотиреоз у рожденного ребенка;
- слабоумие;
- атеросклероз;
- депрессию;
- микседему, которая выглядит как непереносимость малейшего холода, постоянная сонливость. Если в таком состоянии ввести седативные средства, получить выраженный стресс или заболеть инфекционным заболеванием, можно спровоцировать гипотиреоидную кому.
К счастью, данное состояние хорошо поддается лечению и, если принимать препараты в подобранной по уровню гормонов и AT-ТПО дозе, можно длительное время не ощущать присутствие заболевания.
Чем опасен тиреоидит во время беременности?
Щитовидная железа весит всего пятнадцать граммов, но ее влияние на процессы, происходящие в организме огромно. Гормоны, вырабатываемые щитовидной железой, участвуют в обмене веществ, в выработке некоторых витаминов, а также во многих жизненно важных процессах.
Аутоиммунный тиреоидит провоцирует нарушение работы щитовидной железы в двух третях случаев. А беременность очень часто дает толчок для усугубления заболевания. При тиреоидите щитовидная железа вырабатывает меньше гормонов, чем должна бы. Это заболевание относится к аутоиммунным заболеваниям. Тиреоидит отличается от иных заболеваний щитовидной железы тем, что даже употребление лекарственных препаратов чаще всего не помогает усилить выработку гормонов. А эти гормоны обязательно нужны как организму мамы, так и развивающемуся организму малыша. Тиреоидит может вызвать нарушения в формировании нервной системы у будущего ребенка.
Во время беременности не относитесь халатно к такому заболеванию, как тиреоидит. Дело в том, что особенно опасен он в первый триместр, когда тиреоидит может спровоцировать выкидыш. По данным исследований, у сорока восьми процентов женщин, страдающих тиреоидитом, беременность шла с угрозой выкидыша, а двенадцать с половиной процентов страдали сильными формами токсикозов на ранних сроках.
Фото

Как лечить тиреоидит?
Лечение патологии полностью медикаментозное и зависит от стадии, на которой находится аутоиммунный тиреоидит. Назначается лечение независимо от возраста и не прекращается даже в случае беременности, конечно, если есть необходимые показания. Целью терапии является поддержание тиреоидных гормонов на их физиологическом уровне (контроль показателей каждые полгода, первый контроль должен быть проведен, спустя 1,5-2 месяца).
На стадии эутиреоза медикаментозное лечение не проводится.
Относительно тактики лечения тиреотоксической стадии решение предоставляется врачу. Обычно тиреостатики по типу «Мерказолила» не назначаются. Терапия имеет симптоматический характер: при тахикардии применяют бета-блокаторы («Анаприлин», «Небиволол», «Атенолол»), в случае выраженной психоэмоциональной возбудимости назначают седативные препараты. В случае тиреотоксического криза лечение в стационаре проходит с помощью инъекций глюкокортикоидных гомонов («Преднизолон», «Дексаметазон»). Те же препараты используются, когда аутоиммунный тиреоидит сочетается с подострым тиреоидитом, но терапия выполнятся амбулаторно.
В стадии гипотиреоза назначается синтетический T4 (тироксин) под названием «L-тироксин» или «Эутирокс» и, если есть нехватка трийодтиронина, его созданные в лаборатории аналоги. Дозировка тироксина для взрослых – 1,4-1,7 мкг/кг веса, у детей – до 4 мкг/кг.
Тироксин детям назначается, если имеется повышение ТТГ и нормальный или пониженный уровень T4, если железа увеличена на 30 или более процентов от возрастной нормы. Если она увеличена, ее структура неоднородна, при этом AT-ТПО отсутствует, назначается йод в виде йодистого калия в дозировке 200 мкг/сутки.
Когда диагноз аутоиммунного тиреоидита установлен человеку, проживающего в районе с дефицитом йода, применяются физиологические дозы йода: 100-200 мкг/сут.
Беременным L-тироксин назначают, если ТТГ более 4 мЕд/л. Если у них есть только AT-ТПО, а ТТГ менее 2 мЕд/л, тироксин не применяется, но уровень ТТГ контролируется каждый триместр. При наличии AT-ТПО и ТТГ 2-4 мЕд/л L-тироксин нужен в профилактических дозах.
Если тиреоидит – узловой, при котором нельзя исключить рак, или если щитовидка сдавливает органы шеи, значительно затрудняя дыхание, проводится оперативное лечение.
Питание
Диета должна быть обычной по калорийности (энергетической ценностью не менее 1500 ккал), а лучше, если вы рассчитаете ее по Мэри Шомон: (вес*25) минус 200 ккал.
Количество белков нужно увеличить до 3 г на кг массы тела, а насыщенные жиры и легкоусваиваемые углеводы – ограничить. Есть надо каждые 3 часа.
Что можно есть:
- овощные блюда;
- красную рыбу в запеченном виде;
- рыбий жир;
- печень: трески, свиная, говяжья;
- макароны;
- молочные продукты;
- сыр;
- бобовые;
- яйца;
- сливочное масло;
- каши;
- хлеб.
Исключаются соленые, жареные, острые и копченые блюда, алкоголь и приправы. Воды – не более 1,5 л/сут.
Нужны разгрузочные – раз в неделю или 10 дней – дни на соках и фруктах.
Народные средства
Лечение народными средствами аутоиммунного тиреоидита противопоказано. При данном заболевании вообще следует воздержаться от какого-либо самолечения. Адекватное в данном случае лечение в состоянии назначить только опытный врач, причем оно должно проводиться под обязательным систематическим контролем анализов.
Иммуномодуляторы и иммуностимуляторы при аутоиммунном тиреоидите использовать не рекомендовано. Очень важно соблюдать некоторые принципы правильного здорового питания, а именно: употреблять в пищу больше фруктов и овощей. Во время болезни, а также в периоды стресса, эмоциональных и физических нагрузок, рекомендовано принимать содержащие необходимые организму микроэлементы и витамины (такие витаминные препараты как Супрадин, Центрум, Витрум и пр)
Прогноз для жизни
Нормальное самочувствие и работоспособность у больных может иногда сохраняться 15 лет и более, несмотря на кратковременные обострения болезни.
Аутоиммунный тиреоидит и повышенное содержание антител могут рассматриваться как фактор повышенного риска возникновения в будущем гипотиреоза, то есть уменьшения количества вырабатываемых железой гормонов.
В случае послеродового тиреоидита риск его рецидива после повторной беременности составляет 70 %. Однако около 25–30 % женщин в дальнейшем имеют хронический аутоиммунный тиреоидит с переходом в стойкий гипотиреоз.
Профилактика
Предотвратить проявление острого или подострого тиреоидита с помощью конкретных мер профилактики на сегодняшний день невозможно.
Специалисты советуют соблюдать общие правила, помогающие избежать ряда заболеваний. Важно регулярное закаливание, вовремя проводимая терапия заболеваний ушей, горла, носа, зубов, употребление достаточного количества витаминов. Человек, у которого в роду были случаи аутоиммунного тиреоидита, должен очень внимательно относиться к состоянию собственного здоровья и обращаться к врачу при первых же подозрениях.
Чтобы избежать рецидивов болезни, важно очень тщательно выполнять все предписания врача.
Источник


