Артериального давления при расслаивающей аневризме аорты
Анатомические дефекты сосудистых структур представляют колоссальную опасность для здоровья и жизни пациента. Включают в себя гетерогенную группу патологических процессов.
Проблема в том, что в большинстве своем указанные расстройства имеют латентное, вялое течение и не отличаются симптомами.
До определенного момента невозможно обнаружить проблему, если обращать внимание только на субъективные ощущения. Требуется качественная инструментальная диагностика.
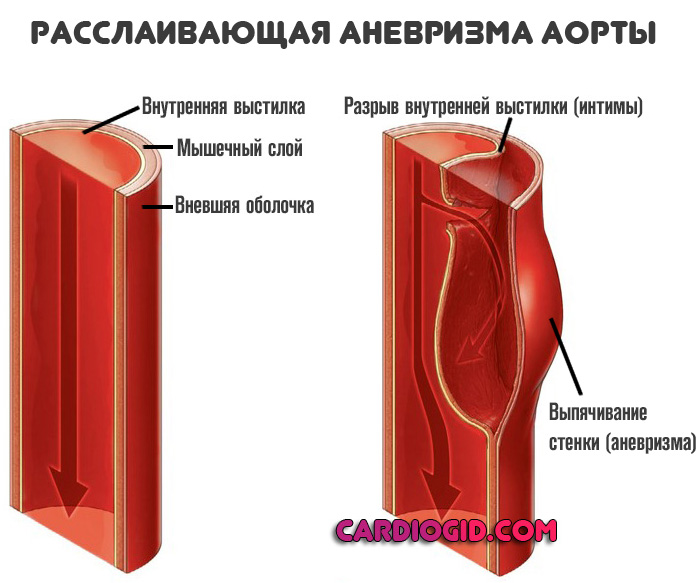
Расслаивающая аневризма аорты — это нарушение целостности отдельных внутренних слоев сосуда, а затем тотальную деструкцию выстилки с развитием массивного кровотечения и гибелью больного в считанные секунды.
Частота или встречаемость процесса минимальна, в практике обнаруживается не более 1% пациентов с подобным страшным диагнозом.
Общая летальность близится к 40% даже при раннем выявлении патологии. Что связано с некоторыми трудностями оперативной коррекции (например, неудачная локализация дефекта или же множественное вовлечение участков).
Механизм развития
Расслаивающаяся аневризма аорты имеет сложное происхождение. Речь не об одном факторе, а о целой группе нарушений органического плана.
Крайне редко это первичная патология. Много чаще говорят о вторичном типе, то есть таком, который обусловлен сторонними заболеваниями. Всего выделяют три механизма развития указанной проблемы.
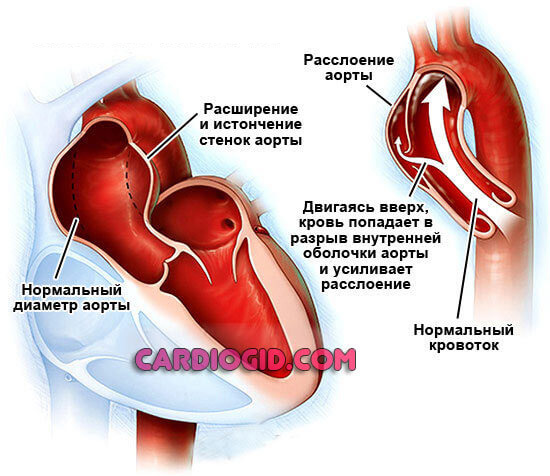
Первый касается роста давления в системе. Изменение показателей АД вызывает стремительное изнашивание сосудов, снижается качество кровотока, начинаются дистрофические процессы.
Внутренняя выстилка и мышечный слой аорты истончаются, наружная оболочка не приспособлена для противодействия большим нагрузкам.
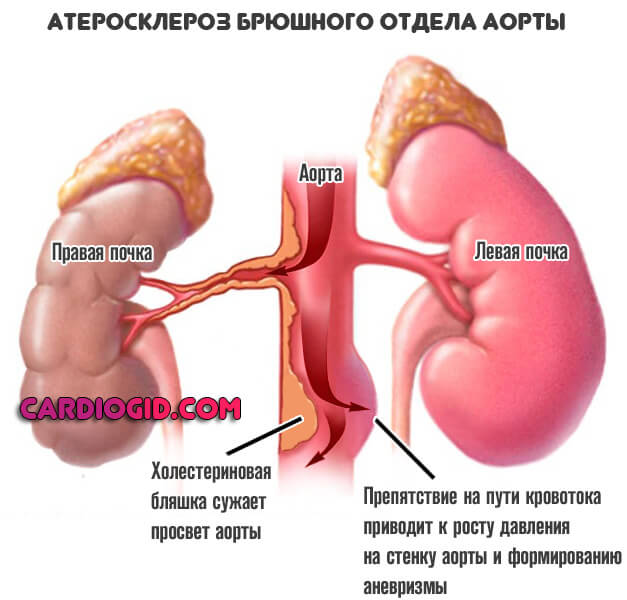
Второй весомый механизм — атеросклероз. Как правило, самостоятельного значения не имеет и идет в комплексе с ростом артериального давления, что объяснимо.
Закупорка просвета аорты холестериновой бляшкой или же стеноз (сужение) крупнейшей артерии приводит к невозможности нормального тока крови.
Организм отвечает на подобные препятствия усилением сердечной деятельности и ростом давления. Что и приводит уже по понятным причинам к дистрофии сосуда, деструкции стенок и повышает вероятность стеночного выпячивания.
Третий механизм имеет аутоиммунное происхождение. Возможны воспалительные процессы во внутреннем слое аорты, прямая деструкция стенок. Также встречается рубцевание просвета, образование фибриновых тяжей, препятствующих нормальному кровотоку.
Далее процесс идет по идентичной схеме. Рост давления в системе приводит к дистрофии (истончению стенки). Сосуд становится податливым, аномально пластичным.
Мышечный слой оказывается не способен поддерживать аорту в стабильном состоянии, противодействовать негативным факторам.
Потому происходит продавливание сосуда в одну из сторон или сразу по всему диаметру с развитием мешковидного или диффузного (веретенообразного) дефекта.
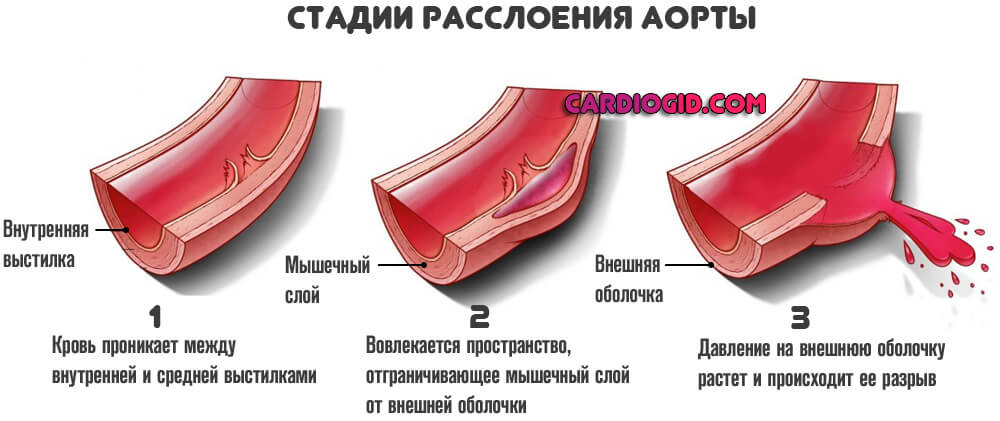
Уже на этом этапе возможен разрыв аневризмы и смерть от массивного кровотечения. Второй вариант — дальнейшая деструкция стенок.
Сначала жидкая соединительная ткань разрушает интиму (внутреннюю выстилку), затем просачивается в мышечный слой, потом в область наружной оболочки, пока не спровоцирует нарушения целостности и массивного кровотечения.
Полный «цикл» развития патологии, от старта до летального исхода составляет от 1 недели до 2 месяцев.
Известны случаи полугодового выживания, но это редкость и конец все равно идентичен. Без лечения спонтанного регресса не происходит, летального результата не избежать.
Классификация
Как таковая типизация рассматриваемого дефекта не разработана, что связано с довольно малой распространенностью расслаивающей аневризмы аорты.
Основная классификация нарушения по локализации проводится по Де Бейки. Согласно ей выделяют три места расслоения:
- Первый тип. Порок расположен в восходящей части сосуда, может диффузно, экспансивно охватывать сразу группу участков (грудной и брюшной). Представляет собой наиболее встречаемый тип. При массивном поражении прогноз изначально хуже, потому как возрастает сложность предполагаемой операции.
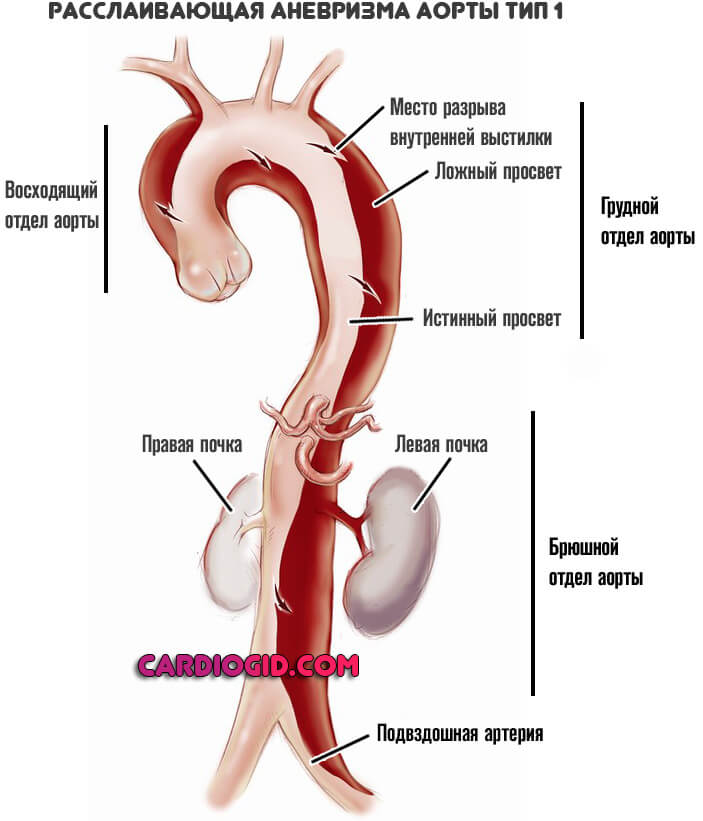
- Второй тип. Отклонение локализуется строго изолированно, в восходящей части аорты. Также представляет трудности для хирурга, открытый доступ проблематичен, потому как мобилизовать сосуд непросто, слишком много тканей.

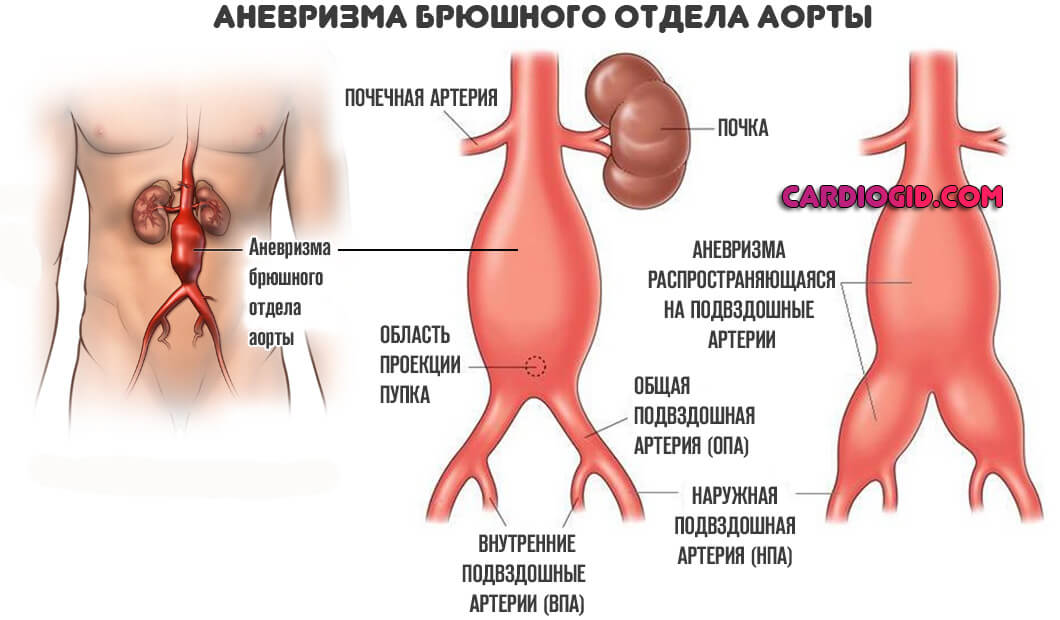
- Третий тип. Поражает нисходящий отдел аорты и брюшную часть включительно.
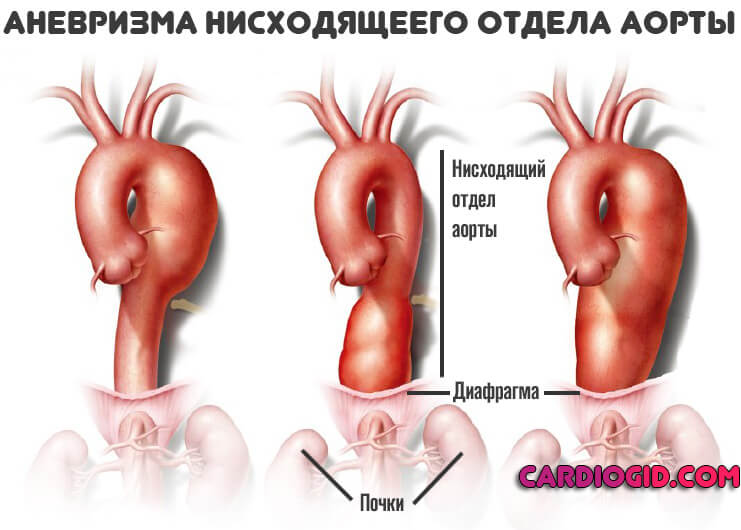
Существует упрощенная Стенфордская классификация. Согласно ей выделяют расслоение аневризмы, берущее начало в восходящем отделе аорты — тип (а) и в нисходящей части, тип (б).

Возможно подразделение расстройства также по симптомам (острое, хроническое), течению, размерам выпячивания (крайне запутанный критерий).
Универсальных методов подразделения нет. Врачей в первую очередь интересует диаметр патологического образования, скорость его прогрессирования и локализация.
Выяснение деталей позволяет снизить риски для пациента благодаря четкой, тщательной проработки оперативной стратегии.
Симптомы
Возможны два варианта течения расслаивающей аневризмы. Первый — острое. Представлено генерализовнанными признаками. Полная клиническая картина развивается в считанные секунды, отличается высокой тяжестью.
Продолжительность эпизода составляет несколько минут и менее, после чего наступает потеря сознания и гибель от массивного внутреннего кровотечения.
- Сильная, невыносимая боль. Располагается в области брюшины, спину, в грудной клетке. Зависит от локализации патологического процесса и его типа. Возникает внезапно, не купируется ничем. Вынуждает пациента принять положение лежа и не двигаться. Или же сесть.
- Потливость, бледность кожных покровов, выраженная одышка, слабость, тошнота, цианоз носогубного треугольника, спутанность сознания, предобморочное состояние. Так называемая коллаптоидная реакция. Объективно сопровождается падением уровня артериального давления.
- До становления описанного состояния возникает стремительный рост АД, на короткий промежуток времени.
Это типичные проявления. Прочие симптомы расслаивающей аневризмы аорты представлены ситуативными моментами, которые встречаются не у всех и не в каждом случае. Вероятность определяется в 1-15%.
- Боли в ногах, ощущение бегания мурашек, невозможность устоять, ходить.
- Почечная дисфункция. Сопровождается коликами в пояснице, задержкой мочи.
- Метеоризм, дискомфорт в животе. Причина кроется в нарушении соответствующего кровотока.
- Слабость мышц. Парезы, параличи. При снижении трофики нервных тканей спинного мозга.
- Боли в грудной клетке, отклонения ритма от нормального (по типу ускорения или урежения ЧСС), выраженная одышка.
- Потеря сознания. Сильная головная боль. При вовлечении в патологический процесс мозга, церебральных структур.
Расслаивающая аневризма грудного отдела аорты представлена наиболее полной клинической картиной.
Хроническая форма встречается примерно в 60% случаев. В то время как на долю острой приходится 20%. Остальные 20% определяются промежуточным типом.
Клиника следующая:
- Боли в животе, запоры, диспепсические явления, артериальная гипертензия, которая не снимается препаратами и никак не реагирует на терапию. Встречается при поражении соответствующего одноименного отдела аорты.
- Дисфагия (невозможность глотать), нарушения голоса, процесса говорения, дыхания. По причине компрессии нервных тканей и самих систем, расположенных в грудной клетке. При значительных размерах аневризмы или же отклонения гемодинамики.
- Болевой синдром. Расположен в проекции сердца. Напоминает стенокардические или таковые при инфаркте. Однако это ложное впечатление.
- Отеки. В основном периферические. Страдают нижние и верхние конечности. Лицо.
- Посинение дермальных слоев. Возникает при компрессии вен, сопровождается ростом давления, одышкой.
- Нарушения зрения по типу потемнения, тумана в поле видимости.
- Наконец, обнаруживаются обмороки. Частые, пациента трудно вывести из подобного состояния.
Симптомы расслоения аневризмы, многообразны, но без должной подготовки и даже с таковой, но вне инструментальной диагностики определить, что стало причиной расстройства невозможно.
Внимание:
В некоторых клинических случаях, особенно сложных, патологический процесс маскируется столь хорошо, что даже по окончании обследования сказать что-либо конкретное не представляется возможным.
Причины
В основе развития расслаивающей аневризмы лежат врожденные и приобретенные патологии (соотношение — 30% против 70%).
Первые представлены соединительнотканными дефектами (синдром Морфана и прочие), анатомическими изменениями по типу стеноза аортального клапана, иных явлений. Они не обязательно провоцируют именно рассматриваемое расстройство. Вариантов множество.
Вторая группа отклонений многочисленна. Если ранжировать заболевания по встречаемости, обнаружится такая картина:
- Атеросклероз и гипертония. Также симптоматическое, стабильное повышение уровня давления в кровеносном русле. В сочетании они особенно опасны.
- Ятрогенный фактор. То есть врачебное вмешательство лечебного или диагностического плана. В основном — катетеризация аорты. Реже открытые или эндоваскулярные операции.
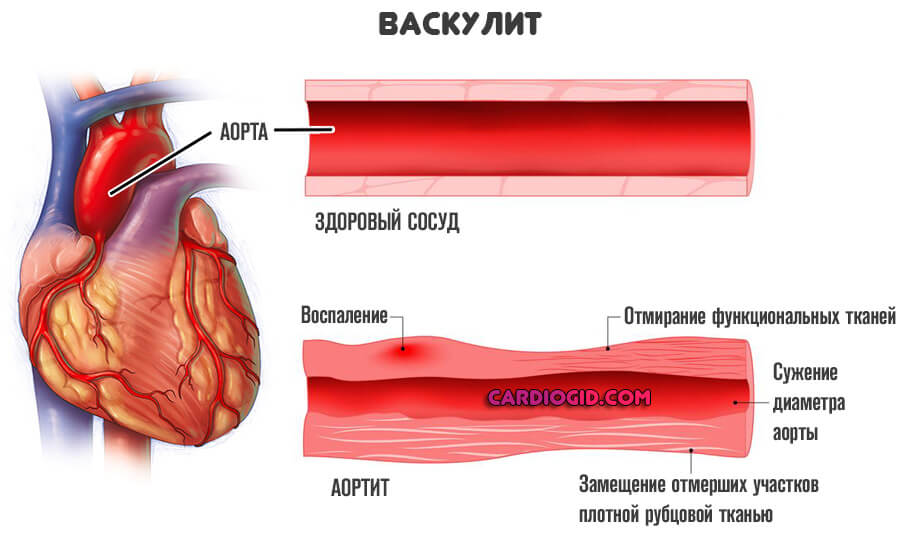
- Васкулиты вирусного, грибкового, бактериального, аутоиммунного (неинфекционного) рода. Сопровождаются воспалением сосудистых стенок, их деструкцией, рубцеванием.
- Перенесенные травмы грудной клетки. Особенно, если была вовлечена аорта.
Эндокринные факторы встречаются, но много реже. Обычно расслаивающая аневризма манифестирует в период беременности, на ранних сроках или в 3-й триместр. Настораживающим признаком оказывается тяжелый токсикоз.
В остальных случаях, если нет возможности определиться с фактором развития отклонения, говорят об идиопатической форме расстройства.
Выявить причину необходимо. Потому как даже после успешного хирургического вмешательства, полного восстановления, при самом благоприятном исходе ни один врач не даст гарантии отсутствии рецидива в будущем. Ведь патогенный фактор никуда не девается.
Среди редко встречающихся причин называют и сторонние инфекционные заболевания. Возможна транспортировка агентов в аорту, развитие воспаления и деструкции стенок.
Генетические врожденные синдромы генерализованного плана (например, Дауна) могут проявляться тем же неочевидным на первый взгляд образом.
Есть и предрасполагающие моменты, которые увеличивают риски развития расстройства: принадлежность к мужскому полу (представители сильной половины человечества страдают рассматриваемым дефектом втрое чаще), возраст от 55 лет и свыше (в связи с естественными процессами старения и воздействием накопленного груза заболеваний).
Диагностика
Выявление патологии ложится на плечи сосудистого хирурга. В основном. К кардиологу обратиться также можно, однако, это не профильный специалист. Обследование проводится в срочном порядке, времени на раздумья нет.
Примерный список мероприятий:
- Устный опрос больного. Направлен на выявление симптомов, выстраивание понятной клинической картины. Представляет собой основу.
- Сбор анамнеза. Перенесенные заболевания, образ жизни, семейная история (некоторые расстройства, особенно сопряженные с дефектами соединительной ткани передаются по наследству и повышают риски).
- Выслушивание сердечного звука. Аускультация. В 80% случаев обнаруживается синусовый шум над участочком локализации аневризмы.
- Рентгенография грудной клетке. Морально устаревшее исследование, дает минимум информации, но в рамках диагностики запущенных форм патологического процесса может оказаться полезным.
- Эхокардиография. УЗИ сердца и окружающих структур. Используется для визуализации грудного отдела аорты.
- Ультрасонография. Основная методика диагностики. Позволяет выявить дефект любой части крупнейшей артерии.
- МРТ-ангиография. Для визуализации тканей. Использовать контраст не имеет смысла, потому как кровь сама по себе хорошо усиливает рисунок. Компьютерная методика (КТ) применяется реже, она более предпочтительна в деле оценки состояния костных тканей.
После проведения тщательного обследования нужно начинать восстановление. Времени обычно не много.
Лечение
Терапия строго хирургическая. Смысла в консервативных способах нет. Они не возымеют эффекта, зато время будет безвозвратно утрачено, а значит и шансы пациента на выживание и полное восстановление снизятся.
Открытым доступом. Суть заключается в иссечении аномальной, измененной области и ее ушивании. При необходимости проводится протезирование, либо эндоваскулярное вмешательство.
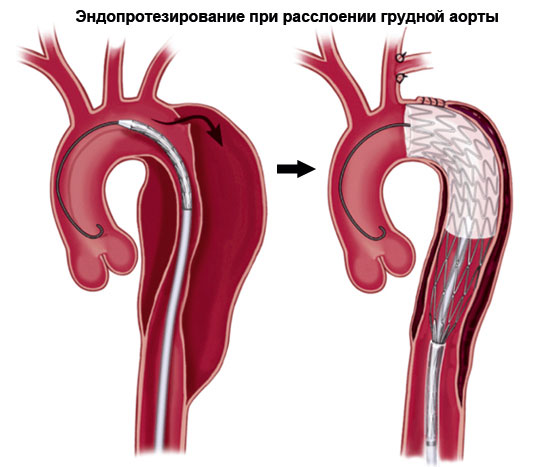
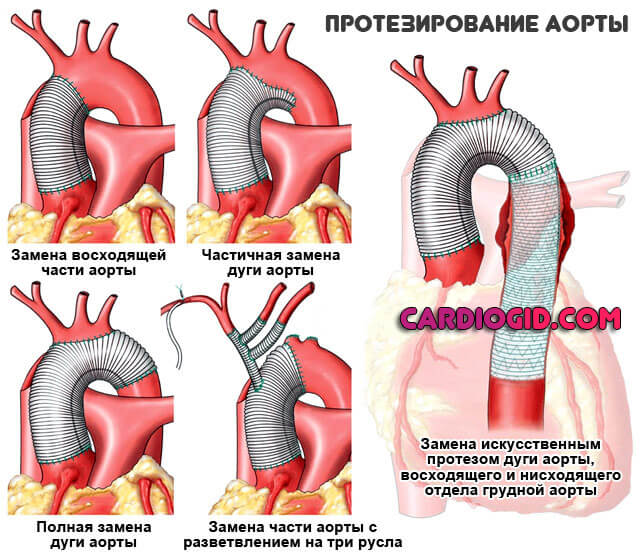
Хирургическое вмешательство представляет трудности, требует высокой квалификации врача. Порой дело осложняется «неудачной» локализацией дефекта.
Обязательное условие — лечение патологии, которая стала причиной расслаивающей аневризмы. Если речь о гипертонии — показаны специализированные средства (ингибиторы АПФ, бета-блокаторы, диуретики, лекарства центрального действия, антагонисты кальция).
При врожденных или приобретенных пороках проводится еще одна операция. Параллельно, как правило, несколько вмешательство не назначается, вопрос решается на усмотрение доктора.
Атеросклероз требует приема статинов, медикаментов, для растворения бляшек и выведения избытков холестерина.
Необходимо скорректировать образ жизни:
- Отказаться от курения, спиртного, психостимуляторов (наркотики), самовольного приема любых препаратов.
- Правильное питание (меньше животных жиров и соль до 7 граммов в сутки).
- Полноценный сон (не менее 7 часов за ночь).
- Адекватная, посильная физическая активность (оптимум — плавание или же прогулки неспешным шагом на свежем воздухе).
Соблюдение всех рекомендаций специалиста позволяет добиться максимального эффекта.
Внимание:
Лечение аневризмы проводится оперативными методами. Прочих вариантов не существует, потому терять время, надеяться на спонтанное самовосстановление не нужно.
Прогноз
Зависит от этапа, локализации дефекта, общего состояния здоровья пациента, первопричины аномалии и прочих факторов.
При раннем обнаружении и возможности «удобного» доступа к пороку — благоприятный. В остальных ситуациях — спорный.
Однозначно негативный только при разрыве образования. Шансы есть всегда. Опускать руки не стоит.
Общая летальность патологического процесса составляет порядка 40%, плюс-минус несколько процентов.
Без лечения смерть наступает в перспективе недели, максимум месяца. В исключительных ситуациях — полугода. Но это, скорее, казуистика, единичные случаи.
Возможные осложнения
Основное и самое угрожающее последствие — разрыв аневризмы. С массивным кровотечением, гибелью человека. Тот же эффект наблюдается при прогрессирующем расслоении аорты в области мешотчатого или диффузного образования. Исход всегда один и тот же.
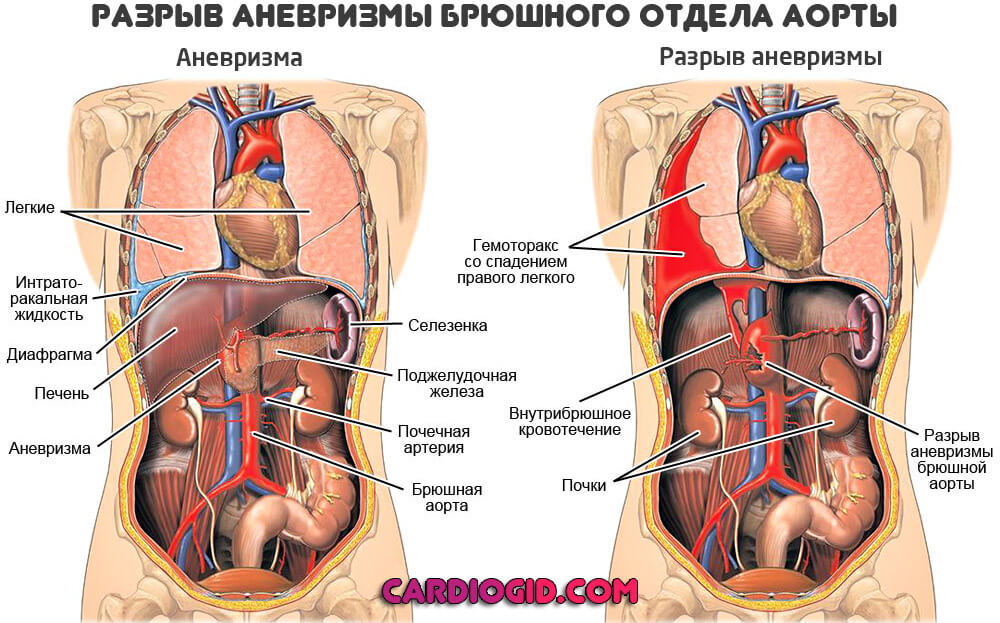
В процессе развития самого заболевания возможны грозные осложнения, спровоцированные сторонними явлениями.
Например, асфиксия вследствие компрессии дыхательных структур, инсульт, инфаркт на фоне недостаточного кровообращения в указанных тканях.
В заключение
Расслаивающая аневризма аорты — смешанный патологический процесс. Сопровождается аномальным изменением крупнейшей артерии, деструкцией стенок.
Заканчивается смертью без лечения всегда. Единственный шанс на восстановление — своевременно провести операцию. Прогноз в такой ситуации благоприятный.
Источник
Под расслаивающей
аневризмой аорты (расслоение аорты)
понимают образование дефекта (разрыва)
внутренней оболочки стенки аорты с
последующим поступлением крови в
дегенеративно измененный средний слой,
образованием внутристеночной гематомы
и продольным расслоением стенки
аорты на внутренний и наружный слои с
формированием дополнительного
внутрисосудистого канала (ложного
просвета). Расслоение чаще происходит
в дистальном (антеградном) направлении,
реже — в проксимальном (ретроградном).
Аневризма (расширение аорты) может
формироваться в случае значительного
расширения ложного просвета, однако,
само по себе расширение аорты в ряде
случаев носит умеренный характер или
отсутствует.Клиническая картина
заболевания определяется 3
патологоанатомическими факторами,
лежащими в основе расслоения: расслоением
стенки аорты, развитием обширной
внутристеночной гематомы и сдавлением
или отрывом ветвей аорты, снабжающих
жизненно важные органы (сердце, головной
и спинной мозг, почки), с последующей их
ишемией. Само по себе внезапное расслоение
аорты вызывает боль.
Образование
внутристеночной гематомы в области
восходящей аорты приводит к сдавлению
коронарных артерий, сужению выходного
отдела ЛЖ, острой недостаточности
кровообращения, проксимальной коарктации.
Обширная внутристеночная гематома,
вмещающая большое количество крови,
создает своеобразный «олигемический
синдром».
Симптомы расслоения
аорты могут быть разнообразны, т.к.
расслоение — процесс динамичный и
начальная картина заболевания может
отличаться от финальной. Они могут
имитировать практически все
сердечно-сосудистые, неврологические,
хирургические и урологические заболевания.
Ведущим и самым
частым (в 90-96% случаев) синдромом расслоения
аорты является боль (кроме больных с
нарушением сознания). Боль отличается
необычайной интенсивностью, возникает
внезапно, с максимальной выраженностью
в начале расслоения, в отличие от инфаркта
миокарда (ИМ), где она постепенно
нарастает. В некоторых случаях боль
может становиться невыносимой. Боль
имеет раздирающий, разрывающий,
простреливающий характер, может быть
мигрирующей от места возникновения по
направлению расслоения, может в начале
сопровождаться вагусными проявлениями,
тошнотой, рвотой, повышением АД.
Локализация боли при РА определяется
местом начала расслоения. Боль за
грудиной, спереди грудной клетки,
имитирующая ИМ, характерна для
проксимального расслоения (более 90%
случаев), особенно если оно распространяется
на корень и вызывает сдавление коронарных
артерий. При дальнейшем расслоении
(1тип) боль перемещается в межлопаточное
пространство, затем смещается вдоль
позвоночника. Мигрирующая боль по пути
распространения расслаивающей гематомы
отмечается у 17-70% больных. Боль в шее,
глотке, челюсти, лице, зубах указывает
на вовлечение восходящей аорты и дуги.
Боль в грудной клетке сзади, спине,
нижних конечностях характерна для
дистального расслоения, при этом она
первоначально локализуется в межлопаточном
пространстве. Отсутствие боли в
межлопаточном пространстве достаточное
свидетельство против дистального
расслоения. При распространении
расслоения аорты I и II типов на брюшную
аорту боль локализуется в эпигастрии,
гипогастрии, пояснице, имитируя острые
заболевания желудочно-кишечного тракта,
урологические заболевания.
Асимптомное
(безболевое) течение (кроме больных с
нарушением сознания) может быть у больных
с хроническим расслоением.
Менее частыми
первоначальными признаками расслоения
аорты (в связи или без связи с болью)
могут быть:
— симптомы ишемии
головного или спинного мозга, периферическая
нейропатия, синкопэ без локальной
неврологической симптоматики (в 4-5%),
которые чаще связаны с разрывом
расслоенной аорты в перикард или
плевральную полость;
— аортальная
недостаточность и острая недостаточность
кровообращения;
— ишемия почек;
— ишемия органов
пищеварения;
— остановка сердца
и внезапная смерть.
Данные объективного
осмотра при расслоении аорты вариабельны
и, в той или иной степени, связаны с
локализацией аорты и степенью вовлечения
сердечно-сосудистой системы. В других
случаях, даже при наличии обширного
расслоения, объективные данные могут
быть невыраженными или вообще
отсутствовать.
1) АГ в начале
заболевания (при возможной клинической
картине шока) наблюдается чаще при
дистальном расслоении (в 80-90% случаев),
реже — при проксимальном. Артериальная
гипотензия — чаще при проксимальном
расслоении. Причинами ее чаще является
тампонада сердца, либо внутриплевральный
или внутриперитониальный разрыв аорты.
2) Асимметрия пульса
(снижение его наполнения или отсутствие)
и АД на верхних или нижних конечностях
наблюдается у половины больных с
проксимальным и у 15% — с дистальным РА
(при вовлечении бедренной или подключичной
артерий). Сужение обусловлено либо
распространением расслоения аорты на
ту или иную артерию, с уменьшением
истинного просвета, либо проксимальной
обструкцией интимальным лоскутом
лежащего выше устья вовлеченной артерии.
Хотя наличие асимметрии пульса у больного
с острой болью предполагает РА, возможны
ошибочные трактовки.
3) Аортальная
регургитация с диастолическим шумом
аортальной недостаточности — важный
признак проксимального расслоения —
встречается у 50-75% больных. Шум может
иметь музыкальный оттенок, лучше
выслушивается вдоль правого края
грудины. Он может быть нарастающим,
убывающим, различной интенсивности, в
зависимости от величины АД. При тяжелой
аортальной недостаточности могут быть
периферические признаки: быстрый,
скачущий и высокий пульс и большое
пульсовое давление. В некоторых случаях
при развитии застойной сердечной
недостаточности, вследствие остро
развившейся аортальной недостаточности,
диастолический шум может быть едва
уловим или отсутствовать.
4) Неврологические
нарушения встречаются в 6-19% всех
расслоений аорты и включают в себя
цереброваскулярные нарушения,
периферическую нейропатию, нарушения
сознания, параплегии. Цереброваскулярные
нарушения встречаются в 3-6% случаев,
вследствие вовлечения безымянной или
левой общей сонной артерии. Реже могут
быть нарушения сознания или даже кома.
При вовлечении
спинальных артерий (чаще при дистальном
расслоении) могут быть параплегии или
парапарезы вследствие ишемии спинного
мозга.
5) Более редкими
проявлениями расслоений аорты могут
быть: ИМ, инфаркт почек и др. В 1-2% случаев
проксимального расслоения могут
вовлекаться устья коронарных артерий
и развиваться вторичный ИМ (чаще —
задний/нижний, вследствие более частого
поражения правой коронарной артерии).
Из-за наличия симптомов расслоений
аорты инфаркт миокарда может клинически
не проявляться. С другой стороны, при
ЭКГ острого ИМ может быть не распознано
расслоение аорты, а применение тромболизиса
может привести к фатальным последствиям.
Поэтому при заднем/нижнем инфаркте
миокарда следует не забывать о возможности
РА и до проведения тромболизиса некоторые
авторы считают необходимым провести
рентгенологическое исследование для
исключения расслоения аорты.
Распространение
расслоения на брюшную аорту может
вызвать различные сосудистые нарушения:
ишемию и инфаркты почек, приводя к
тяжелой АГ и острой почечной недостаточности
мезентериальную ишемию и инфаркты
соответствующей области (в 3-5% расслоений
аорты); острую ишемию нижних конечностей
(при распространении расслоения на
подвздошные артерии).
6) Клиническим
проявлением расслоения аорты могут
быть плевральные выпоты, чаще слева,
вследствие либо вторичной экссудативной
реакции вокруг пораженной аорты, либо
в результате разрыва или просачивания
крови в плевральную полость.
7) Очень редкими
проявлениями расслоений аорты могут
быть:
— пульсация
грудинно-ключичного сочленения
— охриплость голоса
— сдавление трахеи
и бронхов с явлениями стридора или
бронхоспазма
— кровохарканье при
разрыве в трахеобронхиальное дерево
— дисфагия
— рвота кровью при
разрыве в пищевод
— синдром Горнера
— синдром верхней
полой вены
— пульсация тканей
шеи
— атриовентрикулярная
блокада (при вовлечении перегородки)
— лихорадка неясного
генеза, обусловленная воздействием
пирогенных субстанций из гематомы или
связанного с ней выпота
— шумы, обусловленные
разрывом расслоенной аорты в полости
предсердий или правого желудочка с
развитием сердечной недостаточности.
При подозрении на
расслоение аорты важно быстро и точно
верифицировать диагноз.
Рентгенография
органов грудной клетки, не являясь
методом верификации диагноза, тем не
менее, может первой выявить признаки,
подозрительные на расслоение аорты.
Данные рентгенологического обследования
не являются специфичными, но могут дать
основание для проведения других методов
исследования. Основными рентгенологическими
признаками, указывающими на возможность
РА, являются:
I. Расширение тени
аорты (в 81 -90% случаев, по нашим данным),
лучше выявляемое в левой косой проекции
(иногда локальное выпячивание в области
расслоения, реже — расширение верхнего
средостения). Расширение тени аорты
было выявлено у 50% больных с расслоением
I типа (- и у 10% — III типа. Отмечалась
неровность контуров нисходящей аорты,
деформация ее тени.
2. Сепарация
(отделение) кальцинированной интимы в
области выпячивания от адвентиция
более, чем на 1 см (в норме — до 0,5 см) —
предположительный, но также не
диагностический признак.
3. Изменение тени
контуров аорты или средостения при
сравнении с данными предыдущего
исследования.
4. Отклонение трахеи
или плевральный выпот (чаще левосторонний).
5. Резкое снижение
или отсутствие пульсации ненормально
широкой аорты. Хотя большинство больных
с РА имеет один или более рентгенологических
признаков, у 12% пациентов имеется
неизмененная рентгенограмма. Отсутствие
изменений при ренгенографии не позволяет
исключить диагноз расслоения аорты.
Электрокардиография
в 12 стандартных отведениях выявляет
неспецифические для РА признаки
гипертрофии левого желудочка и связанные
с ней изменения (депрессия сегмента ST,
отрицательный зубец Т). У 1/3 пациентов
ЭКГ остается нормальной!!! Тем не менее,
снятие ЭКГ важно по двум причинам:
— отсутствие изменений
на ЭКГ у больного с выраженным болевым
синдромом в грудной клетке является
опорным дифференциально-диагностическим
критерием РА с ИМ;
— наличие на ЭКГ
признаков ОИМ (чаще нижней локализации)
при сопоставлении с данными рентгенографии
позволяет не только предположить у
больного расслоение аорты, но и указывает
на вовлечение коронарных артерий.
Лабораторные
признаки не очень показательны в
диагностике расслоений аорты:
а. анемия — при
значительной секвестрации крови в
ложном канале или разрыве в полости;
б. небольшой
(умеренный) нейтрофильный лейкоцитоз
(до 12-14 тыс./мм3);
в. повышение ЛДГ и
билирубина (из-за гемолиза крови в ложном
канале);
г. нормальный уровень
КФК и трансаминаз;
д. изредка возможно
развитие ДВС-синдрома.
По данным объективных
и рутинных методов обследования, диагноз
расслоения аорты может быть поставлен
только у 62% пациентов. Остальные в начале
заболевания имеют признаки ишемии
миокарда, застойной недостаточности
кровообращения, нерасслаивающей
аневризмы грудной или брюшной аорты,
симптомы аортального стеноза, ТЭЛА и
др. Среди этих больных с первоначально
недиагносцированным расслоением аорты,
у 2/3 расслоений аорты было диагносцировано
другими методами исследования,
использованными для решения прочих
клинических вопросов. У 1/3 диагноз быть
поставлен только на аутопсии.
Основными методами
диагностики расслоений аорты в настоящее
время считают методы, позволяющие
визуализировать аорту:
— аортография
— контрасгно-усиливающая
компьютерная томография (КТ)
— ядерно-магнитный
резонанс (ЯМР)
— трансторакальная
и трансэзофагеальная эхокардиография.
Каждая методика
имеет свои преимущества и недостатки.
Выбор метода зависит от возможности и
опыта.
Аортография долгое
время рассматривалась как стандартный
и единственно точный высокочувствительный
метод диагностики расслоений аорты.
Прямыми признаками расслоения аорты
при аортографии являются: визуализация
двух просветов (истинного и ложного),
интимального лоскута, а непрямыми —
деформация просвета аорты, расширение
и деформация ее стенки, ненормальное
отхождение сосудистых ветвей, наличие
аортальной регургитации. Аортография
позволяет:
1. определить
протяженность расслоения
2. выявить вовлеченность
ветвей аорты
3. определить место
начального разрыва и точное место
проксимальной фенестрации
4. наличие или
отсутствие дистальной фенестрации
5. оценить степень
состоятельности аортального клапана
и коронарных артерий.
Однако, ложный
просвет, чаще выявляющийся в нисходящей
аорте, в 10-15% случаев тромбируется;
истинный просвет при этом сужен. При
трансфеморальном доступе катетер может
не попасть в истинный просвет аорты.
Выявить наличие интимального лоскута
(т.е. отслоенную внутреннюю оболочку
между истинным и ложным просветом)
удается у 1/3 больных.
Недостатком
аортографии является возможность
получения ложно-отрицательных результатов,
что случается при слабой контрастированности
ложного просвета (из-за его возможного
тромбоза), одинаково равномерном
контрастировании обоих каналов, малом
и локальном расслоении.
К сложностям
применения данного метода следует
отнести риск инвазивной процедуры и
введения контрастного вещества (его
непереносимость), невозможность
выполнения аортографии у нестабильных
(нетранспортабельных) больных. Кроме
того, введение альтернативных
диагностических методик показало, что
чувствительность и специфичность
аортографии составляет 77-88% и 95%,
соответственно. Так, ложный ход
визуализируется у 87% больных, интимальный
лоскут — у 70% и место начального разрыва
интимы — лишь у 50% пациентов с расслоениями
аорты.
Эхокардиография
является доступным и неинвазивным
методом диагностики РА. По литературным
данным трансторакальная эхокардиография
позволяет выявить 80% расслоений аорты.
В настоящее время особую роль в диагностике
расслоений аорты отводят чреспищеводной
ЭхоКГ (чувствительность метода
составляет 95%, а специфичность-75%),
являющейся методикой выбора при
нестабильном состоянии больного, т.к.
может быть быстро выполнена у постели
больного, в операционной, непосредственно
перед оперативным вмешательством, не
требует прекращения мониторного
наблюдения и проводимых терапевтических
мероприятий. Эхокардиография позволяет
визуализировать расширение луковицы
аорты, увеличение толщины стенок аорты,
функцию аортального клапана, определить
подвижный лоскут в просвете аорты, а
также дает дополнительную информацию
о сердечных структурах и функции.
При отсутствии
возможности проведения чреспищеводной
ЭхоКГ, методом выбора является компьютерная
томография с введением контраста. При
контрастно-усиленной КТ расслоение
аорты определяется по наличию двух
различных просветов, видимо разделенных
интимальным лоскутом, либо по различной
скорости (степени) контрастного
затемнения. Метод обладает чувствительностью
83-94% и специфичностью 87-100%.
Преимуществами КТ
являются: неинвазивность, хотя и требуется
в/в введение контраста; доступность;
возможность установить диагноз расслоения
аорты в случае тромбоза ложного просвета;
возможность устанавливать наличие
перикардиального выпота.
Основные недостатки
КТ: относительно невысокая чувствительность
в отношении диагностики расслоений
аорты; невозможность в 1/3 случаев выявить
интимальный лоскут; редкость установления
места начального разрыва; невозможность
выявить наличие аортальной регургитации
и вовлечение сосудистых ветвей.
ЯМР является
неинвазивной методикой, не требующей
в/в введения контраста, при этом дающей
высококачественное изображение в
нескольких плоскостях. ЯМР облегчает
распознавание РА, позволяет выявить
вовлеченность ветвей, а также
диагностировать расслоение аорты у
пациентов с предшествующими заболеваниями
аорты. Чувствительность и специфичность
метода — около 98%, при этом, чувствительность
составляет 88% для установки места
интимального разрыва и аортальной
регургитации, 98% — для диагностики наличия
тромбоза и 100% — для выявления перикардиального
выпота. Необычайно высокая точность
делает ЯМР современным «золотым
стандартом» в диагностике РА, особенно
у стабильных больных и с хроническим
расслоением.
Однако, у метода
все же есть ряд недостатков: ЯМР
противопоказан больным с пейсмейкером,
при наличии определенного типа сосудистых
скрепок, некоторыми старыми типами
протезирования металлическими
искусственными клапанами; не является
широко доступным методом. Некоторые
авторы считают относительным
противопоказанием к проведению ЯМР
нестабильное состояние больного,
требующее в/в назначения гипотензивных
препаратов и мониторинга АД.
Лечение при расслоении
аорты направлено на остановку
прогрессирования расслаивающей гематомы.
Боль должна быть
купирована в/в введением морфина.
Для уменьшения
сердечного выброса и снижения скорости
изгнания ЛЖ, применяют b-блокаторы в
возрастающих дозах до снижения ЧСС
60-80 в мин.
При наличии
противопоказаний к применению b-блокаторов
(брадикардия, АВ-блокада, бронхоспазм),
сейчас все чаще применяются антагонисты
кальциевых каналов. Нифедипин сублингвалыю
может быть применим немедленно, пока
будут приготовлены к введению другие
препараты. Недостатком нифедипина
является слабое отрицательное инотропное
и хронотропное действия, в связи с чем
могут быть применены дилтиазем и
верапамил.
При неэффективности
бета-блокаторов может быть применен
нитропруссид натрия в дозе 0,5-10 мг/кг*мин
в/в.
При рефракторной
гипертензии, в результате вовлечения
почечных артерий, наиболее эффективно
применение ингибиторов АПФ (эналаприл
— 0,625 мг внутривенно каждые 4-6 ч. с
постепенным увеличением дозы).
При гипотензии
следует думать о возможности тампонады
сердца, разрыве аорты, что, по возможности,
требует быстрого восстановления ОЦК.
При рефракторной гипотензии предпочтительно
использовать норадреналин, мезатон.
Допамин используется для улучшения
функции почек и только в малых дозах.
При стабилизации
состояния больного немедленно проводятся
диагностические исследования для
верификации диагноза. При нестабильном
состоянии больного предпочтительно
выполнение ТЭЭ, на фоне непрерывающегося
мониторинга и терапевтических мероприятий.
Дальнейшая тактика
определяется типом расслоения.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


