Артериальное давление риск 3 что это такое
Гипертоническая болезнь 3 степени риск 3 – это одна из самых тяжелых форм патологии, которая сопровождается устойчивым повышением давления и приводит к нарушению работы большинства органов. В результате аномальных процессов существенно ухудшается качество жизни и повышается угроза инвалидности. Потому так важно своевременно начинать лечение заболевания.
Суть патологии
Артериальная гипертензия считается одним из наиболее распространенных поражений сердечно-сосудистой системы. По МКБ-10 ее кодируют под шифрами I10-I15: болезни, характеризующиеся повышенным кровяным давлением.
По статистике, этим нарушением страдает примерно 30 % людей. Особенно опасным состоянием является 3 стадия патологии. Люди, которые сталкиваются с повышением давления, должны очень внимательно относиться к состоянию своего здоровья. Это обусловлено повышенной вероятностью возникновения осложнений.
Гипертония является заболеванием, которое имеет хроническое течение и сопровождается устойчивым повышением давления. Для артериальной гипертензии 3 степени с группой риска 3 характерно увеличение показателей до 180/110 мм рт. ст.
Это состояние представляет реальную опасность для жизни. При развитии такой тяжелой болезни людей не берут в армию. Также им нередко грозит инвалидность.
Причины и группы риска
Артериальная гипертония может быть следствием психоэмоционального перенапряжения. В результате этого состояния нарушаются гормональные механизмы, которые несут ответственность за контроль давления. Также могут возникать поражения вазомоторной системы.
К устойчивому увеличению показателей давления могут приводить самые разные причины. К ним относят:
- болезни почек;
- опухолевые поражения надпочечников;
- болезнь Такаясу;
- сужение аорты;
- поражения щитовидной железы;
- заболевания шейного отдела позвоночника;
- порок сердца.
В норме давление должно находиться на уровне 120/80 мм рт. ст. Врачи допускают его небольшие колебания в сторону увеличения или снижения. Это связано с особенностями кровоснабжения тканей. Так, во время физических нагрузок давление увеличивается. Когда потребность в усилении кровотока уменьшается, параметры нормализуются.
Существует несколько факторов, которые повышают угрозу развития артериальной гипертензии:
- возраст;
- гиподинамия;
- вредные привычки;
- употребление большого количества соли;
- наличие ожирения;
- дефицит кальция;
- сахарный диабет;
- инфекционные заболевания;
- наследственная предрасположенность;
- увеличение содержания атерогенных липопротеинов и триглицеридов.
Пациенты, страдающие гипертонией, делятся на разные категории. Эта классификация осуществляется в зависимости от показателей давления, принадлежности к группе риска, наличия сопутствующих патологий и поражения органов-мишеней.
Степени гипертензии
Гипертоническая болезнь имеет несколько этапов развития, для каждой из которых характерны определенные особенности:
- Первая степень. На этой стадии наблюдаются периодические случаи повышения артериального давления. Причем состояние пациента нормализуется без посторонней помощи. Благодаря профилактическим мероприятиям и соблюдению диеты удается стабилизировать параметры АД.
- Вторая стадия. На этом этапе давление повышается довольно часто. Справиться с симптомами гипертензии можно только с помощью медикаментозных средств.
- Третья степень. Эта стадия болезни считается самой тяжелой. Она сопровождается поражением органов-мишеней – сердца, почек, глаз, головного мозга. При повышении уровня холестерина положение усугубляется. На стенках сосудов формируются атеросклеротические бляшки, что приводит к их сужению. Как следствие, вероятность опасных последствий увеличивается.
Артериальная гипертензия 3 степени характеризуется серьезным увеличением давления. Оно превышает отметку в 180/110 мм рт. ст. Эти показатели являются смертельно опасными. При отсутствии адекватной терапии есть риск развития острой недостаточности сердца, атеросклероза, инфаркта миокарда, инсульта.
Риски
Во время диагностики артериальной гипертензии врач обязательно определяет степень риска. Под данным термином понимают вероятность возникновения у больного сердечно-сосудистых патологий в течение 10 лет.
При определении степени риска специалист учитывает множество дополнительных факторов – возрастную категорию, половую принадлежность, образ жизни, генетическую предрасположенность, наличие сопутствующих патологий, состояние органов-мишеней.
ВАЖНО ЗНАТЬ! Повышенный уровень холестерина провоцирует развитие гипертонии и атеросклероза, и в целом является очень опасным для сердца. Но сегодня такую проблему уже можно решить. Ученые нашли способ растворения холестериновых бляшек природными компонентами.
Средство применяют в домашних условиях за 30 минут до еды. Подробнее…
Людей, страдающих гипертонической болезнью, делят на такие группы риска:
- Риск 1. В этом случае вероятность появления патологий сердечно-сосудистой системы составляет менее 15 %.
- Риск 2. Угроза появления патологий сердца и сосудов находится в пределах 15-20 %.
- Риск 3. Вероятность появления сердечно-сосудистых аномалий – 20-30 %.
- Риск 4. В данном случае вероятность неблагоприятных последствий для сердца и сосудов превышает 30 %.
Людей, которые имеют артериальную гипертензию 3 степени, относят к 3 или 4 группе риска. Это обусловлено поражением органов-мишеней. При выявлении запущенных стадий гипертонии нужно немедленно приступать к интенсивному лечению.
Важно: При наличии у человека 1 или 2 группы риска достаточно контроля состояния пациента и применения методов немедикаментозной терапии. Если же у больного диагностирована 3 или 4 группа риска, важно незамедлительно начинать гипотензивное лечение.
Симптомы гипертонической болезни 3 степени
Для артериальной гипертензии характерно не только увеличение кровяного давления. Это заболевание сопровождается также следующими проявлениями:
- болевые ощущения в районе сердца;
- головокружения;
- пульсирующие боли в области затылка и висков;
- кровотечения из носа;
- сильная раздражительность;
- чрезмерная потливость;
- появление красных пятен на коже – они в основном локализуются на лице и шее;
- увеличение частоты сокращений сердца;
- потемнение в глазах.
При гипертензии 3 степени показатели давления значительно превышают стандартные показатели АД здорового человека. В этом случае нормализовать параметры достаточно сложно. Как следствие, нарушается функционирование всех органов-мишеней – печени, мозга, сердца, глаз, почек.
Клиническая картина патологии может отличаться в зависимости от того, какие именно внутренние органы были повреждены:
- Сердце. Приступы увеличения давления приводят к нарушению эластичности стенок миокарда и оказывают воздействие на аномальное расширение левого желудочка. При развитии гипертонии сердце вынуждено перекачивать кровь с удвоенной силой. Это вызывает утолщение стенок желудочка и спустя некоторое время провоцирует сердечную недостаточность.
- Сосуды. При высоком давлении стенки артерий подвергаются гипертрофическим изменениям. Это становится причиной существенного сужения их просвета. На внутренней поверхности стенок с каждым приступом гипертонии образуются повреждения, которые сопровождаются формированием бляшек. Как следствие, нарушается кровообращение и появляются симптомы опасных патологий – флеботромбоза, тромбофлебита и т.д.
- Почки. Нарушения в работе этого органа обусловлены поражением сосудов. При недостаточности кровоснабжения возникает кислородное голодание. В отдельные участки кровь вообще не попадает. Это влечет некротическое поражение – инфаркт. После отмирания тканей возникает почечная недостаточность.
- Глаза. Увеличение давления провоцирует различные поражения органа зрения. Приступ артериальной гипертензии влечет сильное поражение сосудов сетчатки глаз. При увеличении давления они могут даже разрываться, что приводит к кровоизлиянию в глазном яблоке. Гипертоническая болезнь может приводить к серьезному ухудшению зрения.
Обратите внимание: Перечисленные проблемы могут сопровождаться такими симптомами, как покраснение глаз, нарушение координации движений, ухудшение интеллектуальных функций, ослабление памяти. При наличии сердечной недостаточности есть риск появления одышки, повышенного беспокойства, быстрой утомляемости, стенокардии и аритмии.
Диагностика
Чтобы выявить степень тяжести гипертензии и определить поражение внутренних органов, применяют лабораторные и инструментальные исследования:
- Анализ крови. При артериальной гипертензии отмечается увеличение содержания холестерина. Это обусловлено наличием липопротеинов низкой плотности. Поражение почек может привести к увеличению мочевины, остаточного азота, креатинина.
- Осмотр глазного дна. Во время этой процедуры офтальмолог видит извитые и суженные артерии, имеющие красноватый оттенок. Это обусловлено отражением света от плотной стенки, которая подверглась склеротическим изменениям. Также врач может выявить кровоизлияния в сетчатку.
- Консультация невролога. Этот специалист может обнаружить ухудшение чувствительности конечностей, уменьшение устойчивости во время ходьбы, нарушение координации движений.
- Электрокардиограмма. С помощью этой процедуры удается выявить нарушения сердечного ритма, перегрузку мышцы, ишемию некоторых участков миокарда.
- УЗИ сердца. Данная процедура помогает выявить недостаточность органа, мышечную гипертрофию, увеличение сердца.
- УЗИ почек. С помощью исследования удается обнаружить аномалии в структуре тканей органа и уменьшение его объема.
Лечение гипертонической болезни
При развитии гипертонии 3 степени обязательно проводится комплексное лечение, которое заключается в применении нескольких взаимодействующих лекарств. Одного медикаментозного средства в данном случае будет недостаточно.
Коррекция образа жизни
Обязательным элементом терапии является организация правильного образа жизни. Он подразумевает ежедневную умеренную активность. При этом специалисты рекомендуют выбирать аэробные нагрузки. Немаловажное значение имеет нормализация режима питания.
Дополнительно врач может рекомендовать поддерживающие процедуры, которые позволяют улучшить общее самочувствие. Обязательно необходимо наладить режим работы и отдыха. При этом очень важно исключить переутомление и стрессовые ситуации.
Запущенные случаи гипертонии представляют реальную опасность из-за угрозы гипертонического криза. В данном случае наблюдается резкое увеличение показателей давления. Это чревато развитием инсульта или инфаркта, что станет причиной инвалидности.
Медикаментозная терапия
Применение антигипертензивных лекарств направлено на уменьшение показателей давления. Оно должно составлять менее 140/90 мм рт. ст. При высоких параметрах необходимо использовать комбинированную терапию, поскольку одного лекарства для снижения давления может быть недостаточно.
К основным категориям лекарственных средств для снижения давления относят следующее:
- бета-адреноблокаторы – бисопролол, метопролол;
- диуретики – фуросемид, гидрохлортиазид;
- ингибиторы АПФ и блокаторы ангиотензиновых рецепторов – лозартан, лизиноприл;
- антагонисты кальция – амплодипин, нимодипин;
- ингибиторы ренина – алискирен;
- альфа-блокаторы – альфузозин, доксазозин.
При развитии 3 степени гипертонии обязательно выписывают 2 или 3 препарата для нормализации давления. Максимальной эффективностью обладает сочетание ингибитора АПФ и мочегонного средства или бета-адреноблокатора, диуретика и антагониста кальция.
Помимо антигипертензивных средств, применяют другие методы устранения осложнений. К ним относят использование антитромбоцитарных средств, препаратов для снижения сахара, гиполипидемическую терапию.
При выборе лекарств нужно учитывать результативность конкретной категории медикаментов в определенной ситуации. При наличии сопутствующих заболеваний стоит выбирать те средства, которые приносят пользу с учетом ассоциированной патологии.
Также при назначении лекарства нужно учитывать возможные противопоказания. Так, бета-адреноблокаторы запрещено применять для терапии гипертензии у людей с частотой пульса менее 55. Помимо этого, их запрещено использовать при тяжелой атриовентрикулярной блокаде или серьезных нарушениях периферического кровообращения.
Народные средства
В дополнение к традиционным средствам можно применять действенные народные рецепты. Однако такой подход допустимо использовать исключительно по рекомендации врача. Чаще всего специалисты советуют применять лекарственные растения, имеющие седативное действие. В эту категорию входят боярышник, мята, мелисса, валериана, ромашка.
В домашних условиях облегчить состояние помогут цитрусовые фрукты, зеленый чай с добавлением меда и лимона, отвар шиповника. Данные средства замедляют развитие патологии и снижают отрицательное воздействие повышенного давления на работу внутренних органов.
Высокой результативностью при гипертонической болезни отличается чеснок. Это средство способствует разжижению крови, предотвращает скопление липидов на стенках сосудов и активизирует кровообращение. Благодаря употреблению чеснока снижается риск формирования тромбов, которые перекрывают сосуды и увеличивают вероятность инфарктов и инсультов.
При этом важно учитывать, что применение чеснока запрещено комбинировать с использованием антиагрегантов и антикоагулянтов. Подобные сочетания могут спровоцировать развитие кровотечения.
При выявлении гипертонической болезни 3 степени можно использовать чесночный настой. Для его приготовления следует взять 2 зубчика, измельчить, добавить кипяток и оставить на 12 часов настаиваться. Принимать средство нужно 2 раза в сутки по 1 стакану. Длительность терапии – 1 месяц.
Особенности питания
При развитии артериальной гипертензии необходимо уменьшить потребление животных жиров и углеводов. Благодаря этому удается снизить вес, нормализовать самочувствие и состояние здоровья.
Основой рациона должны быть злаки, овощи, фрукты, нежирная морская рыба. Благодаря правильному питанию удается насытить организм полезными веществами.
При этом важно минимизировать потребление соли и сахара. Это позволяет существенно снизить количество осложнений. Данные продукты стоит заменить натуральными вкусовыми добавками – лимоном, корицей, зеленью, медом. Из молочных продуктов стоит отдавать предпочтение йогурту, творогу, кефиру.
Врачи не рекомендуют употреблять кофе и крепкий чай. Лучше отдавать предпочтение зеленому чаю с лимоном, морсам, отвару шиповника, разбавленным сокам.
Профилактика гипертонии
Полностью вылечить данную форму заболевания нельзя. Прогноз зависит от степени тяжести недуга, своевременности терапии и выполнении врачебных рекомендаций. Чтобы минимизировать риск негативных последствий, нужно заниматься профилактикой данного недуга:
- систематически выполнять дыхательную и общеукрепляющую гимнастику;
- исключить стрессы;
- полноценно отдыхать;
- гулять на свежем воздухе;
- контролировать параметры давления;
- систематически посещать кардиолога;
- отказаться от вредных привычек;
- правильно питаться;
- делать массаж воротниковой области.
Гипертоническая болезнь 3 степени, которая характеризуется риском 3 или 4 группы, считается очень серьезным нарушением. Если вовремя не приступить к лечению, есть возможность развития опасных последствий для здоровья. Потому любые признаки повышения давления должны стать основанием для визита к врачу.
Источник
Согласно эталонам, установленным Всемирной Организацией Здравоохранения, норма АД находится в диапазоне от 100 до 139 (систолический или верхний показатель) на 60-89 (диастолический или нижний). Гипертоническая болезнь 3 степени характеризуется стойким ростом артериального давления выше 180 на 110 мм рт. ст.
Состояние несет колоссальную опасность здоровью и жизни: риски инфаркта, инсульта, слепоты, внезапной сердечной смерти составляют от 40 до 60% и даже выше.
Терапия подобного состояния представляет немалые сложности по причине перестройки организма на патологический лад.
Коррекция проводится под контролем группы специалистов: кардиолога, невролога, нефролога и эндокринолога, поскольку проблема имеет системный полиэтиологический характер.
Согласно данным статистики, гипертонией третьей стадии страдает от 10 до 12% всех пациентов с установленным диагнозом.
Средний срок перехода патологии на заключительный этап (от начала болезни до трансформации в терминальную фазу) — 6-8 лет без лечения.
Степени гипертонии и их характеристика
Патологический процесс повышения артериального давления подразделяется на 3 этапа. Все три отличаются рядом черт:
- Цифрами тонометра.
- Вовлечением так называемых органов-мишеней.
- Длительностью течения.
- Реакцией на проводимую терапию.
- Необходимой тактикой курации.
Гипертоническая болезнь 3 степени — это крайний этап патологического состояния, полное излечение уже невозможно, поскольку организм пациента привыкает к стабильно высокому уровню АД.
Все системы: от центральной нервной до эндокринной перестраиваются на патологический лад и начинают регулировать процессы сужения и расширения сосудов не так, как следовало бы.
Перечень различий представлен в сводной таблице:
| 1 степень | 2 степень | 3 степень |
|---|---|---|
| Цифры артериального давления не более 149 на 99. | Уровень АД находится в пределах 160-180 на 100-110. | Показатели тонометра свыше 180 на 110. |
| Течение крайне нестабильное, выраженность изменений зависит от времени суток, иных факторов. Возможны спонтанные периоды улучшения. | Болезнь проходит с выраженным повышением давления. | Стабильно тяжелое состояние пациента. |
| Регресс возможен и даже вероятен. | Периоды улучшения следуют за моментами усугубления состояния. | Самостоятельное изменение в лучшую сторону не наблюдается никогда. |
| Терапия заключается в изменении образа жизни. В редких случаях приходится использовать медикаменты. | Лечение комплексное, с коррекцией жизнедеятельности и лекарственным воздействием. | Используются все доступные методы. |
| Эффективность достигается в 90-95%, наступает полное излечение. | Избавление от гипертонической болезни невозможно, но при полном лечении осложнений нет, допускается возвращение к нормальной жизни. | Высокая резистентность к курсу, значительная вероятность летальных осложнений (50-65% случаев) в перспективе 5 лет. Терапия направлена на предотвращение патологических изменений со стороны органов и систем, которые могли бы спровоцировать смерть человека. |
| Риск угрожающих последствий — около 2-5% на протяжении 10 лет. | 6-15% | 50-70%, в зависимости от риска и наличия сопутствующих патологических факторов. Перспектива 5-8 лет. |
Согласно классификации ВОЗ, степень гипертонической болезни означает только уровень повышения давления, а стадия — тяжесть поражения органов-мишеней.
| Стадия 1 | Внутренние органы не затронуты. |
| Стадия 2 | Поражен 1-2 органа, но без нарушения их функционирования. |
| Стадия 3 | Поражение внутренних органов с нарушением их функции. Вовлечены: мозг, сердце, почки, глазное дно и артериии. |
Пример формулировки диагноза:
- Наименование заболевания: Гипертоническая болезнь (сокращенно ГБ).
- Степень ГБ: 1 (давление 149/99), 2 (АД в пределах 160-180 на 100-110) или 3 (показатель свыше 180 на 110.)
- Стадия: 1 (без вовлечения органов) , 2 (с вовлечением, но без нарушения функции) или 3 (нарушено функционирование анатомических структур).
- Степень риска: 1 (низкий), 2 (средний), 3 (высокий), 4 (крайне высокий).
Таким образом гипертоническая болезнь 3 степени 3 стадии риск 3-4 характеризуется высокой летальностью, вероятностью инвалидности, тяжелым общим течением с существенным снижением качества жизни.
Относительная нормализация состояния достигается применением комплекса препаратов и коррекцией факторов летального исхода.
Риски 1-4 при ГБ крайнего этапа
В зависимости от вероятности развития смертельных или инвалидизирующих осложнений, в кардиологической практике выделяют несколько степеней риска. Всего насчитывается 4 возможных фактора.
Риск 1 (низкий)
При АГ 3 степени развивается крайне редко. Характерен для пациентов только встретившихся с патологией лицом к лицу.
Приписка «риск 1 ст.» в диагнозе означает, что вероятность летальных или тяжелых осложнений в перспективе 5 лет составляет не более 2-5%.
При коррекции состояния удается снизить эту вероятность до 0.2-1%, что свидетельствует о полном контроле над болезнью.
При ГБ 3 этапа такое невозможно в принципе, патология постоянно дает о себе знать, течет непредсказуемо.
Риск 2 (средний)
Также не характерен для болезни на описываемой стадии. Вероятность осложнений со стороны сердечнососудистой системы и органов-мишеней составляет не выше 10-12%.
Чаще встречается при гипертонической болезни 1-2 стадии, при наличии нескольких факторов, ухудшающих исход (см. прогноз).
Риск 3 (высокий)
Риск ссо 3 степени это вероятность становления сердечнососудистых осложнений (именно они зачастую и становятся фактором летальности). Характеризуется значительной возможностью ухода пациента из жизни (от 15 до 25% в перспективе 5 лет).
Снизить столь высокий процент помогает комплексная терапия (медикаментозная + изменение образа жизни), также устранение факторов риска. Это еще не приговор, но уже и не указание на оптимистичный сценарий дальнейшего течения.
Риск 4 (крайне высокий)
Артериальная гипертензия 3 степени риск 4 это наиболее вероятная картина на данном этапе развития патологического процесса. Вероятность летальных осложнений варьируется в пределах от 30 до 50% и выше. В перспективе 3-5 лет.
Комплексная коррекция состояния снижает показатель на 20-30%, но гарантировать высокую выживаемость никто не может. Риск ссо 4 характеризуется уже текущими осложнениями со стороны органов-мишеней.
Смена лечения проводится регулярно (от 2 до 4 раз в год). Подбор грамотного терапевтического курса показан в условиях стационара под постоянным контролем тонометрией.
Риск 4 при гипертонической болезни указывает на самый неблагоприятный сценарий течения патологии, но при ГБ 3 степени встречается в 80% случаев.
Причины
Процесс имеет негомогенный характер. Факторов развития его множество. В зависимости от этиологии (происхождения) называют эссенциальную гипертензию и реноваскулярную форму.
Первичная форма
Встречается в 50-60% клинических ситуаций, что делает ее самой распространенной среди остальных. Характеризуется обусловленностью со стороны сердца или сосудов. Иные органы в становлении проблемы не участвуют.
Какие именно патологии могут спровоцировать эссенциальную гипертензию:
- Инфаркт. Острое нарушение кровообращения в миокарде. После оказания помощи в стационаре и стабилизации состояния пациента, возможно дальнейшее развитие патологии по двум сценариям: давление начнет понижаться или же стабильно повышаться. Как правило, стартует процесс сразу со 2 стадии, что делает его изначально сложным для устранения.
Некоторые кардиологи усматривают связь между моментом старта лечения и вероятностью осложненного течения гипертензии после.
Так это или нет, никто точно сказать не может: слишком мало эмпирических данных.
В любом случае, при возникновении одышки, боли в груди давящего характера, тахикардии, бледности кожи нужно вызывать скорую. Риск не приводит ни к чему хорошему.
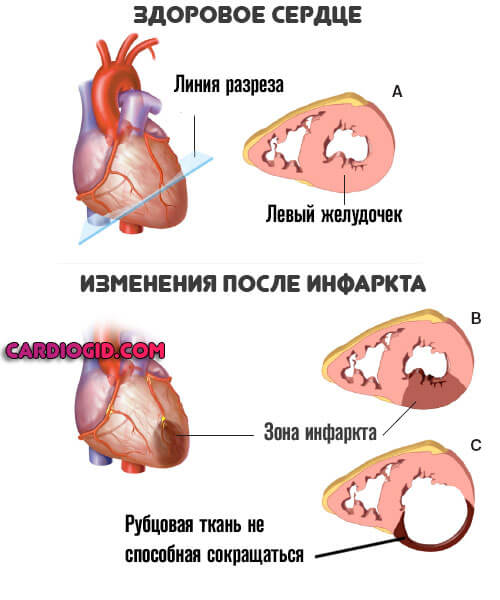
- Острая или застойная сердечная недостаточность. Типично развитие проблем с работой органа: он оказывается не способен выбрасывать кровь с достаточной интенсивностью. Отсюда ишемия и возможный инфаркт.
Патология протекает тихо до поры, до времени. Но симптомы заметить получается: возникает одышка без физической нагрузке или при минимальной ее интенсивности (ходьба, подъем по лестнице), боли в груди, потливость по ночам и во время минимальной активности, бледность кожных покровов и посинение носогубного треугольника.
Подробнее о хронической сердечной недостаточности читайте здесь, острая форма рассмотрена в этой статье.
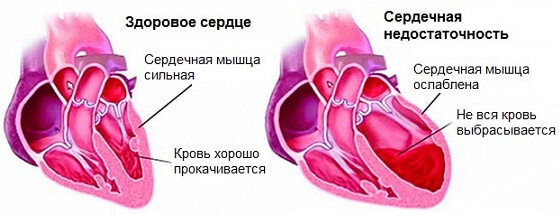
- Ишемическая болезнь. Идет рука об руку с недостаточностью. Характерно развитие тех же симптомов. Без применения диагностических методик отграничить, где кончается одно и начинается другое сложно.
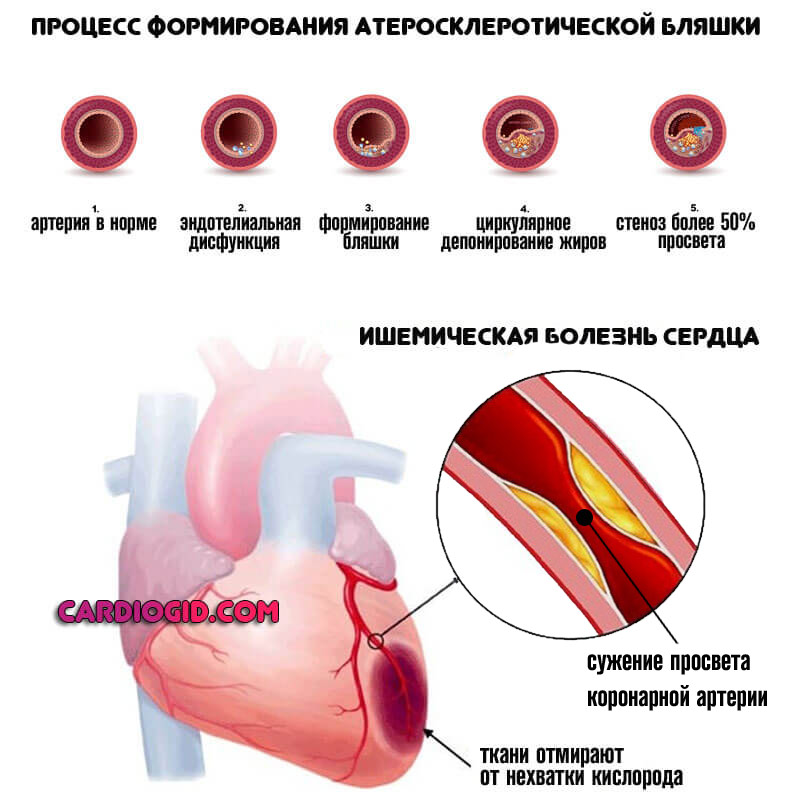
- Атеросклероз аорты и ее крупных ветвей. Сказывается закупорка артерий холестериновыми бляшками или стойкий стеноз кровоснабжающих структур.
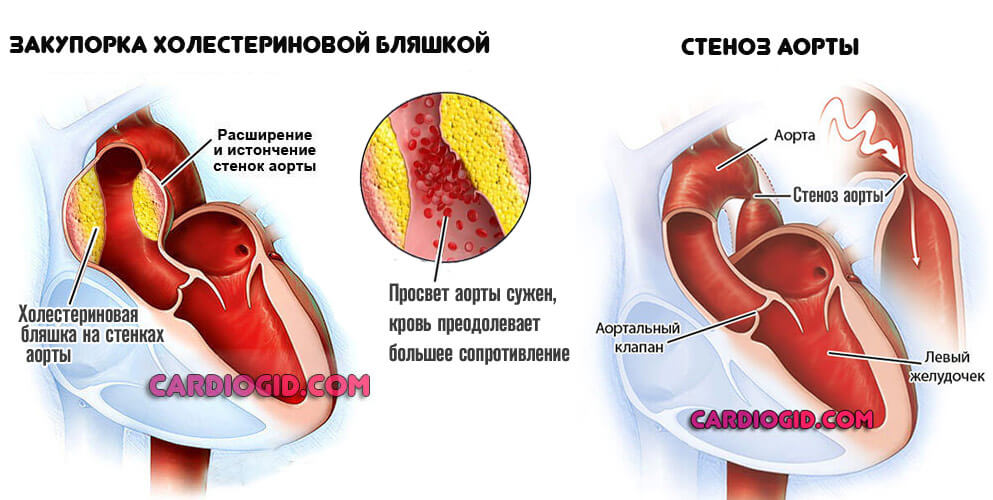
Сердцу приходится работать активнее, чтобы скомпенсировать сопротивление. Отсюда стабильно высокое артериальное давление.
Это единственный случай, когда тотальное устранение проблемы (путем баллонирования, стентирования или удаления липидных отложений) приводит к быстрому улучшению состояния здоровья.
Окклюзия (закупорка) чаще возникает у людей, имеющих метаболические проблемы или злоупотребляющих жирной пищей. Стенозирование — у курильщиков и алкоголиков.
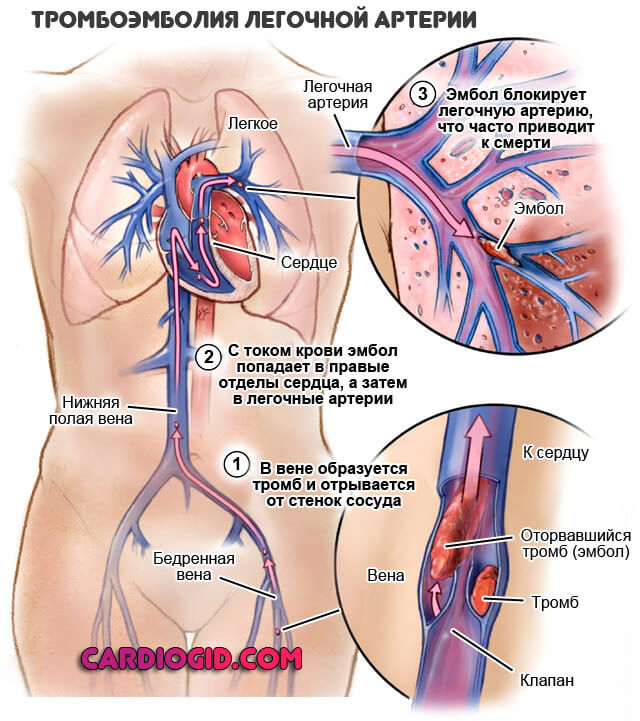
- Изменение реологических свойств крови. Гематологическая проблема. Носит, как правило, временный характер. Сопровождается сгущением жидкой соединительной ткани.
Если процесс протекает на фоне атеросклероза, наблюдается еще больший рост артериального давления, риск осложнений становится выше на 15-20% от номинального.
Кроме того, растет вероятность тромбоэмболии: густая кровь имеет свойство «слипаться», образуя комковидные структуры.
Обнаружить проблему можно только посредством общего анализа крови (количество тромбоцитов, гемоглобин, цветной уровень повышены).
Вторичная артериальная гипертензия
Реноваскулярная форма. Вопреки названию, далеко не всегда виною оказываются почки и выделительная система.
Речь может идти о полиэтиологическом состоянии, что чаще всего и бывает на практике. Какие болезни могут спровоцировать проблему и как распознать их на раннем этапе:
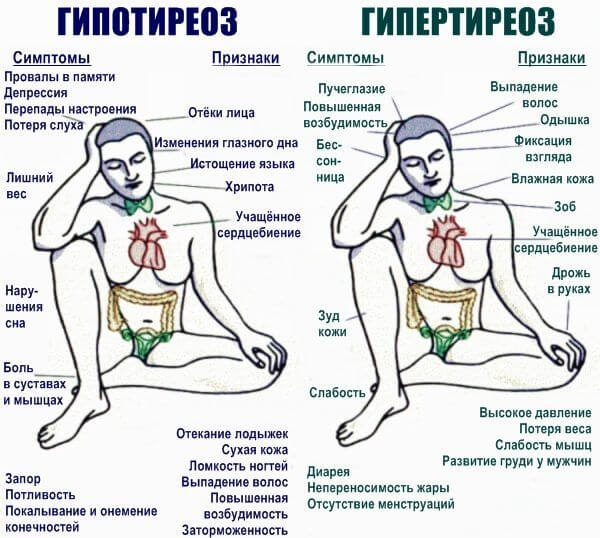
- Гипертиреоз. Избыток гормонов щитовидной железы в кровеносном русле. Вызывает повышение температуры тела.
Изменение рельефа шеи (зоб), выпучивание глаз, постоянную усталость, потливость, раздражительность, ощущение жара. Причина либо в опухоли, либо в неправильном питании.
- Гиперкортицизм. Проявляется болезнь Иценко-Кушинга. Основные симптомы: боли в спине, костях, резкое ожирение, снижение либидо, потенции. Нарушение менструального цикла, бессонница. Причина процесса — опухоль надпочечников или гипофиза. Механизм: повышение кортизола обладающего гипертензивными свойствами.
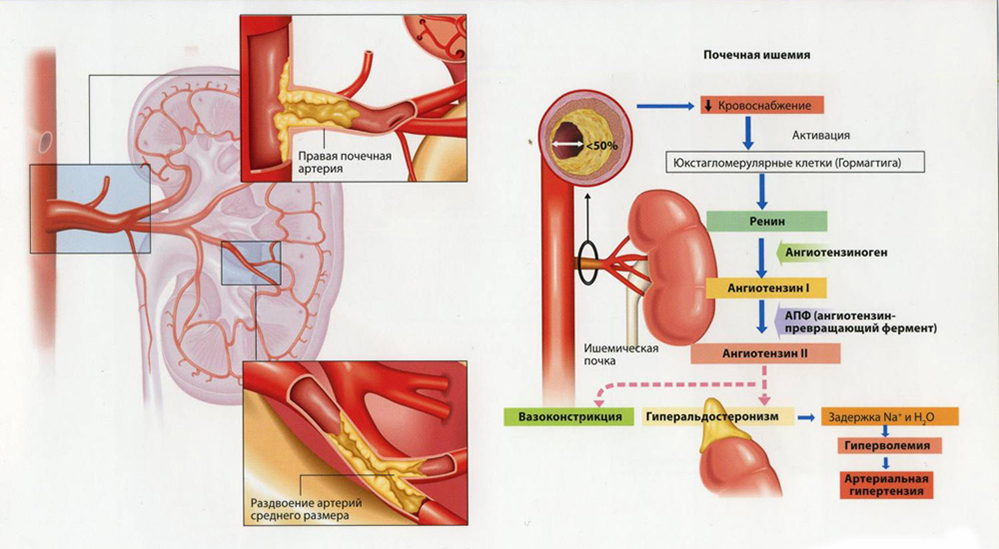
- Патологии почек. Многообразны: от пиелонефрита до гидронефроза и рака. Вырабатывается избыток ренина, обладающего свойством повышать артериальное давление.
В дополнение растет концентрация ангиотензина-II, синтезируемого из ангиотензиногена печени. Три гормона (ренин-ангиотензин-альдостерон) регулируют артериальное давление на биохимическом уровне.
При патологиях почек система перестает работать, фон специфических веществ смещается вы сторону повышения синтеза.
Определяются выходом большего количества мочи, частыми ложными позывами, дискомфортом в пояснице, изменением физических свойств урины (оттенок, запах).
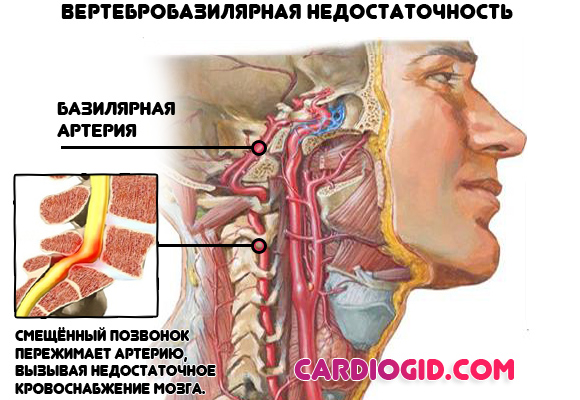
- Остеохондроз, вертебробазилярный синдром. Обуславливают нарушение мозгового кровообращения, процессов торможения ЦНС. При нормализации состояния все приходит в норму. Сопровождается головной болью, вертиго, зрительными проблемами, снижением слуха, резким дискомфортом в области шеи.
- Сахарный диабет. Вызывает изменение реологических свойств крови, нарушает адекватный синтез названных выше гормонов. На ранних стадиях или в латентной форме сопровождается приступами одышки, нарушением сознания, тремором, резким чувством голода, потемнением в глазах.
Гипертония 3 степени возникает за 3-8 лет от момента начала патологического процесса. Выявить первопричину состояния и скорректировать ее за это время вполне возможно. Все в руках пациента.
Характерные симптомы
Симптоматика развивается изолированно только при эссенциальном происхождении болезни. Если процесс вторичен, помимо описанных ниже проявлений возникнут и очаговые. Со стороны пораженной системы.
Среди признаков общего характера:
- Резкая, мучительная головная боль. В затылке, темени. Тюкает, бьет в такт сердечному ритму.
- Вертиго. Пациент не может ориентироваться в пространстве. Страдает весь вестибулярный аппарата.
- Нарушения зрения: мерцание мушек, фотопсии (резкие вспышки), двоение, снижение остроты.
- Шум в ушах.
- Слабость, сонливость или, напротив, невозможность отдохнуть. Даже в ночное время. Отмечаются частые пробуждения.
- Когнитивные нарушения (заторможенность мышления, снижение памяти).
- Тахикардия, брадикардия, иные формы аритмии. В том числе ощущение трепыхания сердца.
- При длительном течении гипертонической болезни картина смазана: головная боль почти исчезает и дает знать о себе отголосками, иных проявлений может вообще не быть. Потому диагноз ставится на основе объективных данных.
На развитом этапе болезни нужно обращать внимание на грозные симптомы, способные указать на неотложные состояния: инсульт или инфаркт.
- Интенсивные боли в груди с одышкой, удушьем.
- Очаговые неврологические симптомы: нарушение речи, зрения, слуха, координации, парезы, параличи.
- Обмороки.
При обнаружении одного из перечисленных признаков следует вызывать скорую медицинскую помощь для решения вопроса транспортировки больного в кардиологическое идти неврологическое отделение.
Диагностика
Проводится в амбулаторных или стационарных условиях. Тяжелое общее состояние пациента, осложненный процесс — основание для обследования в больнице.
Ведет лиц подобного профиля кардиолог. Как было сказано, может потребоваться дополнительная помощь невролога, нефролога и эндокринолога.
Система диагностических мероприятий выглядит таким образом:
- Опрос пациента. Имеет малую роль в деле выявления проблемы, поскольку через год-два, а то и раньше клиническая картина сглаживается и человек не представляет, насколько велик масштаб процесса.
- Сбор анамнеза. Играет большую роль. Поскольку позволяет найти корни болезни. Имеют значение как факторы риска (курение, алкоголизм, наркомания), так и соматические патологии, семейная история.
- Измерение артериального давления на руках и ногах. Несколько раз с интервалом 15-20 минут. В стационарных условиях возможно систематическое исследование уровня АД.
- Суточное мониторирование с использованием программируемого тонометра автоматического типа. Может проводиться неоднократно на протяжении недели. Позволяет рассмотреть уровень артериального давления в динамике: в спокойном состоянии, в зависимости от времени суток, в момент физической активности.
- Оценка сердечной деятельности (выслушивание тона, определение частоты сокращений).
- Анализы крови (биохимия, гормональный, общий) и мочи (клинический, по Зимницкому и Нечипоренко).
- Оценка неврологического статуса рутинными способами.
- Электрокардиография.
- Эхокардиография.
- Ультразвуковая методика.
По необходимости пациента отправляют к офтальмологу.
Все данные фиксируются и расшифровываются. При амбулаторной диагностике больному предлагается вести дневник артериального давления (3 измерения в сутки).
В домашнем обследовании много плюсов. Главный — возможность объективной оценки уровня АД в спокойных, привычных условиях.
В некоторых случаях диагноз гипертензии 3 степени может быть поставлен ложно: существует так называемая ГБ белых халатов, когда показатель тонометра резко вскакивает на приеме у врача.
Исключается в первоочередном порядке, о чем знают опытные специалисты.
Методы лечения
Терапия консервативная, реже хирургическая. Заключается в длительном приеме фармацевтических средств:
- Диуретиков. Устраняют лишнюю жидкость из организма. Наиболее мощные — Гипотиазид, Фуросемид, Верошпирон.
- Блокаторов кальциевых каналов. Не позволяют проникать ионам Ca+ в сосуды, а значит сужения не наблюдается и кровь легче проходит. Верапамил, Дилтиазем.
- Адреноблокаторов (альфа и бета). Снижают чувствительность особых рецепторов к катехоламинам, кортикостероидам и прочим гипертензивным веществам. Карведилол, Анаприлин.
- Ингибиторов АПФ. Препараты этой группы не дают трансформировать прегормоны в полноценный ангиотензин-II, который и ответственен за стеноз сосудов. Применяются Престариум, Перинева, Периндоприл.
- Седативных препаратов. Для нормализации работы ЦНС и ускорения процессов торможения. Диазепам и растительные медикаменты: пустырник, валериана в таблетках.
- Лекарств для нормализации текучести крови. Аспирин, в том числе в модификации «кардио». В строго выверенных дозировках.
- Витаминно-минеральных комплексов (Аевит).
Операции показаны при остром стенозе сосудов, запущенном атеросклерозе, почечных проблемах, опухолях, мальформациях и аневризмах, пороках сердца. Это крайняя мера.
Значительная роль отводится изменению образа жизни:
- Отказу от курения, алкоголя, перегрева организма, физических и психических перегрузок.
- Максимальное количество спиртного в неделю — 150 мл.
- Нормализации питьевого режима. 1.5-1.7 литров чистой воды в сутки.
- Оптимизации физической активности (двух-трехчасовая прогулка в день, разделенная на два раза: утро и вечер). ЛФК под контролем врача.
- Изменению рациона.
Последний момент предполагает ограничение количества поваренной соли (не более 7 граммов в сутки).
Разрешенные продукты:
- Овощи.
- Фрукты без ограничений.
- Нежирное мясо (грудка курицы и индейки).
- Супы на бульонах из диетических сортов птицы.
- Крупы, каши.
- Хлеб грубого помола.
- Натуральные сладости (сухофрукты, мед, варенье без сахара).
- Орехи.
- Яйца (богаты полезным холестерином).
- Сливочное масло (содержит лецитин).
- Кисломолочные продукты.
Чего есть нельзя:
- Колбасы.
- Жирное мясо.
- Сдоба.
- Шоколад.
- Чай.
- Кофе.
- Энергетические напитки.
- Снеки, фаст-фуд.
- Копчености, соления, маринады, жареное, полуфабрикаты, консервы.
- Субпродукты (можно, но в ограниченном количестве, особенно печень).
Показан лечебный стол №10. При необходимости рацион корректируется под контролем диетолога или, по крайней мере, эндокринолога. Самостоятельное изменение меню возможно, с учетом названных разрешенных и запрещенных продуктов.
Прогноз
При 3 степени гипертонии крайне серьезный. Определяется вероятностью становления летальных осложнений в 30-60% в течение 5 лет и даже менее.
Цифры тем выше, чем больше неблагоприятных факторов:
- Отягощенная наследственность.
- Курение, алкоголизм.
- Наркозависимость.
- Ожирение.
- Метаболические нарушения.
- Соматические патологии.
- Гиподинамия.
- Неправильное питание.
Этиотропное лечение направлено на устранение первопричины, симптомов и факторов риска. При комплексном подходе удается «загнать» значение в рамки 15-20%.
Дают ли инвалидность при ГБ 3 степени?
Несмотря на нормативно установленные правила освидетельствования пациентов, группу с гипертонической болезнью не дают.
Основание для признания инвалидом — поражение органов-мишеней. Больной может претендовать на 3 группу, реже на 2-ю при условии существенного снижения способности к обслуживанию, общению, трудоспособности и т.д. Первая дается на терминальной стадии: такие пациенты долго не живут.
Гипертоническая болезнь 3 стадии характеризуется высокими цифрами АД и тяжелым течением с вероятностью смерти в краткосрочной перспективе. Но это не приговор.
При ответственном подходе к собственной жизни можно добиться стойкой ремиссии. Все в руках пациента. Сидеть или всеми силами бороться — решение личное.
Источник