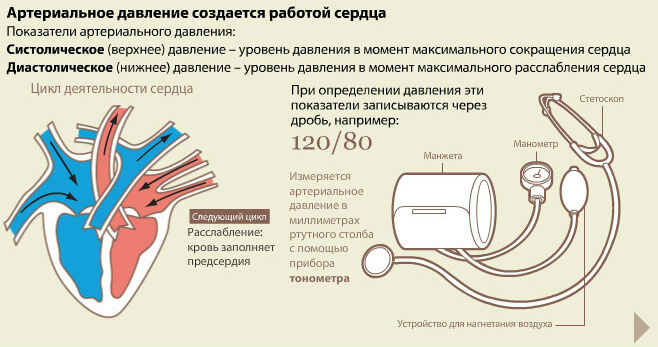
Артериальное давление при рассеянном склерозе
В основе развития РС лежит аутоиммунный процесс, то есть агрессия организма к собственным тканям, результатом которой становится разрушение миелиновой оболочки нервных волокон.
Причины развития патологической иммунной реакции окончательно не установлены. Предполагают, что факторами, запускающими болезненный механизм, могут стать:
- вирусные и бактериальные инфекции;
- неблагоприятная экология;
- токсические вещества;
- особенности питания;
- радиация (в том числе солнечная);
- травмы;
- нервные потрясения.
При типичной клинической картине диагноз РС не вызывает сомнений у специалиста.
В редких случаях бляшки рассеянного склероза случайно выявляются при МРТ-исследовании по другому поводу. Это возможно при небольших участках поражения мозга, которые компенсируются здоровыми тканями.
Для оценки тяжести болезни, а также уровня инвалидизации используют специальные шкалы, по которым в баллах оценивается неврологический статус больного.
Основным параклиническим методом, используемым для подтверждения диагноза РС, является МРТ мозга. С помощью него визуализируются очаги демиелинизации в белом веществе спинного и головного мозга, уточняется их расположение и величина.
Раннее назначение этого метода нецелесообразно, так как склеротические бляшки еще не сформировались. Однако в последующем МРТ проводят каждые 6-12 месяцев, чтобы своевременно отслеживать динамику процесса и корректировать лечение.
Иммунологический статус оценивают с помощью анализа крови на аутоиммунные комплексы. Для выявления нарушений зрения, характерных для ранних стадий болезни, проводят офтальмоскопическое исследование.
Кроме того, дифференциально-диагностический арсенал методик при подозрении на РС включает:
- исследование цереброспинальной жидкости (люмбальная пункция);
- методику вызванных потенциалов мозга (зрительных, сенсорных, слуховых);
- электромиографию;
- измерение остроты слуха (аудиометрия);
- исследование функции равновесия (стабилография).
Основными принципами терапии заболевания являются индивидуальный подход и выбор форм и методов в зависимости от течения и периода болезни. Врач подбирает каждому больному комплекс лечения, способный решить следующие задачи:
- заглушить аутоиммунное воспаление в мозге;
- купировать проявления обострений;
- стимулировать приспособительные реакции организма;
- отдалить развитие рецидива;
- предупредить развитие неврологических дефектов;
- улучшить качество жизни (симптоматическая терапия, психотерапия).
С целью купирования аутоиммунных процессов назначают кортикостероиды по специальной схеме (Метилпреднизолон). Возможные осложнения гормональной терапии (язвы, желудочные кровотечения) предупреждают с помощью обволакивающих средств (Альмагель).
Возможный дефицит калия восполняют приемом препаратов калия и диетой, обогащенной эти минералом (курага, изюм, печеный картофель).
Важной составляющей лечения РС является нормализация иммунных реакций. Для блокирования аутоиммунных реакций используют иммуносупрессоры (Митоксантрон, Циклоспорин).
Стабилизация иммунного статуса достигается с помощью иммуномодуляторов (Глатирамера ацетат, Бета Интерферон).
Для предупреждения отеков больные должны соблюдать низкосолевую диету, при задержке жидкости назначают мочегонные диуретики (Гипотиазид, Диакарб).
При развитии психозов и депрессивных состояний показаны нейролептики. Тяжелое течение заболевания является показанием к плазмаферезу.
Течение болезни может быть разным. Примерно в 30% случаев регистрируется доброкачественная форма заболевания, при которой на протяжении многих лет у больных сохраняется удовлетворительное качество жизни.
Отсутствие грубых неврологических нарушений дает таким пациентам возможность долго быть социально адаптированными, сохранять способность к самообслуживанию и даже трудоспособность.
Примерно у 10 % страдающих РС патологический процесс с самого начала принимает неуклонно прогрессирующее течение. Уже спустя несколько лет больные неспособны обслуживать себя и самостоятельно передвигаться.
Течение рассеянного склероза сопровождается появлением разнообразных симптомов. Само слово “склероз” переводится с латинского языка, как “рубец”.
Разрушение миелиновой оболочки провоцирует рубцевание нервных волокон, что и приводит к нарушениям работы нервных центров.
У пациентов с заболеванием рассеянный склероз часто наблюдается ухудшение функции кровообращения. Нарушения центральной нервной системы негативно влияет на способность передачи сигналов мозга к другим частям тела, что становится причиной скачков давления.
В зависимости от затронутых повреждениями функций и предрасположенности человека может развиться гипотония (низкое артериальное давление) или гипертония (высокое артериальное давление).
Одним из осложнений рассеянного склероза является гипертензия. Изменение давления спинномозговой жидкости приводит к частым головным болям и усталости. Образование препятствий на пути циркуляции спинномозговой жидкости в результате растягивает чувствительные ткани головного и спинного мозга, что и является причиной возникновения болевых ощущений.
Нарушения кровообращения приводит к постоянным скачкам давления, которые могут быть спровоцированы отдельным осложнением. Возможно возникновение опухолей, воспалительных процессов или же ухудшения работы сердца в связи с приемом лекарств для лечения рассеянного склероза.
Стоит проконсультироваться с врачом при появлении новых симптомов так, как большинство лекарственных препаратов против РС имеют побочные эффекты.
Также возникновение повышенного или пониженного давления может быть обусловлено скачками настроения и постоянного стресса. Рассеянный склероз истощает устойчивость организма к резким перепадам. Пациент чувствует недомогание, как результат негативного внешнего воздействия.
Людям подверженным заболеваниям центральной нервной системы рекомендовано избегать стрессов, противодействовать депрессивным состояниям и беречь ослабленный организм от заболеваний.
• Умеренные занятия спортом
• Соблюдение диеты, согласованной с лечащим врачом
• Полноценный сон
• Отказ от вредных привычек
Соблюдая рекомендации врача, ремиссия заболевания увеличится в разы, а забота о своем здоровье предупредит появление новых симптомов.
Наиболее частый симптом, встречающийся при рассеянном склерозе — снижение чувствительности, наблюдается в 86% случаев.
Начальные проявления рассеянного склероза (по Жулеву Н.М., Тотолян Н.А.)
В лечении РС особенно важна ранняя диагностика. Существует множество различных современных методов, позволяющих выявить РС даже при отсутствии явной симптоматики. Особую ценность несут новейшие лабораторные и инструментальные методы, такие как исследование крови и спинномозговой жидкости, метод вызванных потенциалов (ВП), магнитно-резонансная томография (МРТ) и др..
Диагностика каждого пациента требует особенного подхода, ведь у каждого человека заболевание протекает индивидуально. Наряду с общим разнообразием проявлений РС также выявляются некоторые различия в симптоматике у мужчин и у женщин. Женщины заболевают РС в три раза чаще. Мужчины же подвержены более тяжелой форме недуга. Существуют и иные отличия, связанные именно с гендерными особенностями организма у мужчин и у женщин.
1. Рассеянный склероз. под ред. И.Д.Столярова и Б.А.Осетрова. СПб : ЭЛБИ-СПб, 2002. 76 с.
2. Кругляк Л.Г., Турова Е. Л. 570 вопросов и ответов о РС. Что вы хотели бы знать о рассеянном склерозе? : справочник для больных РС. Самара : Бахрах-М, 2016. 463 с.
Источник
Рассеянный склероз (РС) — заболевание головного мозга и спинного мозга, вызванное атакой иммунной системы на центральную нервную систему. При рассеянном склерозе нарушается целостность миелиновой оболочки, защищающей нервные волокна от повреждения.
- Что такое рассеянный склероз, возможные осложнения
- Причины рассеянного склероза, факторы риска
- Симптомы рассеянного склероза
- Лечение рассеянного склероза, профилактика
Что такое рассеянный склероз, возможные осложнения
Иммунная система атакует защитную оболочку — миелин, расположенную на нервных волокнах, что приводит к нарушению нормальной проводимости нервных волокон и нарушению их непосредственной функции коммуникации. По мере развития заболевания появляются серьезные симптомы, больной становится частично или полностью недееспособным.
Существует четкая тенденция: при отсутствии лечения или любых мер по предотвращению, рассеянный склероз прогрессирует. Некоторые пациенты с тяжелой формой РС теряют способность ходить. Иногда больные испытывают периоды ремиссии. Точная природа развития заболевания до сих пор не установлена, хотя лечение может ускорить процесс восстановления после обострения и помочь больному быстрее справиться с симптомами.

Рисунок 1. Что происходит с нервными волокнами при рассеянном склерозе
Возможные осложнения при рассеянном склерозе:
- ригидность мышц;
- судороги;
- паралич нижних конечностей;
- недержание мочи;
- импотенция;
- фригидность у женщин;
- психические нарушения (забывчивость, перепады настроения);
- хроническая депрессия;
- эпилепсия.
Причины рассеянного склероза, факторы риска
Причина рассеянного склероза остается неизвестной. РС считается аутоиммунным заболеванием, при котором иммунная система атакует свои собственные нервные волокна. Кроме того, иммунная система разрушает оболочку миелина (жирная субстанция, создающая барьер от внешних воздействий на нервных волокнах головного и спинного мозга).
Миелин можно сравнить с изоляционным покрытием на электрических проводах. Когда защитная миелиновая оболочка повреждена, нервные волокна подвергаются воздействию извне. Импульс, отправленный мозгом к мышцам, блокируется или тормозится, вследствие этого человек не может качественно двигаться или выполнять какие-либо задачи. Без внешней защиты нервные волокна намного быстрее изнашиваются, значит, страдает целостность мозга в целом.
Остается неясным, почему один люди подвержены развитию рассеянного склероза, а другие — нет. По некоторым теориям — причина кроется в сочетании генетических факторов и влияния окружающей среды.
Факторы риска
Существует ряд факторов, усиливающих вероятность появления рассеянного склероза. К таким факторам относятся следующие состояния и заболевания:
- возраст. Рассеянный склероз может возникнуть в любом возрасте, но чаще всего — у людей в возрасте до 60 лет;
- пол. Женщины болеют в два раза чаще;
- семейная история. При развитии рассеянного склероза у кого-либо из близких родственников вероятность появления этого заболевания увеличивается в несколько раз;
- инфекционные заболевания. Разнообразие вирусов в современном мире увеличивает вероятность поражения головного и спинного мозга. К таким инфекциям относится вирус Эпштейна-Барр, вызывающий инфекционный мононуклеоз;
- раса. Азиаты, африканцы или коренные американцы (индейцы) в большей степени страдают от рассеянного склероза;
- климат. Рассеянный склероз более распространен в странах с умеренным климатом, в том числе в Канаде, на севере Соединенных Штатов, в Новой Зеландии, Юго-Восточной Австралии и Европе;
- некоторые аутоиммунные заболевания. В особенности: заболевания щитовидной железы, сахарный диабет 1-го типа или воспалительные заболевания кишечника;
- курение. Курильщики нередко испытывают симптомы, схожие с начальными симптомами РС.
Симптомы рассеянного склероза
Первые признаки и симптомы развитой стадии рассеянного склероза могут значительно дифференцироваться, течение заболевания изменяется в зависимости от расположения пораженных нервных волокон.
Основные симптомы следующие:
- онемение или слабость в одной или нескольких конечностях;
- частичная или полная потеря зрения;
- неконтролируемые движения глаз;
- двоение изображения;
- ощущение покалывания в руках и ногах;
- болевой синдром (боли в мышцах и суставах);
- ощущение внезапного удара;
- неестественный прогиб шеи вперед;
- невнятная речь;
- постоянная усталость;
- тремор;
- отсутствие равновесия;
- неровная походка;
- нарушение равновесия;
- головокружения;
- проблемы в работе кишечника;
- нарушение функции мочевого пузыря (задержка или недержание мочи, энурез).
Классические признаки рассеянного склероза:
- потеря чувствительности (парестезия);
- судороги;
- нарушение функции кишечника и мочевого пузыря;
- сексуальные проблемы (отсутствие эрекции);
- нарушение функции мозжечка (триада Шарко): дизартрия, атаксия, тремор;
- неврит;
- невралгия тройничного нерва: двусторонняя слабость лицевых мышц;
- периодическое подергивание мышц лица;
- диплопия (боковой взгляд у 33% пациентов);
- непереносимость жары;
- болевые ощущения (у 30-50% пациентов);
- когнитивные нарушения (сложности с концентрацией внимания, нарушения памяти, нарушение логического построения мыслей и другие);
- депрессия;
- биполярное расстройство;
- деменция (слабоумие);
- эйфория (реже, чем депрессия);
- поперечный миелит;
- потливость;
- раздражительность.
Деменция — симптом поздней стадии рассеянного склероза, который редко определяется на начальных стадиях расстройства.
При появлении каких-либо симптомов из перечисленных выше, необходимо обратиться к врачу для проведения комплексной диагностики и выявления причины симптомов. Для большинства пациентов с рассеянным склерозом течение заболевания описывается как ремиттирующее, то есть, волновое. Существуют периоды проявления новых симптомов и улучшения состояния. Такие периоды длятся несколько недель или дней — в зависимости от множества других факторов, например, психологического состояния, отношений в семье и так далее.
Ремиссия при рассеянном склерозе может длиться несколько лет, после чего снова наступает период обострения. Примерно у 70% пациентов с ремиттирующим рассеянным склерозом не развиваются устойчивые прогрессивные симптомы. Ухудшение состояния пациента обычно заключается в нарушении способности самостоятельно передвигаться и выполнять повседневные задачи. Если симптомы проявляются устойчиво, без ремиссий и острых периодов, — такой рассеянный склероз называется первично-прогрессирующим.
Лечение рассеянного склероза, профилактика
Лечение рассеянного склероза — сложная задача. Для качественного лечения необходима правильная диагностика. Основные средства лечения это:
1. Кортикостероиды. Например, преднизон или внутривенный метилпреднизолон. Эти препараты уменьшают воспаление нервных волокон. Возможные побочные эффекты:
бессонница, повышенное артериальное давление, перепады настроения и задержка жидкости (отеки).
2. Плазмаферез. Плазма крови отделяется, после чего смешивается с альбумином и с помощью капельницы поставляется обратно в кровоток. Плазмаферез используют при первых симптомах рассеянного склероза, при отсутствии реакции организма на лечение стероидами.
При ремиттирующем рассеянном склерозе лечение проходит по схеме, подобранной врачом.
Возможные варианты лечения:
1. Бета-интерфероны. Эти препараты являются одними из наиболее часто назначаемых лекарств для лечения рассеянного склероза. Они вводятся подкожно или внутримышечно, уменьшают остроту симптомов при рецидиве. Возможные побочные эффекты: гриппоподобные симптомы и аллергическая реакция в месте укола.
2. Контроль показателей функции печени. Повреждение печени является побочным эффектом применения интерферона. Люди, принимающие интерфероны, часто страдают от избыточного количества нейтрализующих антител, что снижает эффективность интерфероновых препаратов.
3. Глатирамера ацетат (Копаксон). Блокирует атаки иммунной системы, направленные на миелиновую оболочку. Вводится подкожно, возможные побочные эффекты: аллергическая реакция кожи в месте укола.
4. Диметиловый фумарат (Tecfidera). Уменьшает частоту рецидивов заболевания. Побочные эффекты: покраснение кожи, диарея, тошнота и пониженное количество лейкоцитов.
5. Финголимод (Gilenya). Проявляет действие, аналогичное препарату из пункта 4. После применения финголимида необходимо контролировать сердечный ритм в течение минимум 6 часов. Побочные эффекты: головная боль, высокое кровяное давление и нарушение зрения.
6. Терифлуномид (Aubagio). Принимается раз в день. Обладает такими побочными эффектами: повреждение печени, выпадение волос. Вреден для беременных, поскольку может вызвать развитие нарушений у плода. Нельзя применять тем, кто не использует противозачаточные средства, а также мужчинам, планирующим стать отцами.
7. Натализумаб (Tysabri). Препарат предназначен для блокирования перемещения потенциально опасных иммунных клеток из крови в головной мозг и спинной мозг. Может рассматриваться в качестве первой линии терапии для пациентов с тяжелым рассеянным склерозом.
8. Алемтузумаб (Lemtrada). Уменьшает остроту симптомов за счет направления белка на поверхность иммунных клеток и истощения белых клеток крови. Возможные риски: подверженность инфекциям, вероятность развития аутоиммунных заболеваний. Курс лечения пять дней, последующий курс – год спустя, в течение трех дней. Препарат можно приобрести только у зарегистрированных провайдеров, имеющих номер в специальной программе мониторинга безопасности лекарственных средств.
9. Митоксантрон. Этот иммунодепрессант оказывает негативное воздействие на сердце, в связи с чем использование его крайне ограничено. Применяется в тяжелых случаях рассеянного склероза.
Дополнительные методы лечения
- физиотерапия;
- миорелаксанты;
- лекарственные препараты, устраняющие чувство усталости;
- препараты, устраняющие сексуальную дисфункцию;
- лекарства для контроля мочеиспускания;
- препараты, устраняющие кишечные симптомы.
Профилактика рассеянного склероза
Какие меры необходимо принимать для профилактики развития рассеянного склероза?
Прежде всего, это:
- качество уровня жизни;
- сбалансированное питание;
- отсутствие стрессов;
- физическая активность (безопасные виды спорта, прогулки, отдых на природе);
- когнитивные упражнения (мозг не должен бездействовать, показано решение логических задач, видеоигры, головоломки, решение задач);
- отсутствие вредных привычек (отказ от алкоголя, курения, любых наркотических препаратов);
- качественный сон;
- проживание в благоприятном экологическом районе или регионе.
По материалам:
© 1998-2016 Mayo Foundation for Medical Education and Research.
© 1994-2016 by WebMD LLC.
Written by Christian NordqvistReviewed by Deborah Weatherspoon, PhD, MSN, CRNA, COI
Christopher Luzzio, MD; Chief Editor: Jasvinder Chawla, MD, MBA
Смотрите также:
У нас также читают:
Источник
Шкала оценки тяжести инсульта Ривермид

Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Индексы для оценки мобильности часто используются в сфере реабилитации для сбора первичной информации о состоянии здоровья пациента. Цель методов — определить степень самостоятельности пострадавших от инсультов, травм головного и спинного мозга. Данные помогают обозначить направления для восстановительной работы.
Роль тестирования в нейрореабилитации
Нарушения мозгового кровообращения со стойкими последствиями, которые сохраняются более 24 часов, относятся к инсультам. В отделении стационара с больным начинает работать физиотерапевт. Действия по реабилитации направлены на предотвращение инвалидности и восстановление основных функций для жизнедеятельности.
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения ГИПЕРТОНИИ наши читатели успешно используют Норматен. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Оценка неврологического дефицита или утраченных функций проводится различными способами. В зависимости от зоны поражения головного мозга, могут пострадать моторные, когнитивные, речевые функции, а также жизненно важные — глотание, жевание, дыхание. Мобильность пациента — один из важных критериев в процессе реабилитации.
Оценка проводится в нескольких направлениях:
- Диагноз — понимание наличие или отсутствия структурных или функциональных нарушений.
- Прогноз — определение потенциала для улучшения функций и степени требуемой поддержки.
- Тесты — определение серьезности проблемы и динамики этих показателей во времени.
Количественные измерения важны, поскольку они позволяют оценить эффективность проведенной реабилитационной работы. Фиксация прогресса мотивирует, прежде всего, пациентов продолжать назначенную программу.
Существует множество индексов для определения состояния здоровья и функции больного. Они направлены на оценку двигательного контроля, стабильности тела, баланса в положении сидя или лежа, координации движений, а также боли. При анализе мобильности используется индекс Ривермид.
Цель проведения оценки
Индекс мобильности Ривермид является средством, позволяющим определить функциональный урон, связанный с подвижностью. Он измеряет способность пациента перемещать собственное тело. Индекс не касается того, как больной перемещается в инвалидном кресле, или функциональных способностей пациента при самообслуживании.
Пациенту задают 15 вопросов и проводят наблюдения. Каждый положительный ответ — это один балл. Большинство движений, предложенных в опроснике, оценивают независимость от личной помощи.
Тест Ривермид имеет два существенных ограничения:
- Не учитывает степень мобильности, которую пациент может получить с помощью вспомогательных устройств, изменения обстановки в жилом помещении.
- Индекс не использует метод масштабирования, его нельзя применить исключительно ко всем больным. При ампутации нижних конечностей, нижнем парапарезе или монопарезе, а также не при каждом случае гемипареза.

Считается, что индекс подходит для различных видов инвалидности, которые касаются способности подняться с постели и перемещаться. Опросник включает 14 вопросов, связанных с самообслуживанием, и один — требующий наблюдения.
Индекс Ривермид рекомендовано применять в реабилитации при следующих заболеваниях и состояниях:
- при рассеянном склерозе;
- болезни Паркинсона;
- травмах спинного мозга;
- после инсульта;
- травмах головного мозга;
- вестибулярных расстройствах.
Пациенту задают 15 вопросов, ответы на которые позволяют сделать вывод о мобильности:
- Можете ли вы повернуться набок без помощника?
- Способны ли вы подняться в положение сидя из положения лежа? Сесть на краю кровати?
- Удерживаете ли вы равновесие при сидении на краю кровати на протяжении 10 секунд?
- Удается ли подняться из положения сидя с любого стула (любой высоты) меньше, чем за 15 секунд? Дополнительно спрашивают об удержании вертикального положения на протяжении 15 секунд с опорой на стул или ходунки.
- Стоите ли вы без поддержки? Ответ «да» засчитывается, если пациент стоит более 10 секунд, не придерживаясь за опору или вспомогательные средства.
- Перемещаетесь ли вы с кровати на стул и назад без помощи посторонних? Допускается использование подручных средств.
- Можете ли вы ходить по комнате? Допустимо использование вспомогательных средств (ходунки, костыли). Оценивается способность пройти 10 метров без сторонней поддержки.
- Управляете ли вы направлением ходьбы без присмотра и помощи людей?
- Выходите ли вы за пределами жилья по гладкой поверхности без помощи?
- Можете ли вы пройти 10 метров в помещении без любых ортопедических средств и помощников?
- Поднимаете ли вещи, упавшие на пол, если для этого придется пройти 5 метров к цели и обратно?
- Получается ли пройти по неровной поверхности (трава, гравий, грязь, снег или лед) без помощи?
- Можете ли посещать душевую или ванную без присмотра и помощи, самостоятельно мыться?
- Можете ли вы подняться вверх и спуститься ниже на четыре ступеньки без поручней, но при помощи сопровождающего при необходимости?
- Удается ли пробежать расстояние в 10 метров за 4 секунды без хромоты? Допустимо идти быстрым шагом.
Критерии позволяют оценить состояние лежачих и полностью восстановившихся пациентов, провести сравнение в разрезе отдельных видов активности.
Интерпретация теста
Реабилитация пациентов после инсульта начинается сразу после приступа и оказания первой помощи. На протяжении 3–4 недель ее проводят специалисты неврологического или сосудистого отделения. Разработка программы и подбор реабилитационных средств зависит от неврологического дефицита. Ривермид шкала является одним из методов оценки тяжести инсульта.
Полученное значение показателя может быть самым низким — 0, что означает невозможность выполнить произвольные движения. Самая высокая оценка в 15 баллов говорит о том, что больной способен пробежать 10–15 метров. В зависимости от значения индекса даются условия для реабилитации:
- 0–1 — пациент обездвижен, остается в стационарном отделении или нуждается в уходе сиделки на дому;
- 1–3 — реабилитацию проводят в стационарах поликлиник по месту прописки или областных центрах;
- 4–7 — требуется амбулаторно-поликлиническая поддержка с продолжением реабилитации в местных стационарах;
- при оценке 8 и выше пациенты проходят реабилитацию амбулаторно в поликлиниках.
Существуют интерпретации шкалы Ривермид, оценивающих различные стороны активности. При рассмотрении готовности к повседневной жизни больного признают зависимым от помощи (1 балл), требующим вербальных подсказок (2 балла) и независимым (3 балла, с учетом применения вспомогательных средств).
Шкала включает дополнительные пункты по самообслуживанию (мытье, бритье, питье и употребление пищи), домашнему хозяйству (приготовление пищи, умение переходить дорогу, покупать продукты).
Добрый день. Какое влияние оказывает эхинацея? Она повышает или понижает давление при гипертонии?
Здравствуйте. Лекарственное растение эхинацея помогает укрепить иммунную систему человека, снимает воспалительные процессы в организме.
Лекарства с добавлением эхинацеи усиливают противовоспалительное воздействие макрофагов, обеспечивают активизацию синтеза интерлейкина, способствуют ускорению метаболизма, наиболее выражено в печени и мочеиспускательной системе.
Эхинацея является незаменимой для поднятия иммунитета в период продолжительных заболеваний инфекционного характера, а также при нервном либо физическом истощении организма.
Стоит отметить, что если принимать препарат на длительной основе, то могут возникать различные побочные реакции: нарушение сна, головокружения, раздражительность, повышенная возбужденность. Целесообразная длительность применения – не более 15 дней.
Отвечая на ваш вопрос, то все лекарственные средства на основе данного растения, способствуют повышению артериального давления. В связи с этим, эхинацея никогда не рекомендуется, если в анамнезе артериальная гипертензия.
Помимо этого, эхинацея не назначается при повышенной чувствительности к растению, рассеянном склерозе, острой ангине, повышенной нервной возбудимостью, ревматоидном артрите, лейкозе. Рекомендуется воздержаться от приема средства во время беременности и кормления грудью.
- Общие сведения
- Симптомы
- Процедуры
- Что кушать?
- Гипертонический криз
- Препараты
- Народное лечение
- Живое общение
на
Задать вопрос >>
Пройти тесты >>
на
- Карта сайта
Источник