Артериальная гипертония сестринский уход
Гипертония — это патология сердечно-сосудистой системы. Давление при заболевании значительно превышает норму, и понижается только после приема сильных медикаментов. Правильное лечение в домашних условиях зависит от выполнения рекомендаций врача, а в условиях стационара — от грамотной сестринской помощи.

Причины и лечение гипертонии
К основным причинам возникновения заболевания относят:
- Черепно-мозговые травмы,
- Курение и употребление алкоголя в больших дозах,
- Употребление наркотиков,
- Патологию почек,
- Гиподинамию,
- Неправильное питание,
- Злоупотребление солью и фастфудом,
- Болезни сердца и сосудов,
- Наследственность.
Статистика показывает, что во время климакса у женщин особенно часто наблюдается развитие гипертонической болезни.
Опасность же ее в повышенном риске развития гипертонического криза — резкого и значительного повышения АД. Он может привести к инсульту, инфаркту, потере памяти, коме и даже летальному исходу.
Приближение криза можно определить по:
- Внезапной и сильной головной боли,
- Головокружению, сопровождающемуся тошнотой и приступами рвоты,
- Появлению синдрома оглушения сознания,
- Нарушению речи, координации движения,
- Судорогам,
- Нарушению ритма сердечных сокращений, отдышке.
По данным всемирной организации здравоохранения показателем повышенного АД является уровень 140/90 мм.рт.ст. и выше.

При постановке диагноза возраст больного во внимание не принимается: в одинаковой форме гипертонией болеют и взрослые, и дети. ВОЗ выделяет три фазы ГБ, от которых зависит лечение. Начальная фаза признана обратимой. Повышение уровня кровяного давления связано с наличием неблагоприятных факторов. Устранив их, можно добиться положительной динамики и выздоровления. Вторая фаза требует приема медикаментов для понижения АД. Течение болезни сопровождается гипертоническими кризами, развитием патологий внутренних органов. Третья фаза называется еще склеротической. Для нее характерно стойкое повышенное АД. Когда кровяное давление до критического уровня повышено возможны осложнения: нарушение мозгового кровообращения, сердечная недостаточность, инфаркт миокарда, почечная и легочная недостаточность, кратковременная или полная потеря зрения, памяти.
Лечение гипертонии направлено на стабилизацию давления, а для достижения результата применяют:
- Антигипертензивные лекарства,
- Массаж, иглоукалывание, физиотерапию, лечебную физкультуру,
- Фитотерапию.
Осложнения гипертонической болезни
Если соблюдать рекомендации врача и вести здоровый образ жизни, то симптомы гипертонии минимизируются. Но она может закончиться летально при отсутствии постоянной терапии и самостоятельном лечении, отказе от предписаний врача, нарушении режима. К смертельно опасным осложнениям гипертонической болезни относят:
- Ишемию сердца,
- Отеки зрительного нерва,
- Инсульт,
- Инфаркт миокарда,
- Сердечную астму,
- Поражение почек,
- Систолическую дисфункцию левого сердечного желудочка.

В сочетании с сахарным диабетом или другим заболеванием, разрушающим нейроны, ГБ приводит к развитию хронической почечной недостаточности. Опасность ее в том, что органы перестают выводить токсины из крови. Летальный исход неизбежен при поражении более 90% почек. Если же почки утратили свои функции на 70% и менее, то у человека с артериальной гипертензией диагностируется почечная гипертония. Отличается она наличием постоянного высокого уровня диастолического давления и систолического. В этом случае лечение фокусируется на оздоровлении почек и стабилизацию АД.
Задачи сестринского ухода в лечении ГБ
В сестринском уходе нуждаются пациенты с острой формой заболевания, а также те, кто восстанавливается после гипертонического криза. Обычно помощь оказывается при стационарном лечении, но в частном порядке медсестра может приходить и к амбулаторному больному. Правильно организованный сестринский процесс при артериальной гипертонии нужен для:
- Проведения медицинских и профилактических процедур,
- Помощи больным гипертонической болезнью в организации бытовых условий в палате,
- Наблюдения за самочувствием и оказания необходимой медицинской помощи,
- Выявления характерных признаков заболевания,
- Выяснения причин его возникновения и факторов, способствующих повышению кровяного давления.
Важность сестринской помощи при гипертонии изучается в медицинских институтах и колледжах, а чтобы оказание помощи было максимально эффективным — составляется специальный план.

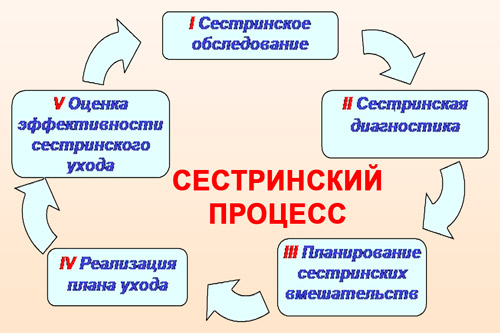
Планирование сестринского ухода за больными включает в себя 4 стадии сестринского процесса, и основывается на стандартах сестринской практики. Он рассчитан на работу в сложившейся ситуации, а не с конкретным пациентом. А его цель — получение положительного результата от сестринских вмешательств в решение каждой проблемы больного.
Первая стадия сестринского процесса
На данном этапе важно правильно составить анамнез, который будет включать следующие сведения:
- Условия работы, характер человека, его образ жизни,
- Отношения с родными и коллегами,
- Наличие гипертонии у родственников,
- Режим и рацион питания,
- Подверженность вредным привычкам,
- Название и периодичность приема лекарств,
- Преобладающий уровень эмоциональной усталости и физического напряжения,
- Перенесенные ранее, текущие и хронические заболевания,
- Жалобы пациента.
Жалобы больного зависят от стадии болезни, возраста и пола, а также многих других факторов.
Самые частые из них:
- Регулярная головная боль, головокружения, шум в ушах,
- Потеря ориентации,
- Быстрая утомляемость,
- Снижение работоспособности,
- Вспыльчивость,
- Плаксивость,
- Бессонница, реже — постоянная сонливость,
- Проблемы с памятью,
- Перебои в работе сердца,
- Отдышка даже при незначительной нагрузке,
- Ухудшение зрения,
- Частое онемение пальцев.
В ходе разговора рекомендуется выяснить ожидаемый результат от ухода и лечения, и выявить опасения пациента. У женщин дополнительно выясняется наличие гинекологических заболеваний: этот фактор необязательно приводит к повышению давления крови. Но исключить влияние этих проблем у пациентки можно только в ходе диагностики. Далее следует осмотр, оценка цвета и состояния кожи, наличие или отсутствие цианоза.
Обязанности медсестры на первом этапе
Роль медсестры не ограничивается только осмотром и беседами. Независимые виды сестринских вмешательств включают работу и с пациентом, и с его семьей. Проводится разъяснительная работа о необходимости здорового питания и правильного образа жизни. Даются рекомендации об изменении условий и взаимоотношений на работе и дома, о необходимости соблюдении режима отдыха и нормального сна. В обязанности также входит:
- Обеспечение нормального отдыха, проветривание палаты и предотвращение любых попыток нарушения сна, отвлекать пациента от просмотра телепередач и фильмов,
- Обучение несложным способам релаксации,
- Информирование пациента о действии препаратов, назначенных врачом, и необходимости четкого соблюдения времени приема препаратов, дозах и их сочетании с приемом пищи,
- Разъяснение причин потенциальных осложнений,
- Контроль передаваемых родственниками продуктов,
- Проведение разъяснительных бесед о вреде для здоровья лишнего веса, вредных привычек, малоподвижного образа жизни,
- Обучение пациента или его родственников измерять пульс и давление, распознавать первичные симптомы гипертонического криза, оказанию первой помощи.
Второй этап сестринского процесса
Медсестра обязана выявить реальные и потенциальные проблемы больного, которые определяются индивидуальными особенностями патогенеза болезни. В обязанности медсестры входит и диагностика по всем жалобам пациента. При гипертоническом заболевании диагностика выявления симптомов строится на анализе жалоб больного, которые могут иметь физиологическую или психологическую основу. Используют их для проведения адекватной доврачебной диагностики:
- Быстрое утомление, кровотечение из носа и понижение работоспособности являются первыми симптомами АГ,
- Нарушение ночного сна вызывает дисфункция состояния центральной нервной системы под воздействием гипертонии,
- Одышка провоцируется отеком легких,
- Повышенная тревожность связана с неосведомленностью, незнанием о наличии заболевании, неумением оказать себе правильную помощь.
Все проблемы пациента делятся на две группы: настоящие и потенциальный. К первой группе относят проблемы со сном, головные боли, раздражительность и частые перемены настроения, недостаточный отдых, неправильное питание. А к потенциальным проблемам — риск развития гипертонического криза, риск осложнений (нарушение работы сосудистой и дыхательной систем), инфарктов, инсультов, комы.
Медицинская сестра должна знать все симптомы гипертонического криза, оказывать первую помощь больному.
Чаще всего при кризе применяются: Лазикс, Верапамил, Нитроглицерин, Лабеталол, Фуросемид, Клофелин. Основной целью лечения или купирования криза является медленное и стабильное понижение АД, нормализация почечного кровообращения и кровообращения в головном мозге.
Третий этап сестринского процесса
Для подтверждения диагноза АГ лечащий врач назначает диагностические исследования. К ним относят сдачу мочи и крови, рентген легких, УЗИ сердца и почек, ЭКГ, осмотр у окулиста. Медицинская сестра обязана разъяснить пациенту правила сдачи всех анализов, и подготовить больного к процедурам. Правила подготовки:
- Накануне не разрешается менять привычный для больного рацион,
- Запрещается давать пациенту мочегонные препараты и новые лекарства,
- Запрещается давать пациенту крепкие напитки (чай, кофе), алкоголь, острую или жирную пищу.
- В процессе лечения медсестры контролируют своевременность приема пищи и лекарств, проводят необходимые медицинские и гигиенические процедуры.
При лечебной терапии сестринский процесс заключается в создании благоприятных условий и в разработке задач на день, неделю, курс лечения. При гипертонии этот процесс включает в себя следующие данные:
- Дату обращения пациента,
- Проблему,
- Ожидаемый результат,
- Перечень медицинских процедур,
- Реакцию пациента на оказываемую помощь,
- Дату реализации цели.
Медицинская сестра обязана в срок выполнить задания, и корректировать их при изменении состояния больного.
При определении постельного режима для гипертоника рядом с больным должны постоянно находиться либо родственники, либо медсестры. Они помогают ему в обеспечении физиологических потребностей в лежачем положении. Если прописан палатный или полупостельный режим, то больному разрешено посещать туалет, умываться и есть сидя.

Чаще всего гипертоникам назначают диету №10, которая основана на:
- Небольшой калорийности пищи,
- Употреблении только растительных жиров,
- Регулировании выпиваемой в день воды (до 1,5 л),
- Регулировании дневной порции соли (до 2 г),
- Приеме продуктов, содержащих магний и калий в больших количествах,
- Употреблении морской рыбы и морепродуктов.
Четвертый этап сестринского процесса
Этот этап включает в себя медикаментозное лечение. Лекарства назначает лечащий врач исходя из:
- Наличия первичной или вторичной гипертонии,
- Стадии болезни,
- Симптоматики.
Сестринские обязанности заключаются в объяснении особенностей препаратов и побочных явлений. Гипертонику рекомендуется контролировать уровень АД и вести дневник измерения давления. При выписке из стационара для определения рекомендаций по корректировке образа жизни учитываются результаты всего сестринского процесса.

Врач анализирует следующие моменты:
- Наличие прогресса в состоянии больного после проведенного курса лечения,
- Совпадение фактического результата с ожидаемым,
- Эффективность сестринского участия.
Пациенту составляют памятку со следующими данными:
- Время следующего визита,
- Необходимые исследования и анализы, которые нужно пройти до приема,
- Перечень действий при возникновении осложнений.
Во время каждого посещения оценивается динамика показателей АД, течение болезни, проявление сопутствующих заболеваний. На основе полученных данных делаются выводы о продолжении лечения. Пациенту могут назначить водолечение или физиотерапию, физкультуру или санаторное лечение. Все эти дополнительные меры приводят к укреплению мышечной ткани, улучшению обмена веществ и деятельности сердечно-сосудистой, дыхательной системы. Они же улучшают настроение и положительно влияют на состояние нервной системы.
Источник
Артериальная
гипертензия (АГ)
– это стойкое повышение АД > 140/90 мм
рт.ст., зарегистрированное не менее 2
раз при медицинских осмотрах.
АГ
является глобальной проблемой во многих
странах. Распространенность АГ среди
взрослого населения колеблется от 10 до
30 %, у лиц старше 65 лет встречается в 50
%.
АГ
является фактором риска ИБС, инсульта,
сердечной и почечной недостаточности.
Среди лиц с АГ ИБС встречается чаще в
4,5 раза, инфаркт миокарда – в 2,6 раза,
нарушения мозгового кровообращения –
в 9,8 раз.
Классификация
уровня АД
Оптимальное
АД
120/80 мм рт. ст.
Нормальное
АД
до 130/ 85 мм рт. ст.
Высокое
нормальное АД
130-139/85-89 мм рт. ст.
Артериальная
гипертензия:
I
ст.:
140-159(до 160)/90-99/(до 100) мм рт. ст.
II
ст.:
160-179(до 180)/100-109(до 110) мм рт. ст.
III
ст.:
выше 180/выше 110 мм рт. ст.
По
характеру повышения АД артериальная
гипертензия бывает:
Систолическая
АГ – это повышение преимущественно
систолического АД выше 140 мм рт. ст.
Характерна для пожилого возраста.Систоло-диастолическая
АГ – это повышение систолического АД
> 140 мм рт. ст., а диастолического АД>
90 рт.ст. Встречается чаще всего.Диастолическая
– это повышение преимущественно
диастолического АД выше 90 мм рт. ст.
В
зависимости от этиологии выделяют 2
группы артериальной гипертензии:
Первичная
(эссенциальная, истинная) гипертензия,
гипертоническая болезнь – повышение
АД не связано с другими предшествующими
заболеваниями.Вторичная
(симптоматическая) гипертензия –
повышение АД связано с сердечно-сосудистыми,
эндокринными, почечными заболеваниями.
Повышение АД является симптомом этих
заболеваний (диффузно-токсический зоб,
гломерулонефрит; недостаточночть
аортального клапана, опухоль мозга,
атеросклероз аорты и т.д.).
Около
90% артериальных гипертензий приходится
на гипертоническую болезнь, 10% — на
симптоматические гипертензии.
Гипертоническая
болезнь
– заболевание, характеризующееся
повышением АД выше 140/90 мм рт.ст. при
отсутствии органических заболеваний
каких-либо органов и систем организма,
обусловленное нарушением регуляции
тонуса сосудов.
Этиология
гипертонической болезни точно
не известна.
Факторы
риска:
нервные
стрессы (особенно длительные);наследственность;
пожилой
возраст ( > 60 лет);курение
и злоупотребление алкоголем;гиподинамия;
избыточный
вес, ожирение;избыточное
потребление соли (в норме 4-5 г. в сутки);повышение
холестерина в крови > 6,5 ммоль/л;
атеросклероз;гипергликемия;
Патогенез:
из-за
нарушения регуляции тонуса сосудов со
стороны ЦНС и из-за увеличения выработки
гормонов, повышающих АД, артерии
суживаются, повышается периферическое
сопротивление, кровь с трудом изгоняется
из сердца в аорту; левый желудочек
гипертрофируется.
В
дальнейшем нарушается кровоснабжение
органов-мишеней – сердца, головного
мозга, почек, сетчатки, появляются
симптомы поражения этих органов.
Клиника:
I
стадия
– лабильная (подвижная): обратимая,
АД повышается периодически
до 160-180 /95-105 мм рт. ст., чаще при нервной
или физической нагрузках. АД снижается
само, после снятия нагрузки, без
препаратов. Изменений во внутренних
органах нет.
Основная
жалоба при повышенном АД: сильная
головная боль, особенно в области
затылка, «мушки» перед глазами. Часто
она бывает утром и сочетается с чувством
«несвежей головы». При повышении АД
пульс твёрдый, напряженный.
Гипертонические
кризы бывают редко.
II
стадия
– стабильная: т.е. постоянно повышено
АД, часто бывают гипертонические кризы,
наблюдаются изменения со стороны
внутренних органов — мишений: сердца,
ЦНС, почек, глазного дна, сосудов:
Сердце
– тахикардия, сердцебиение, приступы
боли в области сердца,
одышка,
бледность, систолический шум в сердце,
гипертрофия левого желудочка сердца.
Пульс напряженный.
ЦНС
– постоянная головная боль, головокружение,
слабость, вялость,
повышенная
утомляемость, раздражительность, плохой
сон, плохой аппетит.
Почки
– снижено количество мочи – олигурия,
изменения в составе мочи:
протеинурия
(белок в моче), единичные эритроциты;
увеличение креатинина в крови.
4)
Глазное дно – сужение артерий и
расширение вен сетчатки глаза.
Сосуды
– прогрессирует атеросклероз.
Во
II стадии АД повышается до 190-200/ 105-110 мм
рт. ст., всегда есть гипертрофия левого
желудочка и изменения глазного дна, АД
снижается только гипотензивными
препаратами.
III
стадия
– дистрофическая (склеротическая): АД
повышено постоянно,
часто
>200/110 мм рт. ст , частые гипертонические
кризы, нарушение работы всех внутренних
органов — «мишений» с нарушением функций
(из-за необратимых изменений).
Жалобы
пациента на постоянные головные боли
и головокружения; перебои и боли в
сердце, сердцебиение, уменьшение остроты
зрения, мелькание «мушек» или пятен
перед глазами.
При
развитии сердечной недостаточности
появляется одышка, акроцианоз, отёки
голеней и стоп. В тяжёлых случаях удушье
и кровохарканье, носовые кровотечения.
Пульс напряжённый, твёрдый. Границы
сердца расширены влево. Выражен акцент
II тона над аортой.
АД
снижается гипотензивными и мочегонными
препаратами. В III
стадию развиваются осложнения.
Диагностика
ГБ:
измерение
АД утром и вечером в течение двух недель;
суточный мониторинг АД;общий
и биохимический анализ крови (определение
холестерина, глюкозы, липопротеидов,
креатинина, натрия, калия, кальция).анализы
мочи: общий, по Зимницкому;ЭхоКГ
(увеличение стенки левого желудочка);УЗИ
сосудов шеи;исследование
сосудов глазного дна;ЭКГ
(признаки гипертрофии левого желудочка);ЭЭГ;
консультации
кардиолога, окулиста (сужение артерий
сетчатки глаза, кровоизлияния, расширение
вен), эндокринолога, невропатолога;
Осложнения
гипертонической болезни.
Гипертонические
кризы.Со
стороны ССС – стенокардия, инфаркт,
острая сердечная недостаточность, ХСН.Со
стороны ЦНС – геморрагические и
ишемические инсульты, хроническое
нарушение мозгового кровоснабжения,
энцефалопатия, сосудистая деменция
(слабоумие).Со
стороны почек – хроническая почечная
недостаточность (из-за нефросклероза).Со
стороны глаз – снижение зрения из-за
кровоизлияний в сетчатку, ретинопатии,
атрофии зрительного нерва.Со
стороны сосудов – прогрессирование
атеросклероза артерий (расслаивающаяся
аневризма аорты; поражение периферических
артерий).
Лечение:
I
стадия
– немедикоментозное лечение — диета
№10, ограничение соли, снижение физической
и нервной нагрузки, исключение курения
и алкоголя, соблюдение режима труда и
отдыха, успокаивающие препараты и
сердечные капли.
Немедикоментозное
лечение:
Снижение
избыточной массы тела (разгрузочные
дни и диеты), снизить суточную калорийность
пищи до 2000 ккал;Диета
№ 10:
—
ограничить содержание жиров, особенно
животного происхождения; легкоусвояемые
углеводы (всё сладкое; всё из муки высшего
сорта); продукты, содержащие много
холестерина (сливочное масло, колбасы,
печенье, яичный желток, жирные сорта
мяса, птицы и др.); шоколад; какао;
употребление поваренной соли до 4-5 г в
сутки;
—
отказаться от кофе и крепкого чая;
крепких бульонов;
—
увеличить сложные углеводы, содержащие
клетчатку (крупы, овощи, фрукты, хлеб
чёрный); продукты, содержащие калий и
магний (изюм, курага, бананы, чернослив,
печёный картофель, морская капуста,
орехи, гречневая и овсяная крупы;
апельсины и др.;
3)
Уменьшение употребление алкоголя (в
III
ст. – запрет).
4)
Отказ от курения.
5)
Повышение физической активности
(умеренные нагрузки, под контролем АД
и пульса; примерно по 30-60 минут 2-3 раза
в неделю); ЛФК.
6)
Исключение тяжелых физических нагрузок.
7)
Уменьшение нервных нагрузок,
психорелаксация и психотерапия;
8)
Соблюдение режима труда и отдыха; сон
не менее 8 часов.
9)
Пациентам запрещается работа в ночную
смену; работа, связанная с нервным
напряжением
или чрезмерным вниманием; связанная с
действием шума или вибрации.
10)
Обучение пациента измерению АД и пульса
и ведению дневника самоконтроля.
11)
Физиотерапия.
Медикаментозное
лечение:
Основные
гипотензивные препараты:
1)
β-адреноблокаторы,
2)
блокаторы кальциевых каналов,
3)
ингибиторы АПФ (ангиотензинпревращающего
фермента),
4)
диуретики.
1.
β – адреноблокаторы:
кардиоселективные
(блокируют преимущественно β1-АР сердца):
атенолол, метопролол (беталок, корвитол,
спесикор), бисопролол (конкор, монокор),
бетаксолол (локрен);
кардионеселективные
(блокируют β1-АР сердца и β2-АР в бронхах,
сосудах, поджелудочной железе):
оксипренолол (тразикор), пропранолол
(анаприлин, индерал, обзидан), тимолол,
соталол, надолол.
Они
урежают пульс, уменьшают минутный объём
крови. Принимаются длительно, обязательно
под контролем ЧСС (при пульсе ниже 60
ударов в мин. обратиться к врачу!).
Побочные
эффекты: брадикардия, нарушения сна,
депрессия. При резком прекращении приема
этих препаратов развивается синдром
отмены – подъем АД, аритмия, стенокардия,
инфаркт, поэтому при необходимости
отмены препарата следует постепенно
снижать дозу.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


