Артериальная гипертония и ревматические заболевания
Сочетание ревматизма с изолированной артериальной гипертонией у пожилых пациентов
Изолированная систолическая артериальная гипертензия (ИСАГ) – повышение систолического АД (САД) больше 140 мм рт. ст. при нормальном или несколько сниженном диастолическом АД (ДАД) – нижнее 90 мм рт. ст.. ИСГ протекает с повышенным пульсовым АД, что является дополнительным фактором риска развития сердечно-сосудистых ослож-нений.[1].
Целью нашего исследования явилось изучить клинические особен-ности развития и протекания изолированной артериальной гипертонии в сочетании с ревматизмом и ревмокардитом.
Материалы и методы исследования. В исследование вошли 50 пациентов (25Ж:25М) с ревматизмом, протекающим с изолированной артериальной гипертонией. Возраст больных от 40-70 лет (50±2,5), у всех больных артериальное давление регистрировалось в возрасте 40 лет, диагноз ревматизм был поставлен в раннем детском возрасте у 30%. Были выбраны пациенты с ревмокардитом, с поражением митрального, аорталь-ного клапана. У всех больных наблюдались большие критерии ревматизма: полиартрит (20 %), хорея (5%), кольцевидная эритема (10 %), подкожные ревматические узелки (5%), ревмокардит с поражением атриовентрикулярных клапанов (80%).
Больные находились под постоянным диспансерным наблюдением, получали бициллинопрофилактику, всем больным были проведены ЭКГ, Эхо-КГ, рентгенография грудной клетки, общий и биохимический анализ крови с определением ревматических факторов: АСЛО (антистрептолизин-О), СРБ (С-реактивный белок), лейкоцитоз, СОЭ (скорость оседания эритроцитов), ревматоидный фактор (РФ), общий анализ мочи.
Результаты обследования. Диагноз изолированная систолическая гипертония был поставлен через 6 месяцев после наблюдения больных. Как правило, больные обращались к кардиологу с жалобами на общую слабость, одышку, сердцебиение, быструю утомляемость, снижение работоспособности, боли в грудной клетке при физической нагрузке, отеки нижних конечностей, повышение артериального давления. Физикально у больных выявлялись типичные аускультативные шумы в области сердца, шумы характерные для поражения атриовентрикулярных клапанов: систолический и диастолический шум во II-м межреберье справа от грудины и на сосудах шеи при аортальном стенозе и аортальной недостаточности (80%), систолический шум на верхушке сердца при митральной недостаточности (80%), систолический шум при трикуспидальной недостаточности в 5-ой точке Боткина (80%), диастолический шум во II-м межреберье слева от грудины при легочной недостаточности (50%).Электрокардиографически у всех больных определялось отклонение электрической оси влево, синусовая тахикардия, признаки гипертрофии левого желудочка, нарушение процессов реполяризации. Артериальное давление у всех больных в момент обследования было высоким: САД 160±7,5; ДАД 80±6,8 мм рт.ст.. Электрокардиографически было выявлено ревматическое поражение атриовентрикулярных клапанов: уплотнение кончиков створок клапанов, спаечный процесс в области коммисур. Опреде-лялась умеренная дилатация левого желудочка и левого предсердия, концентрическая гипертрофия левого желудочка. У 10-и больных опреде-лялись признаки высокой легочной гипертензии в результате длительного поражения всех атриовентрикулярных клапанов, в анамнезе больные отмечали частые респираторные инфекции, постоянный кашель. У 2-х (4%) больных на фоне аортального стеноза отмечались частые головные боли, обмороки.
Рентгенографически у больных с митральным пороком сердца определялась митральная конфигурация сердца, усиление легочного рисунка. По результатам анализов в 100% случаев определялся высокий уровень АСЛО, РФ положительный в 40% случаев, СРБ положительный в 80%, высокий СОЭ и лейкоцитоз в 100% случаев. Общий анализ мочи в 30% случаев определялась незначительная протеинурия, в 10% эритроцитоз. Сонографически со стороны внутренних органов патологии не выявлено, у 5-и(10%) больных был выявлен жировой гепатоз. Артериальная гипертония купировалась применением антагонистов Са 3-ого поколения назначался лаципил в дозе 4 мг в день. Все больным назначена пожизненная бициллинопрофилактика, в динамическом наблюдении на фоне постоянной бициллинопрофилактики наблюдался значительный регресс спаечного процесса атриовентрикулярных клапанов и уровень стеноза, клапанной регургитации не увеличивался и больные не нуждались в хирургическом лечении. Двое пациентов обратились к врачу в возрасте 60 лет в крайне тяжелом состоянии с диагнозом хронический ревматизм, ревмокардит, ишемическая болезнь сердца, изолированная артериальная гипертония и у них на фоне пенициллинотерапии и бициллинопрофилактики также улучшились показатели гемодинамики и анализов. Все больные старше 40 лет получали кардиоаспирин 100 мг в день, при наличии признаков сердечной недостаточности: фуросемид 40 мг/сутки, дигоксин 250 мкг/сутки, панангин 1 табл. 2 раза/день. При устойчивой гипертонии использовался препарат престанс (престариум 5мг/амлодипин 5мг) в сочетании с лаципилом, что давало абсолютный гипотензивный и антиангинальный эффект.
Заключение. По данным ряда авторов, на возрастное повышение АД влияет также снижение чувствительности барорецепторов, снижение почечного кровотока, уменьшение количества и чувствительности β-2 адренорецепторов, опосредующих вазодилатацию, снижение мозгового кровотока, снижение кровотока в мышцах, снижение сердечного выброса, увеличение массы миокарда левого желудочка и области предсердия, увеличение объема внеклеточной жидкости, снижение функции канальцевого аппарата и др.. ИСАГ бывает первичная и вторичная (симптоматическая). Причинами, провоцирующими симптоматическую ИСАГ являются состояния, ведущие к увеличению минутного объема сердца: недостаточность аортального клапана, полная атриовентрикулярная блокада, аортит, коартация аорты, анемия, тиреотоксикоз, лихорадка и т. д.[1.2]. Учитывая тот факт, что стрептококковая инфекция, как первопричина ревматизма, ведет к вышеуказанным патофизиологическим изменениям: поражает эндокард, аорту, влияет на фильтрационную способность почек, при первых жалобах на повышение АД, сопровождающееся недостаточностью клапанов сердца необходимо целенаправленное клинико-лабoрaторное обследование организма и, в первую очередь, нужно исключить ревматическое поражение организма, так как органами-мишенями при ИСАГ являются прежде всего сердце, почки, сосуды (аневризматическое расширение восходящей Ао), глазное дно и головной мозг, а в 2/3 случаев первопричина ИСАГ оценивается как эссенциальная АГ и очень часто больные не обследуются и не получают необходимого лечения, что приводит к тяжелым осложнениям и повышению смертности. Учитывая возраст больных, сочетанное течение ревматизма и ИСАГ, приводит к ранним ишемическим поражениям и сердца и головного мозга, болезнь протекает с признаками стенокардии, инфаркта миокарда, ишемического инсульта, что более затрудняет диагностику болезни. Между тем, своевременное лечение ревматизма, пенициллинотерапия и бициллинопро-филактика не только ведет к излечению болезни, но и улучшает качество жизни пациентов.
Литература
- Свищенко Е.П. Коваленко В.Н. Гипертоническая болезнь. Вторичные гипертензии//Под ред. В. Н. Коваленко, 2002-504с.
- Hanson Li Lind Holm L.H. Ekdom Tetal, Randomized Frial of old and new antihypertensive drugs in elderly patients Laneet 1999 vol. 354P 1751-1756.
 17.01.2012
17.01.2012  5328 Показ
5328 Показ
Автор. Тосунян С.М. Семейный медицинский центр г.Гюмри
Источник. Вестник Хирургии Армении им. Г.С. Тамазяна 3.2011
Авторские права на статью (при отметке другого источника — электронной версии) принадлежат сайту www.med-practic.com
Источник
Контроль артериального давления играет главную роль в жизни людей, которых беспокоит ревматизм. Необходимо следить, чтобы не превышались показатели 140/90 мм рт. ст. Следует выполнять назначения врача и принимать медицинские препараты, которые предписаны. Для облегчения самочувствия рекомендуется придерживаться диетического питания, почаще гулять на свежем воздухе, но не стоит перенапрягаться. Это позволит миновать отклонения от нормы давления и замедлить развитие ревматизма.
Причины и симптомы недуга
Основными причинами заболевания являются:
- аллергическая реакция;
- генетическая предрасположенность;
- перенесенные или хронические стрептококковые инфекции носовой полости и горла.
Ревматизм вызывают следующие причины:
- злоупотребление в жару мороженым или холодными напитками;
- переохлаждение;
- регулярное пребывание в сырых помещениях;
- бессонница;
- физическое переутомление.
Вещества, которые выделяются стрептококком, повреждают различные системы и органы. Диагностика ревматизма невозможна на начальной стадии развития патологии. Признаки появляются через 3 недели после повторного перенесения инфекционного заболевания. Детский ревматизм не отличается симптоматикой от взрослого. Продолжительность жизни ребенка уменьшается, если обнаружено воспаление оболочек сердца. При условии, что нет порока.
При развитии ревматизма у взрослых и детей поражаются сердечные оболочки.
 Если заболевание протекает в острой форме, то температура может подскочить до 40 градусов.
Если заболевание протекает в острой форме, то температура может подскочить до 40 градусов.
Острая форма патологии характеризуется следующими симптомами:
- повышение температуры тела, до 40 градусов;
- головная боль в лобной части;
- учащение пульса;
- озноб и одновременное присутствие повышенного потоотделения;
- сильная боль и опухание суставов;
- переход воспаления на другие суставы, с возможной симметричностью;
- тупая боль в области сердца;
- аннулярная сыпь;
- ревматические узлы — подкожные образования диаметром до 3 сантиметров.
Вернуться к оглавлению
Что происходит с давлением?
Люди, страдающие ревматизмом, не испытывают никаких отклонений от нормы давления, которое им присуще. Заболевание характерно для гипотоников. В ряде случаев, нарушается сердечный ритм, что обусловлено изменением частоты сердечных сокращений. Если у человека присутствует нарушение циркуляции крови, происходит резкая смена настроения во время физических нагрузок, а также изменение влияет на эмоциональное состояние. Отсюда вывод, что при заболевании ревматизмом, артериальное и венозное давление существенно не изменяется. И только при нарушениях в кровообращении замечается тонус вен. При гипотонии можно прогуляться по улице или выпить сладкий черный чай. Если не помогает, принимают медицинские препараты, которые повышают и стабилизируют давление.
Вернуться к оглавлению
Диагностика и лечение
 Чтобы определить причину, человеку нужно обратиться к ревматологу.
Чтобы определить причину, человеку нужно обратиться к ревматологу.
Для определения диагноза следует обратиться к врачу-ревматологу, который сначала проводит визуальный осмотр. Чтобы безошибочно определить причину ревматизма, пациенту требуется пройти ряд обследований:
- Ультразвуковое исследование. Применяют для оценки состояния и возможных нарушений функции клапанов и работы сердечной мышцы. УЗИ дает возможность провести раннюю диагностику порока сердца и своевременное устранение причины заболевания.
- ЭКГ. Позволяет обнаружить малейшие отклонения сердечного ритма. Рекомендуется проводит электрокардиограмму на протяжении нескольких дней, что позволит получить максимальную точность результатов обследования.
- ОАК. Назначается для обнаружения или исключения признаков воспалительной реакции.
- Иммунологический анализ крови. Выявляет характерные для ревматизма, вещества, которые определяются не ранее, чем через 7—8 дней после обнаружения болезни.
В зависимости от характера патологии, лечение ревматизма проводится в стационаре физиотерапевтического или кардиологического отделения. В первую неделю терапии больному показан постельный режим. Если по истечении времени состояние пациента улучшается, переходят на полупостельный. К нормальной двигательной активности, при условии положительного результата терапевтического лечения, человек возвращается только через 1,5—2 месяца.
 При таком заболевании некоторые люди должны полностью убрать соль из рациона.
При таком заболевании некоторые люди должны полностью убрать соль из рациона.
При ревматизме требуется соблюдать диету. Рекомендуется ограничить употребление жирной и соленой пищи. В ряде случаев нужно полностью отказаться от соли. Но если пациент страдает повышенным потоотделением, разрешается небольшое количество, потому как NaCl удерживает жидкость в организме. В рацион вводят отварное, запеченное или приготовленное на пару нежирное мясо и рыбу.
В обязательном порядке, должны присутствовать фрукты, овощи и свежевыжатые соки. Есть нужно маленькими порциями не менее 5 раз в день. Запрещается употребление острой пищи. Желательно исключить хлеб, фасоль, горох, капусту, цельное молоко, газированные напитки и виноградный сок. Рекомендуется санаторное лечение, желательно с морским климатом. При острой форме ревматизма, проводится медикаментозное лечение. Для предотвращения обострения заболевания требуется строго выполнять рекомендации врача.
Источник
 Ревматоидный артрит (РА) – заболевание с доказанно высоким кардиоваскулярным риском. Основными причинами высокой смертности от сердечно-сосудистых осложнений (ССО) у таких больных являются ускоренное прогрессирование атеросклероза, развитие хронической сердечной недостаточности и внезапной сердечной смерти. Риск ишемической болезни сердца (ИБС) и инфаркта миокарда при РА выше в 2 раза, мозгового инсульта – в 1,9 раза, сердечной недостаточности – в 1,8 раза, чем в общей популяции, причем его резкое увеличение отмечается уже в дебюте заболевания. Повышение кардиоваскулярной летальности при РА обусловлено накоплением традиционных факторов риска (ТФР) сердечно-сосудистых заболеваний (ССЗ): артериальной гипертензии (АГ), дислипидемии, курения и т. д.; хроническим воспалением, аутоиммунными нарушениями, составляющими основу патогенеза этого заболевания; побочными эффектами противоревматической терапии и недостаточным вниманием к профилактике ССО со стороны врачей и пациентов. Поэтому разработка эффективных мер по снижению кардиоваскулярного риска у больных РА – актуальная задача современной медицины.
Ревматоидный артрит (РА) – заболевание с доказанно высоким кардиоваскулярным риском. Основными причинами высокой смертности от сердечно-сосудистых осложнений (ССО) у таких больных являются ускоренное прогрессирование атеросклероза, развитие хронической сердечной недостаточности и внезапной сердечной смерти. Риск ишемической болезни сердца (ИБС) и инфаркта миокарда при РА выше в 2 раза, мозгового инсульта – в 1,9 раза, сердечной недостаточности – в 1,8 раза, чем в общей популяции, причем его резкое увеличение отмечается уже в дебюте заболевания. Повышение кардиоваскулярной летальности при РА обусловлено накоплением традиционных факторов риска (ТФР) сердечно-сосудистых заболеваний (ССЗ): артериальной гипертензии (АГ), дислипидемии, курения и т. д.; хроническим воспалением, аутоиммунными нарушениями, составляющими основу патогенеза этого заболевания; побочными эффектами противоревматической терапии и недостаточным вниманием к профилактике ССО со стороны врачей и пациентов. Поэтому разработка эффективных мер по снижению кардиоваскулярного риска у больных РА – актуальная задача современной медицины.
Доказано, что АГ является важнейшим модифицируемым фактором риска не только в общей популяции, но и у больных РА. Наличие АГ в 3–6 раз увеличивает риск развития ССО при РА. Частота АГ при РА в среднем на 50% выше, чем в общей популяции. Отмечено раннее формирование изолированной систолической АГ, наиболее неблагоприятной в плане развития ССО. К возможным причинам повышения АД при РА относят наличие хронического воспаления и аутоиммунных нарушений, составляющих основу патогенеза заболевания, метаболические нарушения, гиподинамию, генетические факторы и использование противоревматических препаратов с потенциально гипертензивными эффектами. Диагностика АГ должна соответствовать рекомендациям Российского кардиологического общества (РКО). Важно учитывать, что проведение суточного мониторирования АД (СМАД) значительно улучшает диагностику АГ у больных РА. Так, по нашим данным, диагноз АГ на основании опроса, медицинской документации и измерения АД на двух руках был установлен у 20% больных ранним РА, тогда как с учетом результатов СМАД – у 64%. При этом у подавляющего большинства больных уже была АГ II стадии (с поражением органов-мишеней) или III стадии (с наличием ассоциированных клинических состояний: ИБС, инфаркт миокарда/мозговой инсульт в анамнезе). Такая катастрофическая разница между обычным осмотром больного и результатами СМАД может быть связана с особенностями суточного профиля АД при РА. К ним относят увеличение пульсового АД, рост вариабельности АД и повышение частоты таких прогностически неблагоприятных типов суточного профиля АД, как «нон-диппер» (АД не снижается в ночные часы) и «найт-пикер» (АД в ночные часы выше, чем днем), особенно на фоне высокой активности заболевания и лечения глюкокортикоидами (ГК), нестероидными противовоспалительными препаратами (НПВП).
АГ в качестве единственного фактора риска встречается лишь у 7% больных РА. У подавляющего же большинства пациентов она выявляется в сочетании с другими факторами риска (дислипидемией, висцеральным ожирением, курением и др.), что повышает вероятность поражения органов-мишеней (атеросклероз, гипертрофия и ремоделирование миокарда левого желудочка), поэтому необходимо проводить одновременный скрининг всех ТФР ССЗ.
С одной стороны, эффективная противовоспалительная терапия занимает важное место в профилактике ССО и АГ, с другой – большинство препаратов, рутинно используемых для лечения РА, могут вызывать АГ или препятствовать ее эффективному контролю (НПВП, ГК, некоторые базисные противовоспалительные препараты). Использование лефлуномида при РА ассоциируется со снижением вероятности ССО, но риск их развития в 2 раза выше, чем при лечении метотрексатом. АГ, ассоциированная с лефлуномидом, выявляется у 2–10% больных РА. К механизмам повышения АД на фоне приема лефлуномида относят усугубление гиперсимпатикотонии и повышение влияния НПВП на почечный кровоток. Необходимо учитывать, что длительное (более 2 лет) применение даже низких доз ГК (4–6 мг) увеличивает риск развития АГ на 30%, более 5 лет – на 37%, а инфаркта миокарда – на 16%. Доказано 5-кратное возрастание риска ССО у больных, получающих ГК в дозе >7,5 мг/сут. Нужно сказать о генноинженерных биологических препаратах: все препараты этой группы могут вызывать инфузионные реакции в виде гипо- и гипертонии. Наши клинические наблюдения свидетельствуют о том, что в некоторых случаях повышение АД на фоне инфузий инфликсимаба, ритуксимаба и тоцилизумаба бывает очень выраженным, сопровождается ангинозными приступами и требует проведения интенсивной терапии.
Как обстоят дела с лечением АГ у больных РА? Процент больных РА, информированных о наличии у них АГ, получающих гипотензивную терапию и эффективно контролирующих АД, в 1,5 раза ниже, чем в общей популяции. Отсутствие эффективного контроля АГ при РА вдвойне печально, так как пациентов регулярно госпитализируют, они часто посещают ревматолога, т. е. имеют возможность следить за АД. Крайне важно, что АГ чаще не диагностируется у молодых больных РА, у которых как раз можно ожидать наибольшую пользу от ранней идентификации АГ и ее лечения. А эффективный контроль АД, как правило, отсутствует у пожилых больных, вероятно, в связи с наличием коморбидных состояний и низкой приверженностью лечению вследствие полипрагмазии.
 Согласно рекомендациям EULAR, лечение АГ при РА должно проводиться ревматологом, и только в сложных ситуациях (наличие хронической сердечной недостаточности, инфаркта миокарда и/или инсульта в анамнезе, сахарного диабета, хронической почечной недостаточности) показана консультация кардиолога. При ССЗ тактика ведения аналогична таковой у пациентов без ревматического заболевания. Если у больного РА нет доказанных ССЗ, то необходимо оценить суммарный кардиоваскулярный риск по шкале SCORE. По рекомендациям EULAR, при использовании шкалы SCORE у больных РА определяют соотношение уровня холестерина (ХС) и ХС липопротеинов высокой плотности. Модели подсчета должны быть адаптированы для больных РА: риск увеличивается в 1,5 раза при наличии 2 из 3 перечисленных факторов: длительность заболевания более 10 лет; ревматоидный фактор/антитела к антицитруллинированному пептиду – позитивность; наличие внесуставных проявлений (www.scardio.org). К сожалению, шкалы, основанные на учете ТФР, даже при введении поправочного коэффициента, не всегда позволяют объективно оценить кардиоваскулярный риск у больных РА. Поэтому систему стратификации риска ССО по шкале SCORE целесообразно использовать как предварительную с последующим уточнением величины риска после проведения дополнительного обследования (оценка поражения органов-мишеней).
Согласно рекомендациям EULAR, лечение АГ при РА должно проводиться ревматологом, и только в сложных ситуациях (наличие хронической сердечной недостаточности, инфаркта миокарда и/или инсульта в анамнезе, сахарного диабета, хронической почечной недостаточности) показана консультация кардиолога. При ССЗ тактика ведения аналогична таковой у пациентов без ревматического заболевания. Если у больного РА нет доказанных ССЗ, то необходимо оценить суммарный кардиоваскулярный риск по шкале SCORE. По рекомендациям EULAR, при использовании шкалы SCORE у больных РА определяют соотношение уровня холестерина (ХС) и ХС липопротеинов высокой плотности. Модели подсчета должны быть адаптированы для больных РА: риск увеличивается в 1,5 раза при наличии 2 из 3 перечисленных факторов: длительность заболевания более 10 лет; ревматоидный фактор/антитела к антицитруллинированному пептиду – позитивность; наличие внесуставных проявлений (www.scardio.org). К сожалению, шкалы, основанные на учете ТФР, даже при введении поправочного коэффициента, не всегда позволяют объективно оценить кардиоваскулярный риск у больных РА. Поэтому систему стратификации риска ССО по шкале SCORE целесообразно использовать как предварительную с последующим уточнением величины риска после проведения дополнительного обследования (оценка поражения органов-мишеней).
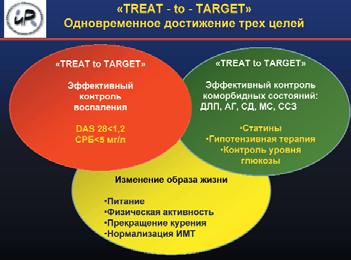
Основная цель лечения больных АГ – максимальное снижение риска развития ССО и смерти от них. Для этого требуется снижение АД до целевого уровня, коррекция всех модифицируемых факторов риска (курение, дислипидемия, гипергликемия, ожирение), предупреждение, замедление темпа прогрессирования и/или уменьшение поражения органов-мишеней, лечение ассоциированных и сопутствующих заболеваний (ИБС, сахарный диабет).
При необходимости коррекции АД у больного РА на первом месте, как и в общей популяции, стоят немедикаментозные меры профилактики, которые включают отказ от курения; нормализацию массы тела (поддержание индекса массы тела на уровне 20–23 кг/м2, объема талии <80 см для женщин и <94 см для мужчин); увеличение физической активности; изменение режима питания. Немедикаментозная профилактика способствует также более эффективному контролю воспалительной активности при РА.
 Коррекция АГ с достижением целевого уровня АД должна проводиться согласно рекомендациям РКО. Но, учитывая высокий риск развития ССО при РА, целесообразно раннее назначение гипотензивной терапии. Как известно, основная польза гипотензивной терапии – снижение АД, независимо от класса используемых препаратов. Согласно рекомендациям EULAR, ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина II (АРА) являются препаратами первой линии для лечения АГ при РА. Помимо эффективности при лечении АГ, хронической сердечной недостаточности и почечной патологии, иАПФ и АРА способны замедлять прогрессирование атеросклероза, оказывать противовоспалительное действие, уменьшать гиперсимпатикотонию. АРА повышают чувствительность периферических тканей к инсулину. Но в настоящее время получены данные о наличии плеотропных эффектов и у других классов гипотензивных препаратов. Так, β-адреноблокаторы (БАБ) 3-го поколения не только уменьшают гиперсимпатикотонию, но и улучшают эндотелиальную функцию, снижают перекисное окисление липидов, уровень общего ХС, триглицеридов и глюкозы. Но следует помнить о снижении гипотензивного эффекта БАБ, иАПФ и АРА на фоне одновременного приема с НПВП. Антагонисты кальция также занимают важное место в лечении АГ у больных РА. Они метаболически нейтральны, что позволяет назначать их при метаболическом синдроме и/или сахарном диабете, способствуют уменьшению симптомов при болезни/синдроме Рейно и не взаимодействуют с НПВП.
Коррекция АГ с достижением целевого уровня АД должна проводиться согласно рекомендациям РКО. Но, учитывая высокий риск развития ССО при РА, целесообразно раннее назначение гипотензивной терапии. Как известно, основная польза гипотензивной терапии – снижение АД, независимо от класса используемых препаратов. Согласно рекомендациям EULAR, ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина II (АРА) являются препаратами первой линии для лечения АГ при РА. Помимо эффективности при лечении АГ, хронической сердечной недостаточности и почечной патологии, иАПФ и АРА способны замедлять прогрессирование атеросклероза, оказывать противовоспалительное действие, уменьшать гиперсимпатикотонию. АРА повышают чувствительность периферических тканей к инсулину. Но в настоящее время получены данные о наличии плеотропных эффектов и у других классов гипотензивных препаратов. Так, β-адреноблокаторы (БАБ) 3-го поколения не только уменьшают гиперсимпатикотонию, но и улучшают эндотелиальную функцию, снижают перекисное окисление липидов, уровень общего ХС, триглицеридов и глюкозы. Но следует помнить о снижении гипотензивного эффекта БАБ, иАПФ и АРА на фоне одновременного приема с НПВП. Антагонисты кальция также занимают важное место в лечении АГ у больных РА. Они метаболически нейтральны, что позволяет назначать их при метаболическом синдроме и/или сахарном диабете, способствуют уменьшению симптомов при болезни/синдроме Рейно и не взаимодействуют с НПВП.
Таким образом, диагностика АГ должна осуществляться согласно рекомендациям РКО. У пациентов с РА, имеющих ≥2 ТФР ССЗ, высокую активность заболевания, длительность РА более 5 лет, принимающих НПВП, ГК, лефлуномид, необходимо более углубленное обследование, направленное на выявление субклинических признаков поражения сердечно-сосудистой системы. Ведение пациента с РА и АГ должно включать устранение возможных причин повышения АД (НПВП, ГК, лефлуномид), рекомендации по изменению образа жизни, решение вопроса о необходимости назначения гипотензивной терапии, статинов и антиагрегантов согласно стратификации риска ССО. Если необходим одновременный прием аспирина и НПВП, следует минимизировать их дозу, использовать ингибиторы протонной помпы. Необходимо динамическое наблюдение за пациентами с РА и АГ. Рекомендуется систематический контроль АД при каждом обращении к ревматологу (не реже 1 раза в 6 мес). При развитии АГ проводят ежемесячный контроль АД до достижения целевых значений. При назначении терапии НПВП или ГК важен ежемесячный контроль АД в течение первых 6 мес, по возможности нужно минимизировать дозу и длительность приема как ГК, так и НПВП. При каждом визите к ревматологу, независимо от наличия у пациента АГ, необходим пересмотр антиревматических препаратов, обладающих потенциальными гипертензивными эффектами.
РА, как и сахарный диабет, относят к заболеваниям с доказанно высоким кардиоваскулярным риском. Если при сахарном диабете стратегия агрессивного скрининга и лечения ССЗ привела к значительному снижению ССО, то при РА решению данной проблемы не уделяется должного внимания. Высокая частота АГ при РА требует проведения агрессивного скрининга и тщательного контроля АД с более низким порогом назначения гипотензивной терапии.
Д.м.н. Д.С. Новикова, старший научный сотрудник лаборатории функциональной и ультразвуковой диагностики,
д.м.н. Т.В. Попкова, руководитель лаборатории системных ревматических заболеваний с группой гемореологических нарушений
ФГБУ «НИИР им. В.А. Насоновой» РАМН
Источник


